Résumés
Résumé
Au Québec, on estime qu’une personne sur 3 est à risque d’être affectée par un problème de santé mentale au cours de sa vie. Les problèmes de santé mentale modérés ou courants comme la dépression et l’anxiété touchent presque 2 fois plus de femmes que d’hommes. Parmi les facteurs de risque chez les femmes, on dénonce la pauvreté, les violences et sévices sexuels, la difficulté à accéder à un logement convenable et abordable, et les conditions de travail souvent précaires.
Objectifs Cette étude a été réalisée à la demande du Réseau des groupes de femmes d’une région québécoise et avait pour objectif de décrire le portrait de santé mentale des femmes fréquentant un organisme communautaire.
Méthode Un devis quantitatif descriptif a été utilisé pour recueillir les données en se guidant sur le modèle de Desjardins et coll. (2008). Les données ont été recueillies à l’aide d’un questionnaire autoadministré auprès de 171 participantes, provenant de 16 organismes communautaires de la région participante.
Résultats L’analyse des données fait ressortir les éléments qui contribuent à leur santé mentale comme l’estime de soi et le soutien social, et les éléments qui nuisent comme le faible revenu et les situations stressantes qui surviennent dans leur vie. Elle révèle que si une majorité de femmes jouissent d’une bonne santé mentale, certaines d’entre elles vivent avec une santé mentale plus fragile, associée à plusieurs facteurs d’influence, dont la violence et la pauvreté.
Conclusion Ces résultats devraient guider les intervenants dans le développement d’interventions ciblant les besoins spécifiques de ces femmes. Cette étude souligne également l’importance des organismes communautaires dans le soutien aux personnes qui vivent avec un problème de santé mentale.
Mots-clés :
- femmes,
- santé mentale,
- organismes communautaires,
- facteurs de risque,
- facteurs de protection
Abstract
In Québec, one in three people is at risk of being affected by a mental health problem during his lifetime. Women are twice as likely as men to suffer from mild mental health issues such as depression and anxiety. Poverty, violence and sexual abuse, difficulty to have access to adequate and affordable housing and poor working conditions are among the risk for women of being affected by a mental health problem.
Objectives This study was conducted upon the request of a Réseau des groupes de femmes and provides a portrait of women’s mental health who attend community organizations in a Quebec region.
Method A quantitative descriptive research design was used to collect data guided by the theoretical model of Desjardins et al. (2008). A total of 171 volunteers from 16 different community organizations completed a self-administered questionnaire.
Results The analysis of the data highlights the protective factors of mental health such as self-esteem and social support and risk factors such as low income and stressful life. It reveals that while the majority of the women have good mental health, some of them live with poorer mental health associated with several other factors, especially violence and poverty.
Conclusion Results could lead to the development of actions meeting the specific needs of women living with poor mental health. This study also highlights the contribution of the community organizations for supporting the people living with mental health issues.
Keywords:
- women,
- mental health,
- community organizations,
- risk factors,
- protective factors
Corps de l’article
Introduction
La promotion de la santé mentale et la prévention des troubles mentaux sont des priorités à l’échelle mondiale (OMS, 2018a). Une étude québécoise estime qu’au cours de sa vie, une personne sur 3 est à risque d’être affectée d’un problème de santé mentale, incluant les troubles liés aux substances psychoactives (Baraldi et coll., 2015). Or, les recherches sur l’impact du genre nous indiquent que les femmes et les adolescentes québécoises sont globalement plus touchées que les hommes par les troubles mentaux modérés ou courants (INSPQ, 2018). Les femmes seraient également plus susceptibles que les hommes de vivre un épisode de dépression majeure, de trouble anxieux ou de l’humeur ou encore d’avoir un niveau élevé de détresse psychologique (Baraldi et coll., 2015 ; MSSS, 2018). Dans le même sens, les troubles alimentaires, plus fréquents aujourd’hui, surviennent 9 fois plus souvent chez les femmes que chez les hommes (Ouellet-Courtois, 2018) et les femmes sont aussi plus nombreuses que les hommes à avoir recours à un spécialiste au sujet de leur santé mentale (INSPQ, 2018). En outre, la crise sanitaire actuelle de COVID-19 a exacerbé les problèmes de santé mentale des femmes comparativement aux hommes. En effet, les dernières données disponibles (Moyser, 2020) indiquent que 25,5 % des femmes vs 21,2 % des hommes ont déclaré que leur santé mentale s’était détériorée depuis le début de la pandémie ; 29,3 % des femmes vs 20,5 % des hommes ont rapporté des symptômes d’anxiété généralisée.
En 2011, le Réseau québécois d’action pour la santé des femmes (RQASF) corrobore, pour le contexte québécois, les conclusions avancées par la communauté internationale quant aux facteurs de risque sociodémographiques et psychosociaux et au manque d’accès aux soins pour les femmes atteintes de troubles mentaux. Parmi les facteurs de risque, on dénonce la pauvreté et l’appauvrissement des femmes, les violences et sévices sexuels qu’elles subissent, la crise du logement et l’impossibilité d’accéder à un logement convenable et abordable, les conditions de travail précaires ou discriminatoires et le manque d’emploi. Le manque d’accès aux soins se traduit par une insuffisance en services publics, une difficulté à obtenir un médecin de famille et de longues listes d’attente pour des services en psychologie (Mimeault et coll., 2011). L’accessibilité aux services de santé mentale reste un enjeu préoccupant dans presque tous les CISSS-CIUSSS[1] du Québec, selon le rapport sur l’accessibilité aux services de santé et services sociaux déposé en 2018 (Champagne et coll., 2018) et cette situation s’est détériorée durant la pandémie (INESSS, 2020).
À la demande d’un Réseau de groupes de femmes d’une région québécoise, qui rassemble des organismes communautaires oeuvrant à la santé et au bien-être des femmes, nous avons mené une étude dont les objectifs étaient d’établir le portrait de l’état de santé mentale des femmes qui utilisent leurs services en faisant ressortir les éléments qui contribuent ou nuisent à leur santé mentale. Des recommandations leur permettaient d’établir leurs besoins et leurs priorités d’action.
Modèle conceptuel utilisé
Afin de guider la collecte et l’analyse des données de l’étude et en cohérence avec les objectifs de la recherche, le modèle conceptuel de Desjardins et coll. (2008) pour la promotion de la santé mentale et la prévention des troubles mentaux a été retenu. Une revue exhaustive a permis aux auteures de proposer un modèle écologique de la santé mentale intégrant des facteurs individuels, sociaux et environnementaux qui contribuent de façon positive ou négative à la santé mentale. Pour promouvoir les facteurs positifs et prévenir ceux plus négatifs, il importe d’agir sur l’ensemble de ces facteurs de façon systémique (figure 1). Ainsi, tout programme d’intervention visant à maintenir ou à améliorer l’état de santé mentale se doit d’agir à la fois sur la réduction des facteurs de risque des troubles mentaux, en prévention et sur le renforcement des facteurs de protection, en promotion de la santé, tant sur l’individu, le milieu de vie que l’environnement. Dix catégories de facteurs interreliés sont énoncées. Cinq facteurs favorisent une bonne santé mentale : les ressources personnelles de base, l’estime de soi, le soutien social, l’inclusion sociale et les environnements favorables. Les 5 autres facteurs, en lien avec la prévention des troubles mentaux ont une influence négative sur la santé mentale : les facteurs biologiques négatifs, le stress, les inégalités socioéconomiques, l’exclusion sociale et les environnements défavorables. Plus il y a de facteurs positifs, meilleures sont les chances d’être en bonne santé mentale. Plus les facteurs négatifs sont importants dans la vie de la personne, moins celle-ci est susceptible d’être en mesure d’exercer un contrôle sur sa santé mentale, de la maintenir ou de l’améliorer.
Figure 1
Adaptation du Modèle de promotion de la santé mentale et la prévention des troubles mentaux de Desjardins et coll. (2008)
Méthode
Cette étude descriptive visait à décrire le portrait de la santé mentale des femmes fréquentant un organisme communautaire d’une région québécoise. Afin d’obtenir des informations précises sur les caractéristiques, comportements et conditions des participantes, nous avons choisi un devis descriptif selon la terminologie utilisée par Fortin et Gagnon (2016). Pour collecter les données, nous avons développé un questionnaire à partir du modèle conceptuel retenu de Desjardins et coll. (2008). Nous définissons la santé mentale « comme l’état d’équilibre psychique d’une personne à un moment donné […] par le niveau de bien-être subjectif, l’exercice des capacités mentales et la qualité des relations avec le milieu » (Desjardins et coll., 2008). Elle est davantage que l’absence de maladie (OMS, 2018b) et elle est mesurée selon la perception qu’a une personne de l’état de sa santé mentale en général comme étant excellent, très bon, bon, passable ou mauvais (statistique Canada, 2012b). Cette mesure utilisée par Statistique Canada nous permet de faire des comparaisons avec l’ensemble de la population. De plus, la mesure de la perception de la santé mentale s’éloigne du diagnostic médical et met l’accent sur l’autodétermination de la personne. C’est d’ailleurs la raison pour laquelle nous choisissons le terme « problème » de santé mentale plutôt que celui de « trouble » de santé mentale. Plusieurs questions ont été adaptées à partir d’autres questionnaires existants, dont ceux utilisés par le gouvernement du Canada dans l’Enquête sur la santé dans les collectivités canadiennes - Santé mentale (ESCC-SM), en 2002 et 2012 (statistique Canada, 2012a), l’échelle d’estime de soi de Rosenberg traduite en français (Vallières et Vallerand, 1990) et le questionnaire sur le soutien social de Sarason et coll. (1983). Le questionnaire autoadministré est divisé en 4 sections principales : le profil sociodémographique, l’histoire médicale, les facteurs de risque et de protection de la santé mentale, les besoins liés à la prévention et à la gestion des troubles mentaux, ainsi qu’à la promotion de la santé mentale. Il comporte 91 questions essentiellement à choix multiples ou avec des échelles de mesure.
Le réseau des groupes de femmes de la région québécoise regroupe 23 groupes de femmes qui travaillent notamment à la défense des droits et à l’amélioration des conditions de vie des femmes. Ils offrent du soutien aux femmes et favorisent les activités sociales, mais ne touchent pas spécifiquement la santé mentale bien que quelques organismes reçoivent une clientèle présentant des problèmes reliés à leur santé mentale. En tout, 16 organismes communautaires provenant du Réseau des groupes de femmes ont accepté de participer au recrutement de femmes âgées de 18 ans et plus. Ces organismes étaient répartis dans 4 des 5 territoires du CISSS de la région en question situés dans les centres urbains ou en périphérie. Les consignes ont été transmises par écrit aux intervenantes des organismes communautaires participants. Ces intervenantes étaient invitées à solliciter toutes les femmes qui fréquentaient leur organisme à remplir le questionnaire sur place, ce qui ne nous a pas permis de calculer le taux de participation. L’échantillon de convenance utilisé ne visait pas la généralisation des résultats à l’ensemble des femmes de la région ni du Québec. Afin d’assurer la confidentialité des réponses fournies, l’intervenante remettait aux femmes qui acceptaient de participer, une lettre d’information, le questionnaire ainsi qu’une enveloppe de retour. Les questionnaires, anonymes et sous enveloppes scellées, étaient retournés par la poste directement aux chercheuses principales. Les données ont été récoltées de la mi-janvier à la mi-mars 2014. Ce projet de recherche a reçu l’approbation du Comité d’éthique de la recherche de l’UQAR (CER-77-500).
Les données quantitatives obtenues ont été analysées à l’aide du logiciel SPSS, version 21. Des analyses descriptives et des analyses croisées ont été réalisées sur ces données. Les comparaisons ont été effectuées avec le khi-carré de Pearson, avec un seuil de signification statistique à 0,05. Nous n’avons pas fait de correction pour les comparaisons multiples. Afin de dresser un portrait de l’état de santé mentale des femmes qui fréquentent les organismes communautaires de la région, objectif de notre étude, nous avons analysé les variables sociodémographiques et cliniques selon la perception de la santé mentale des femmes, en accord avec le modèle conceptuel de Desjardins et coll. (2008), en faisant ressortir les éléments qui contribuent ou nuisent à leur santé mentale. Les résultats de cette étude ont par la suite été diffusés dans les 5 territoires du CISSS participant auprès des membres du Réseau des groupes de femmes et ont fait l’objet d’échanges pour identifier les besoins prioritaires en matière d’intervention. Les principales pistes d’action ont été notées dans un bref rapport remis au Réseau des groupes de femmes de la région et sont partiellement intégrées à la discussion.
Résultats
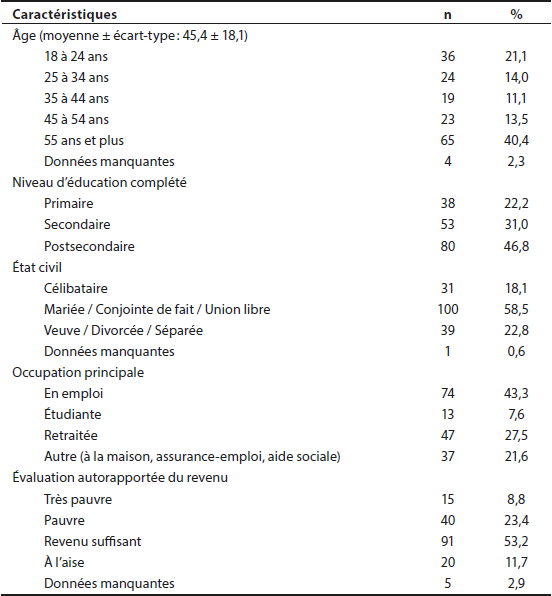
Au total, 171 femmes provenant du territoire de la région participante ont répondu au questionnaire, la moitié d’entre elles provenaient de la plus grande ville de la région. Les caractéristiques sociodémographiques détaillées des participantes sont présentées au tableau 1. La moyenne d’âge des participantes était de 45 ans et 40 % d’entre elles étaient âgées de 55 ans et plus. Environ la moitié (47 %) des participantes possédait une formation postsecondaire et la majorité (59 %) vivait en couple. Les femmes occupant un emploi (43 %) et les femmes retraitées (28 %) représentaient les principales catégories d’occupation, alors qu’une participante sur 5 se trouvait soit au foyer sans emploi, soit bénéficiaire de l’aide sociale ou prestataire de l’assurance-emploi. Environ le tiers des répondantes rapportait une situation financière précaire.
Les résultats sont présentés selon les 10 catégories de facteurs du modèle conceptuel pour la promotion de la santé mentale et la prévention des troubles mentaux (Desjardins et coll., 2008). Les résultats relatifs aux facteurs ayant un impact positif en termes de promotion de la santé mentale et de prévention des problèmes de santé mentale sont d’abord présentés. Ils sont suivis des résultats relatifs aux facteurs ayant un impact négatif sur la santé mentale.
Facteurs ayant un impact positif sur la santé mentale
Nous présentons d’abord les résultats descriptifs des principaux énoncés décrivant les 5 facteurs qui favorisent une bonne santé mentale, selon Desjardins et coll. (2008).
Les ressources personnelles de base sont les compétences et connaissances que la personne possède pour faire face aux demandes et défis de la vie de tous les jours ainsi que les attitudes adoptées pour répondre à ces demandes. Les données recueillies nous indiquent que la majorité des participantes sont capables de faire face aux défis et aux demandes de la vie quotidienne, mais que près du quart sont plus ou moins capables et quelques-unes se disent incapables. Une petite proportion de femmes (6 %) risque d’éprouver des difficultés à faire face aux défis de la vie quotidienne faute de connaissances, de capacité suffisante ou d’attitude positive. Parmi les participantes, un peu plus de la moitié ont ressenti un besoin d’aide professionnelle à un moment de leur vie et la moitié d’entre elles ont consulté un professionnel de la santé.
L’estime de soi procure un sentiment de bien-être et contribue au développement de relations interpersonnelles positives. Les données nous indiquent que 80 % des participantes ont une bonne estime de soi et que près de 64 % sont généralement satisfaites d’elles-mêmes.
Le soutien social correspond aux réponses de l’environnement à la demande d’aide et de soutien sur les plans émotif, informatif ou matériel. Plus de 60 % des participantes estiment pouvoir compter sur des gens pour se procurer du soutien. Il reste que plusieurs considèrent qu’elles n’ont pas suffisamment de soutien social. En ce qui concerne le soutien de leur entourage, la majorité (49 %) estime avoir du soutien du conjoint.
L’inclusion sociale est le processus de contribution active des individus sur le plan social. Les participantes ont le sentiment de contribuer activement à la société dans une proportion de 67 %, et 72 % contribuent activement aux activités communautaires.
Les environnements favorables sont les milieux de vie, les services de garde et d’éducation pour les enfants, les services de santé et les professionnels consultés. Dans la grande majorité des cas, les participantes vivent dans un environnement qu’elles jugent sain (89 %), sécuritaire (90 % et plus) et accessible (plus de 50 %). Elles ont également des services de santé physique qu’elles jugent accessibles ce qui n’est pas le cas pour les services de santé mentale où 25 % des participantes ne les trouvent pas suffisamment accessibles.
Facteurs ayant un impact négatif sur la santé mentale
Toujours en accord avec le modèle de Desjardins et coll. (2008), nous présentons les résultats en fonction des 5 facteurs qui ont un impact négatif sur la santé mentale incluant un aperçu des énoncés qui décrivent ces facteurs.
Les facteurs biologiques négatifs correspondent aux différents problèmes de santé mentale et de santé physique vécus par les femmes, aux problèmes de consommation de drogue et d’alcool et à la question de la comorbidité. Les participantes qualifient leur santé mentale de mauvaise (2 %), passable (16 %), bonne (37 %), très bonne (29 %) et excellente (16 %) et leur santé physique mauvaise (5 %), passable (21 %), bonne (42 %), très bonne (25 %) et excellente (8 %). Parmi les facteurs biologiques négatifs qui sont rapportés, 56,7 % disent avoir un trouble de santé mentale, présent ou passé, notamment des troubles dépressifs (42 %), anxieux (39 %), de dépendance (14 %), de la personnalité (8 %), de l’alimentation (8 %) et bipolaire (5 %). En tout, 37 % des femmes vivent avec une difficulté ou une incapacité physique, et 21 % avec une douleur chronique.
Le stress survient lorsque des situations ou événements contribuent à créer un déséquilibre entre les demandes de l’environnement et les ressources dont dispose une personne pour y répondre. Près de 19 % des participantes considèrent leur niveau de stress très élevé et 58 % se disent « un peu stressé ». Une proportion de 44 % des femmes disent avoir l’impression de manquer souvent d’énergie pour accomplir l’ensemble de leurs tâches quotidiennes. Près de 10 % des femmes de notre échantillon affirment avoir fait une tentative de suicide au cours de leur vie. La famille est mentionnée le plus fréquemment comme source principale de stress (46 %), suivi d’un revenu insuffisant (37 %) et de la violence dans une moindre proportion (6 %). Parmi les événements stressants, la perte d’un proche touche 68 % des femmes, les problèmes financiers (34 %), la violence conjugale (2 %) et la violence à caractère sexuel (16 %).
Les inégalités socioéconomiques concernent les ressources en termes de revenu et de scolarisation. Près du tiers des répondantes rapporte une situation financière précaire, 32 % se disent pauvres ou très pauvres. Comme mentionné plus haut, près de la moitié (47 %) des participantes possède une formation postsecondaire et 31 % ont terminé leur secondaire (tableau 1).
L’exclusion sociale et la stigmatisation en raison de la race, du genre, de la classe sociale, de la condition de santé mentale, ou d’autres raisons discriminatoires, peuvent influencer négativement la santé mentale. Il en va de même des facteurs qui réduisent l’accès aux ressources sociales, économiques et politiques. L’exclusion de la vie sociale et l’accès limité à des ressources sociales sont rapportés respectivement par 21 % et 24 % des femmes. L’accès limité à un professionnel de la santé mentale est mentionné comme raison de ne pas consulter alors que d’autres mentionnent la peur d’être jugée ou stigmatisée.
Les environnements défavorables correspondent à des milieux ou à des conditions de vie considérés comme ayant une influence négative sur la santé mentale. Le quart des femmes reconnaissent avoir grandi dans une famille dysfonctionnelle (24 %) ou avoir été maltraitées (24 %) dans leur enfance. Certaines continuent de vivre dans des conditions défavorables à leur bien-être et indiquent des problèmes de dépendance (11 %), de violence psychologique (7 %) et d’insécurité au foyer (5 %).
Comparaison des groupes selon leur perception de la santé mentale
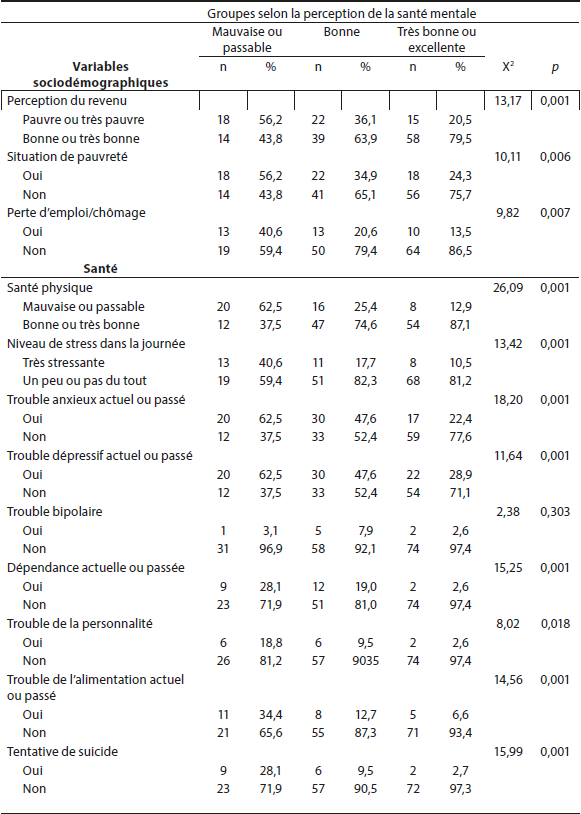
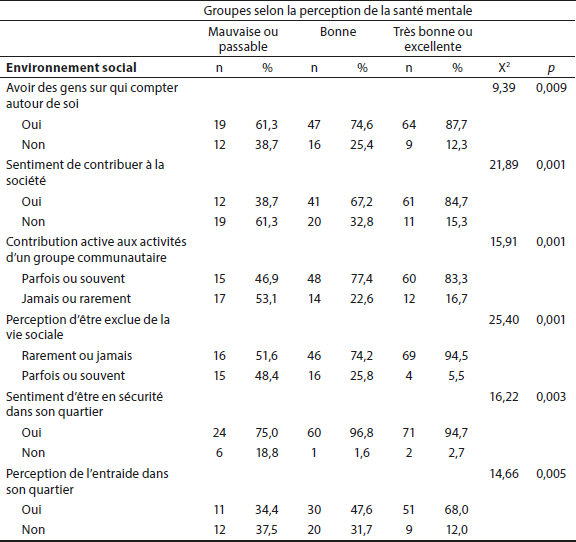
Les analyses croisées réalisées permettent de faire ressortir certaines caractéristiques chez les femmes percevant avoir plus de problèmes de santé mentale. Ces femmes sont particulièrement vulnérables sur plusieurs aspects de leur vie et présentent des besoins particuliers en lien avec leur état de santé mentale ou physique. Le tableau 2 permet de voir l’ensemble de ces caractéristiques. Nous ferons ressortir quelques éléments qui sont les plus éloquents.
Tout d’abord, en ce qui a trait aux caractéristiques sociodémographiques, notons que les femmes qui qualifient leur santé mentale de mauvaise à passable se retrouvent en plus grande proportion avec un revenu qualifié d’insuffisant ou dans une situation de pauvreté (p < 0,01). Ces mêmes femmes perçoivent leur santé physique comme étant mauvaise ou passable, sont plus stressées, anxieuses ou dépressives que l’ensemble des autres femmes (p < 0,01). En ce qui concerne leur environnement familial, elles rapportent plus fréquemment avoir grandi dans une famille dysfonctionnelle (p < 0,011) et vivent de la violence conjugale et de la violence psychologique en plus grande proportion (p < 0,001). En ce qui a trait à l’environnement social, les femmes ayant une perception de santé mentale moins bonne perçoivent également dans une plus grande proportion (p < 0,001) le sentiment de n’avoir pas contribué à la société, et le sentiment d’être exclue socialement.
Discussion
En comparant les variables sociodémographiques de notre étude avec celles du recensement réalisé en 2016 par Statistique Canada (2017), pour la même région à l’étude, quelques différences apparaissent. La situation financière de nos répondantes semble moins favorable que celle de l’ensemble des femmes de la région dû au fait qu’une plus faible proportion occupe un emploi (respectivement 43 % et 65 %) toutefois, celles qui travaillent présentent, dans une proportion similaire (34 %), un revenu considéré sous le seuil de la pauvreté. Or, la pauvreté, l’absence d’emploi ou de mauvaises conditions d’emploi sont des facteurs de risque d’une mauvaise santé mentale (Centre d’étude sur la pauvreté et l’exclusion [CEPE], 2019).
Nous remarquons également que la proportion de femmes qui qualifient leur santé mentale de mauvaise ou passable est supérieure à celle de l’ensemble des femmes du Québec (18 % vs 4 %) (statistique Canada, 2015). De plus, les participantes disent vivre ou avoir déjà vécu un trouble mental ou un trouble dépressif, dans une proportion beaucoup plus élevée que les femmes du Québec (50 % vs 15 %) (statistique Canada, 2012b). Ces différences importantes en ce qui a trait à la santé mentale perçue peuvent s’expliquer par le biais de sélection de notre échantillon correspondant à des femmes qui fréquentent des organismes communautaires dont certains viennent en aide aux personnes vivant avec des problèmes de santé mentale. Or, ces chiffres révèlent qu’un groupe de la population présente une situation préoccupante qui mérite une attention alors que l’on sait que la présence d’un trouble mental augmente le risque suicidaire tant pour les hommes que pour les femmes (INSPQ, 2018). Il n’est donc pas surprenant de constater que les répondantes affirment avoir déjà fait une tentative de suicide dans une proportion plus élevée que les femmes du Québec (9 % vs 3 %) (Institut de la statistique du Québec [ISQ], 2015). On rapporte également une mortalité par suicide plus élevée chez les femmes vivant en milieu rural (9,4 décès par suicide/100 000) que chez celles vivant en milieu urbain (6,8 décès par suicide/100 000) (INSPQ, 2019). Il s’agit de caractéristiques importantes dont les organismes communautaires et les services de santé doivent tenir compte dans l’aide et le soutien apportés aux femmes de la région d’autant plus que le contexte de la pandémie de COVID-19 a exacerbé les besoins en santé mentale. Les chercheurs et les cliniciens confirment d’ailleurs que la pandémie a des conséquences sur la santé mentale de la population et que les femmes semblent davantage affectées (Ordre des psychologues du Québec, 2020). Ces dernières manifesteraient plus de détresse psychologique que les hommes et auraient plus d’inquiétudes financières (Granier et Zorn, 2020).
Or les services de santé et les organismes communautaires n’ont pu répondre à tous ces besoins en raison du confinement et des mesures sanitaires. Déjà insuffisante en raison du sous-financement (Ordre des psychologues du Québec, 2020), la capacité des lieux d’accueils pour les femmes en crise ou victimes de violence s’est vue réduite pour des raisons de sécurité publique et de distanciation physique (Granier et Zorn, 2020).
Dans ce contexte, l’accès aux services de santé mentale constitue un défi de taille. À cet égard, bien que le ministère de la Santé et des Services sociaux (MSSS) qualifie la couverture des services de santé et des services sociaux comme étant complète dans la région concernée (MSSS, 2012), le quart des participantes ne semblaient pas satisfaites des services reçus. Ceci rappelle l’urgence de renforcer les services de première ligne en santé mentale pour les personnes qui ont des troubles mentaux légers ou modérés. Au Québec, l’accès à la psychothérapie est limité aux personnes qui ont les moyens de se l’offrir en privé (Vasiliadis et coll., 2015) et il existe plusieurs obstacles aux services psychologiques comme des délais d’attente trop importants pour obtenir un traitement et des difficultés à joindre un professionnel par téléphone (INESSS, 2017 ; Perreault et coll., 2013). Justement, le Commissaire à la santé et au bien-être (2012) recommande de diversifier les services de santé mentale et de favoriser un accès équitable à la psychothérapie. Pour y répondre, le gouvernement du Québec a mis sur pied en 2018 le Programme québécois pour les troubles mentaux : des autosoins à la psychothérapie (PQPTM) (MSSS, 2020). À l’heure actuelle certains services semblent être offerts en région rurale et semi-urbaine dans la région participante, toutefois, il n’est pas possible d’en évaluer les retombées.
Parallèlement, la restitution des résultats aux groupes de femmes de la région a fait ressortir qu’un meilleur accès aux spécialistes en santé mentale (psychiatres et psychologues), un meilleur accompagnement sur le plan des ressources (humaines et matérielles) pour le rétablissement en milieu de vie (telle qu’une structure intermédiaire entre l’hospitalisation et le retour à la maison) ainsi que l’adéquation de l’offre de transport en commun dans les milieux périphériques à la ville pour faciliter l’accès aux ressources en santé, seraient des solutions pour répondre aux besoins de ces femmes.
Enfin, les analyses croisées révèlent qu’un petit groupe de femmes apparaît encore plus vulnérable sur le plan de la santé mentale que l’ensemble de notre échantillon en raison d’une multitude de facteurs négatifs qu’elles rencontrent et qui sont interreliés. En se référant au modèle de Desjardins et coll. (2008), il semble bien que pour ces femmes, des facteurs positifs comme le soutien social et un environnement sain sont loin de faire le poids devant une accumulation de facteurs négatifs tels que les problèmes de santé physique, la pauvreté, la faible estime de soi, la violence conjugale, un passé de maltraitance, une vie stressante et un sentiment d’exclusion sociale. Ces résultats mettent en relief le fait qu’un certain nombre de femmes qui recherchent de l’aide auprès des organismes communautaires peuvent présenter des besoins particuliers en lien avec leur état de santé mentale. Or certains organismes, dont le mandat n’est pas en santé mentale, ne possèdent pas les ressources humaines et financières nécessaires ni même l’expertise pour intervenir adéquatement. Le travail en partenariat et en concertation avec les services de santé mentale du réseau public qui offrent les soins intensifs dans le milieu serait souhaitable pour les groupes de femmes rencontrés, mais n’est pas toujours possible pour des raisons de confidentialité et d’expertise en santé mentale que les organismes communautaires n’ont pas. En outre, la reconnaissance de l’expertise des organismes communautaires autonomes dans l’accompagnement qu’ils offrent aux personnes s’avère primordiale (Coalition des organismes communautaires autonomes de formation [COCAF], 2019) et pourrait faciliter le travail concerté entre les services du réseau et ceux des organismes communautaires. Des formations adaptées aux besoins et particularités de ces organismes pourraient d’ailleurs être offertes par les organismes communautaires autonomes de formation ou par d’autres regroupements en santé mentale.
Par ailleurs, la majorité des participantes ont généralement le sentiment de contribuer activement à la société, et ce, sur différents plans. Ainsi, pour celles considérant avoir une bonne santé mentale, cela pourrait être attribuable, dans une certaine mesure, au soutien et à l’aide que les participantes disent bénéficier en ayant recours aux organismes communautaires qu’elles fréquentent, mais aussi de leur milieu de vie estimé, somme toute, favorable. Par le biais des activités et des interventions auxquelles les femmes participent au sein des différents organismes communautaires, il est probable qu’elles reçoivent des messages positifs sur leur valeur personnelle, qu’elles développent des compétences pour faire face à leur quotidien et qu’elles entretiennent un sentiment d’appartenance et une bonne estime de soi. La participation aux activités basées sur l’entraide peut contribuer à favoriser leur bien-être selon le principe bien connu « s’aider soi-même en aidant les autres ». Ces facteurs interreliés agissent en synergie en faveur d’une bonne santé mentale. Dans une perspective de promotion de la santé mentale, selon le modèle de Desjardins et coll. (2008), ces facteurs positifs tiennent lieu de leviers qu’il faut renforcer pour le rétablissement en santé mentale (Bergeron-Leclerc, 2019).
Enfin, cette étude nous fait réfléchir plus largement aux inégalités sociales de santé et à l’exclusion sociale en milieu rural et semi-urbain particulièrement en ce qui a trait à l’accessibilité aux services de santé. La fracture numérique en région, qui inclut tant les aspects techniques (accès à Internet) que la littératie numérique, accentuée pendant la pandémie (Beaunoyer et coll., 2020), peut faire en sorte que des services, tels que les autosoins en ligne du PQPTM, peuvent ne pas être accessibles pour certaines femmes, les privant alors de soutien pour se rétablir. Cette situation documentée exemplifie l’augmentation des inégalités sociales de santé et invite à poursuivre la lutte pour les atténuer. Les échanges avec les groupes de femmes sur les cibles d’action ont justement fait ressortir l’importance de poursuivre la lutte à la pauvreté et à l’exclusion sociale, deux manifestations des inégalités sociales de santé.
Limites de l’étude
Le recrutement des participantes de cette étude réalisée essentiellement auprès des membres de groupes de femmes fréquentant les organismes communautaires occasionne des biais sur le portrait de l’état de santé des femmes de la région participante, et ce d’autant plus que les groupes admettent avoir eu de la difficulté à rejoindre les jeunes femmes et, en particulier, les jeunes mères en milieu rural. Il est aussi possible qu’il y ait un biais de volontariat ainsi qu’un biais de désirabilité sociale où les participantes répondent ce qui serait souhaitable. L’interprétation que l’on fait avec des questionnaires autoadministrés comporte certaines limites quant à l’exactitude de ce qui est mesuré. L’information collectée reflète ce que le participant ressent, cela reste subjectif et sujet à interprétation. Par ailleurs, l’outil de collecte de données employé pour cette étude a été adapté et traduit à partir de questionnaires existants. Lorsque les questionnaires sont traduits, cela peut amener une certaine distorsion supplémentaire à ce que rapporte le participant. Cependant, comme les questionnaires ont été utilisés et validés dans des enquêtes, cela nous permet de faire des comparaisons avec les résultats de ces enquêtes d’envergure réalisées au Canada.
Pour ces raisons, notamment, il n’est pas possible de généraliser les résultats à l’ensemble des femmes de la région participante.
Conclusion
Cette étude permet de constater les besoins en matière de santé mentale pour certaines femmes de la région participante et confirme plusieurs réalités connues en ce qui a trait aux déterminants de la santé mentale. Ainsi, le faible revenu, les conditions de travail difficiles ou le fait d’être sans emploi et le manque de soutien social offert par la communauté sont des facteurs de risque de troubles mentaux reconnus et évitables (OMS, 2018a). En effet, les résultats de l’étude indiquent que les femmes dont la perception de leur santé mentale est mauvaise ou passable se retrouvent en plus grande proportion avec un revenu précaire ou en situation de pauvreté, elles sont en général moins satisfaites quant à plusieurs aspects de leur vie, et elles se sentent plus stressées et anxieuses que les autres. Le modèle pour la promotion de la santé mentale et la prévention des troubles mentaux de Desjardins et coll. (2008) montre la pertinence de considérer les contextes sociaux et environnementaux dans lesquels les femmes vivent et de s’attarder aux inégalités et à l’exclusion sociales pour prévenir les problèmes de santé mentale. Il s’agit là des déterminants prioritaires dont les leviers d’action sont la lutte contre la pauvreté, l’accès aux services de santé et aux services spécialisés et l’accès aux transports en commun ou encore à Internet. Enfin, cette étude met en exergue le rôle fondamental des organismes communautaires dans le soutien aux femmes qui vivent avec un problème de santé mentale, sans toutefois les soigner. Dans la perspective du modèle de Desjardins et coll. (2008), cette étude vient confirmer la pertinence des cibles d’intervention priorisées et des actions accomplies par les intervenantes et intervenants des organismes communautaires.
Tableau 1
Caractéristiques démographiques des participantes (N = 171)
Tableau 2
Prévalence des variables sociodémographiques et de santé des femmes (N=171) selon la perception de leur santé mentale
Tableau 2 (suite)
Prévalence des variables de l’environnement familial des femmes (N=171) selon la perception de leur santé mentale
Tableau 2 (suite)
Prévalence des variables de l’environnement social des femmes (N=171) selon la perception de leur santé mentale
Parties annexes
Note
-
[1]
Centres intégrés de santé et de services sociaux et Centres intégrés universitaires de santé et de services sociaux.
Bibliographie
- Baraldi, R., Joubert, K. et Bordeleau, M. (2015). Portrait statistique de la santé mentale des Québécois. Résultats de l’Enquête sur la santé dans les collectivités canadiennes – 2012. Institut de la statistique du Québec. https://www.stat.gouv.qc.ca/statistiques/sante/etat-sante/mentale/portrait-sante-mentale.pdf
- Beaunoyer, E., Dupéré, S. et Guitton, M. J. (2020). COVID-19 and digital inequalities : Reciprocal impacts and mitigation strategies. Computers and Human Behavior, 111, 1-10.
- Bergeron-Leclerc, C. (2019). Le rétablissement en santé mentale. Représentations, compétences et stratégies d’intervention à privilégier. . Dans C. Bergeron-Leclerc, M.-H. Morin, B. Dallaire et C. Cormier (dir.), La pratique du travail social en santé mentale. Apprendre, comprendre, s’engager (p. 61-80). Presses de l’Université du Québec.
- Centre d’étude sur la pauvreté et l’exclusion (CEPE). (2019). Les troubles de la santé mentale et la pauvreté au Québec. CEPE. https://www.mtess.gouv.qc.ca/publications/pdf/CEPE_sante-mentale-pauvrete_2019.pdf
- Champagne, F., Contandriopoulos, A.-P., Ste-Marie, G. et Chartrand, É. (2018). L’accessibilité aux services de santé et aux services sociaux au Québec. École de santé publique (ESPUM) et Institut de recherche en santé publique (IRSPUM), Université de Montréal.
- Desjardins, N., D’Amours, G., Poissant, J. et Manseau, S. (2008). Avis scientifique sur les interventions efficaces en promotion de la santé mentale et en prévention des troubles mentaux. Institut national de santé publique du Québec.
- Fortin, M.-F. et Gagnon, J. (2016). Fondements et étapes du processus de recherche. Méthodes quantitatives et qualitatives (3e éd.). Chenelière Éducation. https://doi.org/978-2-7650-50006-3
- Granier, A. L. et Zorn, N. B. (2020). Baromètre des inégalités. Observatoire québécois des inégalités,, 4(septembre 2020), 1-46. https://cdn.ca.yapla.com/company/CPYMZxfbWTbVKVvSt3IBEClc/asset/files/OQI%20-%20Barome%CC%80tre%20des%20ine%CC%81galite%CC%81s%20-%20septembre%202020.pdf
- INESSS. (2017). Accès équitable aux services de psychothérapie. Santé mentale 2018-01-25. Notice Santécom : 108 953. Rapport rédigé par Micheline Lapalme, Brigitte Moreault, Alvine Fansi et Cedric Jehanno. INESSS. https://www.inesss.qc.ca/publications/repertoire-des-publications/publication/acces-equitable-aux-services-de-psychotherapie-au-quebec.html
- INESSS. (2020). COVID-19 et les services sociaux et de santé mentale à maintenir, à remettre en place ou à déployer auprès de la population générale lors de la phase de rétablissement de la pandémie. Institut national d’excellence en santé et en services sociaux (INESSS). https://www.inesss.qc.ca/fileadmin/doc/INESSS/COVID-19/COVID-19_retablissement.pdf
- INSPQ. (2018). Le recours aux données probantes en prévention du suicide. Institut national de santé publique du Québec (INSPQ). https://www.inspq.qc.ca/rapport-quebecois-sur-la-violence-et-la-sante/la-violence-auto-infligee-le-suicide-et-les-tentatives-de-suicide/prevention
- INSPQ. (2019). Milieux ruraux et urbains : Quelles différences de santé au Québec ? Institut national de santé publique. https://www.inspq.qc.ca/santescope/milieux-ruraux-urbains
- Institut de la statistique du Québec (ISQ). (2015). Portrait statistique de la santé mentale des Québécois Résultats de l’Enquête sur la santé dans les collectivités canadiennes. Santé mentale 2012. Portrait chiffré. Institut de la statistique du Québec (ISQ).
- Mimeault, I., Cassan, C. et Cadotte-Dionne, M. (2011). Santé mentale au Québec : les organismes communautaires de femmes à la croisée des chemins : résumé, RQASF.
- Moyser, M. (2020). Différences entre les genres en matière de santé mentale durant la pandémie de COVID-19. STATCAN et la Covie-19. Des données aux connaissances, pour bâtir un Canada meilleur, No au catalogue 45280001. https://www150.statcan.gc.ca/n1/fr/pub/45-28-0001/2020001/article/00047-fra.pdf?st=gW3dFf_s
- MSSS. (2012). Évaluation de l’implantation du Plan d’action en santé mentale 2005-2010. La force des liens. La Direction des communications du ministère de la Santé et des Services sociaux. https://publications.msss.gouv.qc.ca/msss/fichiers/2012/12-914-09W.pdf
- MSSS. (2018). Dépression majeure, trouble bipolaire et trouble de l’humeur. Prévalence de la dépression majeure, du trouble bipolaire2et d’au moins 1 trouble de l’humeur au cours de la vie, personnes âgées de 15 ans et plus, selon le sexe, Québec, 2012. Ministère de la Santé et des Services sociaux. https://www.msss.gouv.qc.ca/professionnels/statistiques-donnees-sante-bien-etre/statistiques-de-sante-et-de-bien-etre-selon-le-sexe-volet-national/depression-majeure-manie-et-trouble-de-l-humeur/#note-4
- MSSS. (2020). Programme québécois pour les troubles mentaux : des autosoins à la psychothérapie (PQPTM). Ministère de la Santé et des Services sociaux. https://www.msss.gouv.qc.ca/professionnels/sante-mentale/programme-quebecois-pour-les-troubles-mentaux
- OMS. (2018a). La santé mentale : renforcer notre action. OMS. https://www.who.int/fr/news-room/fact-sheets/detail/mental-health-strengthening-our-response
- OMS. (2018b). Santé mentale : renforcer notre action. Organisation mondiale de la santé (OMS). https://www.who.int/fr/news-room/fact-sheets/detail/mental-health-strengthening-our-response
- Ordre des psychologues du Québec. (2020). Conséquences psychologiques de la COVID-19 sur la santé mentale. Mémoire présenté par l’Ordre des psychologues du Québec au Comité permanent de la santé de la Chambre des communes. OPQ. https://www.ordrepsy.qc.ca/documents/26707/500970/OPQ_comit%C3%A9_sant%C3%A9_mentale_Chambre_des_communes_4_d%C3%A9cembre_2020.pdf/d2b3583c-a3fd-6508-c100-35579ce2afdd
- Ouellet-Courtois, C. (2018Troubles alimentaires et enjeux féministes. Acfas Magazine, article. https://www.acfas.ca/publications/magazine/2018/04/troubles-alimentaires-enjeux-feministes
- Perreault, M., Lafortune, D., Laverdure, A., Chartier-Otis, M., Bélanger, C., Marchand, A., Bouchard, S. et Milton, D. [2013]. Obstacles de l’accès au traitement rapportés par des personnes aux prises avec un trouble anxieux. The Canadian Journal of Psychiatry, 58(5), 300-305. https://doi.org/
- Sarason, I. G., Levine, H. M., Basham, R. B. et Sarason, B. R. (1983). Assessing social support : the social support questionnaire. Journal of Personality and Social Psychology, 44, 127-139.
- Statistique Canada. [2012a]. Enquête sur la santé dans les collectivités canadiennes – Santé mentale [ESCC]. Statistique Canada,. https://www23.statcan.gc.ca/imdb/p2SV_f.pl?Function=getSurvey&Id=119789
- Statistique Canada. [2012b]. Tableau 13-10-0465-01 Indicateurs de la santé mentale. https://doi.org/https://doi.org/10.25318/1310046501-fra
- Statistique Canada. (2015). Tableau 13-10-0096-01 Caractéristiques de la santé, estimations annuelles. https://doi.org/https://doi.org/10.25318/1310009601-fra
- Statistique Canada. (2017). Profil du recensement de 2016. https://www12.statcan.gc.ca/census-recensement/2016/dp-pd/prof/index.cfm?Lang=F
- Vallières, E. V. et Vallerand, R. J. [1990]. Traduction et validation canadienne-française de l’échelle de l’estime de soi de Rosenberg. International Journal of Psychology, 25, 305-316.
- Vasiliadis, H.-M., Dezetter, A., Lesage, A. et Drapeau, M. [2015]. Améliorer l’accès aux psychothérapies au Québec et au Canada : réflexions et expériences de pays francophones. Santé mentale au Québec, 40[4], 15-30. https://doi.org/https://doi.org/10.7202/1036090ar
Liste des figures
Figure 1
Adaptation du Modèle de promotion de la santé mentale et la prévention des troubles mentaux de Desjardins et coll. (2008)
Liste des tableaux
Tableau 1
Caractéristiques démographiques des participantes (N = 171)
Tableau 2
Prévalence des variables sociodémographiques et de santé des femmes (N=171) selon la perception de leur santé mentale
Tableau 2 (suite)
Prévalence des variables de l’environnement familial des femmes (N=171) selon la perception de leur santé mentale
Tableau 2 (suite)
Prévalence des variables de l’environnement social des femmes (N=171) selon la perception de leur santé mentale




 10.7202/1036090ar
10.7202/1036090ar