Résumés
Résumé
Depuis 1992, quatre stratégies en santé mentale se sont succédé avec pour buts de promouvoir la santé mentale, d’augmenter la qualité des services et de forger une approche cohérente concernant la réforme du système de santé mentale dans tous les États et territoires australiens. Ces cycles systématiques de planification ont permis le passage d’un système dominé par les hôpitaux psychiatriques à un système de services dans la communauté. Les budgets en santé mentale se sont accrus, mais se sont réduits avant de s’accroître avec un ambitieux programme d’accès équitable à la psychothérapie, fondé sur un paiement à l’acte des psychologues après une référence des médecins de famille. Plus récemment, le développement de services pour les jeunes psychotiques a soulevé des craintes d’abandon des patients plus âgés et de réduction des budgets, d’autant plus qu’avec un excès de mortalité de ces derniers, la discrimination des services n’est pas résolue. Il demeure une disparité pour les peuples autochtones. La création récente d’une commission de la santé mentale marque un rôle accru de la participation des usagers et familles, de même qu’une surveillance indépendante continue de la performance du système de santé mentale australien.
Mots-clés :
- politiques des services de santé mentale,
- implantation,
- gouvernance,
- économique,
- troubles mentaux graves,
- troubles mentaux courants
Abstract
Canada is 1.5 times the size of Australia. Australia’s population of 20 million is located principally on the east coast. Like Canada, the Australia has a federal system of Government with 5 States and two territories. Each State and territory has its own legislation on mental health. The federal (Commonwealth) Government is responsible for health care planning. In addition, the federal Government subsidizes an insurance program (Medicare) that covers visits to specialists and family physicians, while provincial governments are involved in the provision of hospital care and community mental health services. The Commonwealth government also subsidises the cost of medication through the Pharmaceutical Benefits Scheme. These funds are supplemented by private health insurance. Mental health costs account for 6.5 per cent of all health care costs. Primary care treats the majority of common psychological disorders such as anxiety or depression, while specialist mental health services concentrate on those with severe mental illness. There have been 4 national mental health plans since 1992 with the long term aims of promoting mental health, increasing the quality and responsiveness of services, and creating a consistent approach to mental health service system reform among Australian states and territories. These systematic cycles of planning have first allowed a shift from psychiatric hospitals to community services, from reliance on psychiatric hospitals as pivotal to psychiatric care system. Community care budgets have increased, but overall have decreased with money not following patients; but recent deployment of federally funded through Medicare access to psychotherapy by psychologists for common mental disorders in primary care have increased overall budget. Concerns remain that shift to youth first onset psychosis clinics may come from older long-term psychotic patients, a form of discrimination whilst evidence amount of excess mortality by cardio-vascular diseases and cancers, and due to poverty, poor health prevention and primary health care for these patients. From a system perspective, Australia has been inspired by Canada and created in 2012 its own mental health commission with a similar leading role for patients and families, aboriginal people representatives, but also a surveillance of the system with its own yearly report, like the Quebec Health Commissioner 2012 mental health system performance report.
Keywords:
- mental health services policies,
- implementation,
- governance,
- economics,
- severe mental illness,
- common mental disorders
Corps de l’article
Introduction
Le Comité sénatorial des affaires sociales, de la science et de la technologie du Canada qui allait conduire au rapport « de l’ombre à la lumière » et à la création de la Commission canadienne de la santé mentale du Canada en 2007, avait étudié des expériences étrangères en Grande-Bretagne, aux États-Unis et en Australie. Le Comité a conclu que le Canada avait beaucoup à apprendre de l’Australie concernant la santé mentale (Kirby et Keon, 2004). Un exemple particulièrement cité est l’engagement constant des gouvernements du Commonwealth et des États en matière de planification. L’Australie, un État fédéral comme le Canada, a ainsi prouvé l’importance et les avantages de la collaboration entre les divers ordres de gouvernements (Kirby et Keon, 2004). Les autres succès australiens cités par le Comité sénatorial canadien incluent l’amélioration de la formation et la participation des médecins de famille au traitement des maladies psychiatriques, les approches pour sensibiliser le public aux questions de santé mentale et, finalement, la participation des usagers, leurs familles et leurs soignants à la planification des services et des stratégies nationales (Kirby et Keon, 2004). Le comité sénatorial n’a toutefois pas pu examiner les effets néfastes des coupes budgétaires subséquentes (Rosen, 2005) ni les investissements plus récents pour un accès équitable à la psychothérapie prescrite par les médecins de famille en première ligne pour les troubles mentaux courants, psychothérapie exécutée par des psychologues et remboursée par le Medicare (Pirkis, 2011). Nous allons maintenant revoir ces cycles de planification, signaler les écarts dans la réalisation ou les laissés-pour-compte, et tracer quelques parallèles, de notre perspective australienne, avec les efforts de planification canadiens et québécois.
Le système australien en deux mots
Le Canada fait près de 1,5 fois la taille de l’Australie. La population australienne, de 23 millions, se trouve principalement située sur la côte est. Un peu comme le Canada, l’Australie a un système de gouvernement fédéral avec cinq États et deux territoires (Kisely, 1993). Chaque État ou territoire a ses propres lois sur la santé mentale, la santé et les services sociaux. Le gouvernement fédéral (le Commonwealth) est responsable de la planification générale en santé (Rosen, 2005). À la différence du Canada, ce dernier subventionne un programme d’assurance maladie (Medicare) qui couvre les visites à des spécialistes et des médecins de famille, tandis que les gouvernements des États et territoires s’occupent des hôpitaux et des services communautaires. En plus, le Commonwealth couvre une partie des frais des médicaments (Pharmaceutical Benefits Scheme). Depuis 2008, Medicare couvre aussi les frais de visite chez les psychologues ou autres professionnels de la santé reconnus, pouvant offrir de la psychothérapie. En général, le médecin de famille doit y adresser son patient selon le cadre du plan de traitement de santé mentale (Better Access initiative).
Selon les données d’enquêtes les plus récentes, près d’une personne sur cinq est atteinte de troubles mentaux, en Australie comme au Canada. Parmi ceux-ci, les troubles anxieux, la dépression, la toxicomanie et la schizophrénie touchent respectivement 14 %, 6 %, 5 % et 1 % de la population (Department of Health and Ageing 2009). Chez les aborigènes, premières nations en Australie qui forment 2,5 % de la population, le problème est beaucoup plus grand. Par exemple, un sondage effectué en 2005 (The National Aboriginal and Torres Strait Islander Health Survey) révèle que les taux de morbidité psychologique des aborigènes sont deux fois plus élevés que ceux de la population en général (Australian Bureau of Statistics, 2006). En particulier, le suicide est devenu de plus en plus fréquent depuis les années 1980, alors qu’il était plus rare autrefois. À l’heure actuelle, le taux de suicide des autochtones est le double de celui de la population en général (Australian Bureau of Statistics, 2012). Les aborigènes se suicident à un plus jeune âge que les autres Australiens, et la majorité des décès par suicide surviennent avant l’âge de 35 ans, ce qui n’est pas sans rappeler la situation parallèle des Premières Nations canadiennes (Kirby et Keown, 2004).
Un peu comme au Québec, mais débutant dans les années 1990, le taux de suicide de l’ensemble de la population australienne a diminué. En 2006, le taux de suicide chez les hommes était de 12,7 pour 100 000 habitants, alors qu’il était de 21,3 au Québec et 16,1 au Canada ; chez les femmes, de 3,5 pour 100 000 habitants, alors qu’il était respectivement de 5,4 et 5,0 au Québec et au Canada (Lesage et al., 2012).
L’utilisation des services de santé mentale
Comme au Canada, les services de santé mentale sont répartis selon les catégories suivantes :
hospitalisation ;
urgence ;
services communautaires ;
psychiatre en consultation externe ;
médecins de famille en cabinet ;
médecins spécialistes ;
autres professionnels de la santé comme les psychologues, les travailleurs sociaux et les ergothérapeutes.
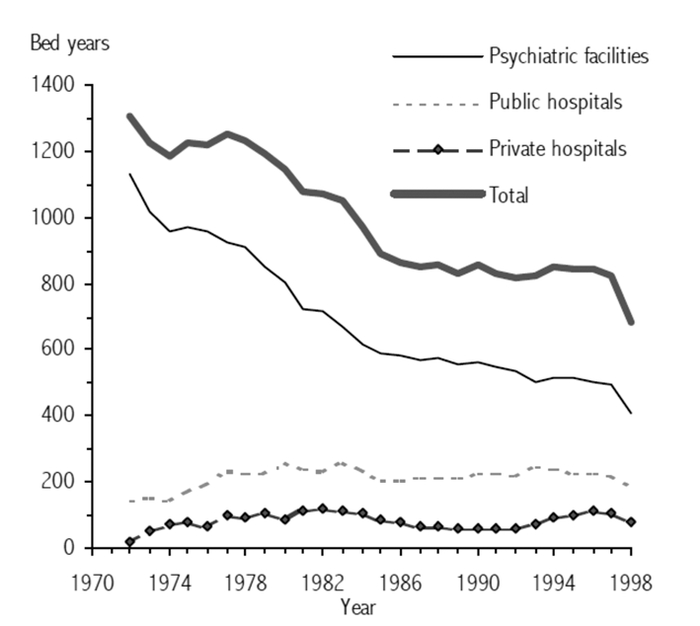
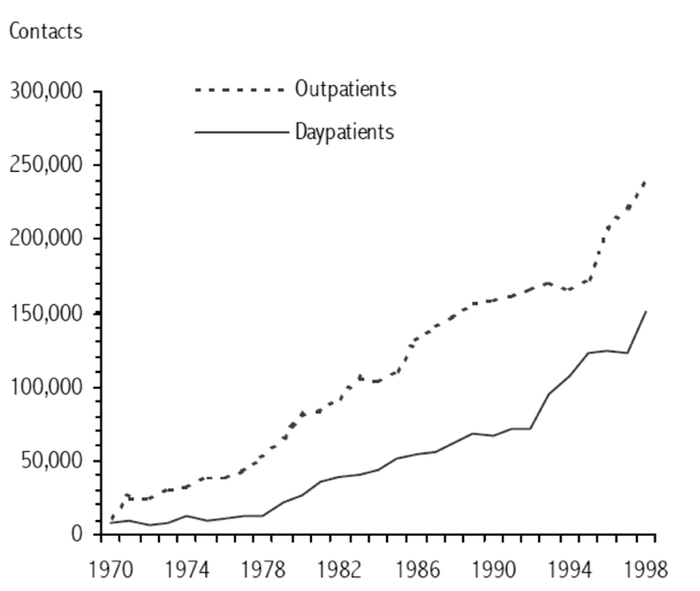
Le premier grand hôpital psychiatrique de l’Australie a été ouvert en 1838 dans l’État de Nouvelle-Galles du Sud. Plusieurs autres ont été construits dans tous les autres États et territoires au cours des 100 années suivantes (Rosen, 2005). C’est seulement pendant les années 1970 que les cliniciens ont tenté de modifier la pratique psychiatrique asilaire en remplaçant les lits psychiatriques par les services communautaires (voir les Figures 1 et 2 pour l’exemple de l’Australie-Occidentale).
Figure 1
Évolution du nombre de lits dressés en psychiatrie 1970-1998 dans l’État de l’Australie-Occidentale
Figure 2
Évolution des services communautaires de la santé mentale 1970-1998 dans l’État de l’Australie-Occidentale
Seulement 38 % des personnes atteintes de troubles mentaux (plus de femmes que d’hommes) consultent un clinicien et, dans la plupart des cas il s’agit d’un médecin de famille plutôt que d’un spécialiste en santé mentale (Rosen, 2005). D’autre part, les services spécialisés de deuxième ligne sont utilisés par les personnes atteintes de troubles mentaux graves comme la schizophrénie.
L’Australie a également permis le développement d’un important secteur médical privé, financé publiquement par le programme d’assurance du gouvernement (Medicare), ainsi que par l’assurance maladie privée et ceci, bien que le secteur privé ait de plus en plus tendance à prendre en charge les pathologies les moins lourdes (Rosen, 2005). Au Canada, un système comparable semble en place, avec cette différence que l’assurance maladie est financée sur le plan provincial et s’est déployée progressivement dans les provinces, d’abord en Saskatchewan en 1962 puis au Québec en 1970.
Le financement et les budgets
Par rapport au Canada, les régimes privés d’assurance santé australiens s’inscrivent à la fois en complément et en concurrence du Medicare (Kirby et Keon, 2004). Le gouvernement du Commonwealth finance le Medicare à partir de l’ensemble des taxes et des impôts ainsi que d’un impôt spécial au titre des soins de santé de 1,5 % prélevé sur le revenu imposable (Kirby et Keon, 2004). Comme au Canada, 70 % des dépenses sont financées par le secteur public (46 % par le Commonwealth et 24 % par les gouvernements des États et des territoires) et 30 % par le secteur privé (Kirby et Keon, 2004).
Selon l’Organisation pour la coopération et le développement économiques (OCDE), les coûts de la santé mentale en Australie représentaient 6,5 % de tous les coûts des soins de santé en 2000, ce qui ne différait guère du Japon (6,8 % en 1999) ou des États-Unis (7,5 % en 2003), mais davantage du Canada (5-6 % ; Jacobs et al., 2008). Mais ceci représente moins de la moitié des coûts des pays qui contribuent le plus, comme les Pays-Bas où, en 2003, 15,6 % des dépenses des soins de santé ont été allouées à la santé mentale (National Mental Health Commission, 2012). L’OCDE a aussi établi que l’Australie avait l’un des taux les plus élevés d’utilisation d’antidépresseurs parmi les 18 pays mentionnés – seule l’Islande avait un taux supérieur (National Mental Health Commission, 2012). Par contre, l’Australie a l’un des taux le plus bas quant à l’utilisation de médicaments comme les hypnotiques et les sédatifs (National Mental Health Commission, 2012).
Les réformes des services de santé mentale
Depuis 1992, la santé mentale est une priorité pour les gouvernements du Commonwealth, des États et des territoires (Kirby et Keon, 2004). Une première stratégie en matière de santé mentale (SNSM) a été développée et rendue publique en 1992 par tous les ministres de la Santé des États et territoires australiens (Harvey et Buckingham, 2005 ; Rosen, 2006a ; Kirby et Keon, 2004). Elle a été suivie de trois autres stratégies en 1997, 2003 et 2009 (Kirby et Keon, 2004 ; Harvey et Buckingham, 2005 ; Rosen, 2006a ; Australian Institute of Health and Welfare, 2012). Les quatre stratégies, approuvées par tous les ministres australiens de la Santé, ont établi un cadre de collaboration entre tous les ordres de gouvernement et une augmentation de 65 % des dépenses publiques en santé mentale (Rosen, 2006a). L’un des buts de ces stratégies étant de réduire la taille et le nombre d’hôpitaux psychiatriques en les remplaçant par les hôpitaux généraux et les services communautaires (Kirby et Keon, 2004 ; Harvey et Buckingham, 2005 ; Rosen, 2006a ; Australian Institute of Health and Welfare, 2012). D’autres objectifs visaient à :
intégrer les services de santé mentale à l’intérieur de l’organisation des services de santé générale ;
veiller à ce que chaque État, territoire et région ait un plan relatif à l’ensemble des services offerts à sa population ;
accroître le nombre et la gamme de services d’hébergement supervisés offerts en milieu communautaire et assurer une gamme suffisante de services pour répondre aux besoins des usagers de soins de santé mentale.
Parmi la variété de thèmes prioritaires et de principes clés qui ont étayé le processus de réforme, la Commission sénatoriale canadienne a signalé les suivants (Kirby et Keon, 2004) :
tous ceux et toutes celles qui ont besoin de soins de santé mentale devraient avoir accès à des services efficaces, indépendamment de l’endroit où ils vivent ;
les usagers de soins de santé mentale, leurs familles et leurs soignants doivent guider les réformes ;
les réformes en matière de santé mentale exigent une approche partagée entre les divers ordres de gouvernement ;
l’importance de la recherche, de l’innovation et de la viabilité dans le domaine des services de santé mentale.
Les quatre stratégies nationales successives ont essayé de promouvoir la santé mentale, d’augmenter la qualité des services et de forger une approche cohérente à la réforme du système de services en santé mentale dans tous les États et territoires australiens. Elles représentent également une évolution quant à la reconfiguration des services dans la communauté.
Par voie de conséquence des SNSM, le changement dans la composition des services de santé mentale au cours de la décennie suivante a été considérable. En 1993, seulement 29 % des ressources de santé mentale ont été dirigées vers les soins communautaires ; 73 % des lits psychiatriques étaient situés dans les hôpitaux psychiatriques, et ceci a requis la moitié du total des dépenses par les États et les territoires pour les soins de santé mentale (Rosen, 2006a). En 2002, les ressources de santé mentale pour les soins communautaires étaient augmentées à 51 % tandis celles destinées aux hôpitaux psychiatriques diminuaient de 31 % (Rosen, 2006a).
Le rôle des organisations non gouvernementales (ONG) a augmenté dans cette même décennie, avec l’objectif de fournir des services plus efficacement que le gouvernement ou le secteur privé. En 1993, moins de 2 % des ressources ont été allouées au secteur non gouvernemental. Depuis, celles-ci ont été multipliées par trois et représentent maintenant 5,5 % des dépenses totales en santé mentale. En général, les services fournis par les ONG incluent le logement, l’éducation et la formation, ainsi que l’emploi (Rosen, 2006a). Cependant, le rôle des ONG varie d’un État à l’autre, ce qui reflète les différences de l’organisation des services (Kirby et Keon, 2004). Dans certains secteurs de compétence, les ONG ont remplacé les services fournis autrefois par le secteur gouvernemental ou les services cliniques. Dans l’État de Victoria, par exemple, les ONG sont les principaux fournisseurs de programmes de réadaptation psychosociale, qui étaient précédemment la prérogative des services cliniques publics (Kirby et Keon, 2004).
La seconde décennie s’est démarquée avec deux programmes qui se sont imbriqués pour améliorer les soins de santé mentale : l’initiative Better Access et le programme Access to Allied Psychological Services (ATAPS) (Council of Australian Governments, 2006). Depuis 2008, une psychothérapie prescrite par un médecin de famille et réalisée par un psychothérapeute reconnu par un ordre professionnel est remboursée au professionnel par Medicare. En trois ans, près de 10 % de la population australienne s’en est prévalue : en moyenne, les personnes bénéficient de 5 ou 6 sessions, même s’il est possible dans un premier temps de se voir offrir 10 à 12 sessions (Pirkis, 2011). Des études en phase d’implantation utilisant des questionnaires standardisés ont montré qu’en moyenne les personnes y requérant présentaient des troubles anxio-dépressifs modérés à graves dans 70 % des cas, et qu’après thérapie, seulement 20 % des personnes présentaient encore un tel niveau de gravité : cet effet clinique très significatif était le même que ceux observés dans les méta-analyses des essais cliniques de la psychothérapie, et qui ont montré son efficacité certaine (Pirkis, 2011). L’utilisation des services de première ligne a ainsi augmenté dans toute la population, mais en particulier chez les personnes relativement défavorisées dans la communauté ou qui n’ont jamais autrefois reçu des services de psychothérapie.
Le plan d’action de la dernière stratégie de 2009 actuellement en cours cible les buts suivants (Commonwealth of Australia 2009) :
assurer des services de qualité dans la communauté en favorisant du même coup le rétablissement des personnes aux prises avec de graves troubles mentaux ;
assurer une prise en charge des troubles mentaux courants par les services de première ligne, et ce, avec le soutien des services spécialisés ;
poursuivre à la fois une campagne média de sensibilisation communautaire contre la stigmatisation et des études sur les attitudes des communautés à l’égard des personnes atteintes de maladie mentale ;
travailler avec les écoles, les milieux de travail et les collectivités afin d’offrir des programmes d’éducation en santé mentale ;
introduire des programmes de prévention et d'intervention précoce pour les jeunes et leurs familles, incluant les services de première, deuxième et troisième ligne ;
mettre en oeuvre des modèles efficaces d'intervention pour la psychose précoce chez les jeunes ;
mettre en place la formation des intervenants de première ligne et des omnipraticiens pour le suicide et la santé mentale ;
mettre en place des activités de prévention du suicide pour améliorer les efforts en vue d’identifier les personnes à risque de suicide et d'améliorer l'efficacité des services, incluant la formation des intervenants de première ligne en situation d'urgence ;
développer le soutien pour les familles et les aidants des personnes atteintes de maladie mentale et de problèmes de santé mentale, y compris les enfants de parents ayant une maladie mentale.
La promotion et la prévention ont donc pris les devants parmi les priorités, en même temps que les services aux jeunes. Les autorités australiennes s’étaient déjà engagées dans une diversité de projets de promotion de la santé et de prévention de la maladie (Kirby et Keon, 2004). Par exemple, un projet (beyondblue) avait été créé en octobre 2000 avec l’objectif de mieux faire connaître la dépression. Le projet avait été financé par le gouvernement et réalisé en partenariat avec les services de santé, les écoles, le milieu de travail, les universités, les médias et la communauté, en collaboration avec des ONG de personnes souffrant de dépression. Un autre exemple est la stratégie nationale d’intervention auprès des médias contre la stigmatisation (National Media Strategy) (Kirby et Keon, 2004). Le but étant de promouvoir un discours moins négatif et plus positif sur la santé mentale et la prévention du suicide. Par exemple, on enseignait aux journalistes comment ils devraient traiter ces questions et ne pas stigmatiser ceux et celles qui sont atteints de maladies mentales. Finalement, l’Australie avait déployé un cadre d’action baptisé Living Is For Everyone (LIFE) en matière de prévention du suicide, particulièrement chez les adolescents et les jeunes adultes (Kirby et Keon, 2004).
En 2012, inspiré par la création de la Commission canadienne de la santé mentale quelques années plus tôt, le gouvernement fédéral australien a créé la Commission sur la santé mentale (National Mental Health Commission, 2012). Cette commission doit exercer un rôle moteur dans l’amélioration du système de santé mentale et dans l’évolution des attitudes et des comportements des Australiens à l’égard de la santé mentale. La Commission a établi des partenariats pour se concentrer sur des projets et des enjeux importants et pour pouvoir formuler des recommandations quant aux moyens d’améliorer les systèmes qui sont directement associés aux services en santé mentale. Le président de la Commission est un professeur émérite d’administration publique et le père d’une fille souffrant de schizophrénie. La Commission publie aussi un rapport tous les ans sur l’expérience des Australiens atteints d’une maladie mentale (National Mental Health Commission, 2012).
Les défis
Après une période de croissance soutenue des dépenses en services de santé mentale dans la première décennie, l’Australie avait été dépassée par les pays occidentaux similaires en termes de proportion du budget de la santé consacré aux services de santé mentale (Rosen et al., 2004 ; Hickie et al., 2005 ; Rosen, 2006b). On craignait encore que la fermeture des institutions en Australie ait été timide et incomplète ; qu’elle n’ait pas été suivie par le transfert total de l’investissement réel dans les services communautaires de santé mentale comme cela avait été le cas au Canada par exemple (Jacobs et al., 2008 ; Kirby et Keown, 2004). Beaucoup de services psychiatriques communautaires manquent de plus en plus de ressources, et d’autres n’ont jamais été suffisamment développés (Rosen, 2006a). Les ressources du secteur privé ne sont pas distribuées rationnellement et les administrations publiques de la santé siphonnent sans cesse les budgets de santé mentale (Rosen, 2006a).
Les nouveaux investissements consentis ensuite dans le programme Better Access ont surtout aidé les personnes avec des troubles mentaux courants. Par ailleurs, le Commonwealth a récemment financé les cliniques en santé mentale pour les jeunes âgés de 12 à 25 ans (Headspace) et les services d’intervention pour la psychose précoce chez ces personnes, adaptés du modèle de Victoria, dans tous les autres États (Early Psychosis Prevention and Intervention Centre : EPPIC).
Au même moment, il existe aussi un débat entre ceux qui soutiennent le fait de cibler les ressources vers la promotion de la santé mentale et les interventions précoces, et ceux qui s’inquiètent que ceci se fasse au prix des diminutions des services, surtout pour les patients souffrant de troubles mentaux graves et persistants comme la schizophrénie (Castle, 2012). Ces derniers demeurent discriminés à l’intérieur des services de santé. Par exemple, la mortalité due aux maladies physiques est supérieure de 70 % chez les patients psychiatriques par rapport à la population générale, même après les ajustements démographiques et en incluant le statut socioéconomique (Lawrence et al., 2001). Dans le cas de la schizophrénie, la surmortalité correspond à une réduction de près d’une dizaine d’années d’espérance de vie chez les hommes et les femmes (Lawrence et al., 2013). L’excès de mortalité de tous les troubles mentaux est expliqué en partie par le suicide, mais pas exclusivement par celui-ci. En effet, les personnes atteintes de troubles mentaux sont également plus à risque de décéder de cancer, de maladies cardiovasculaires et d’autres maladies, en comparaison du reste de la population. Donc, la mortalité excessive chez les patients psychiatriques après une autre maladie chronique correspond 10 fois à celle associée au suicide. Bien que de nombreux facteurs puissent contribuer à la mauvaise santé de cette population, les explications pointent généralement vers des facteurs liés au mode de vie (ex. : manque d’exercice, alcool et usage du tabac), à la condition sociale et aux effets secondaires néfastes de la médication (Lawrence et al., 2010). La mortalité reste toutefois élevée pour cette population, même après l’ajustement des facteurs de risques comportementaux comme l’usage du tabac, l’activité physique et l’indice de masse corporelle. Or, il peut être démontré que les gens atteints d’une maladie mentale, spécialement de troubles mentaux graves (TMG), sont moins susceptibles de recevoir ou d’adhérer aux traitements adéquats (Kisely et al., 2007 ; 2013).
Une discrimination peut aussi être créée par la priorité aux services pour les psychoses précoces comme l’EPPIC qui ne ciblent que les jeunes. Alors que les leaders de ces services continuent d’affirmer que la majorité des maladies mentales commencent chez les jeunes, ils n’admettent pas le fait que, dans au moins un tiers des cas, ces maladies commencent chez les adultes qui ont plus de 25 ans (Castle, 2012), ce qui est aussi observé au Québec à partir des bases de données administratives de santé (Vanasse et al., 2012). Il y a aussi un manque de preuves suffisantes quant à savoir si ces services sont vraiment efficaces pour les patients à long terme (Marshall et Rathbone, 2011).
On attend donc toujours un modèle global intégré de soins, non cloisonnés, entre les services de première ligne pour les personnes avec troubles mentaux courants, des services de deuxième ligne ou les ONG pour les personnes avec des troubles mentaux graves, et l’émergence de services de santé mentale pour les jeunes. Il faut surtout lever les obstacles auxquels font face toutes les personnes qui souffrent de maladies mentales de manière à ce qu’elles puissent recevoir les meilleurs soins dont elles ont besoin (Castle, 2012).
Parties annexes
Bibliographie
- Andrews, G., Henderson, S. et Hall, W. (2001). Prevalence, comorbidity, disability and service utilisation. Overview of the Australian National Mental Health Survey. British Journal of Psychiatry, 178 :145-153.
- Australian Bureau of Statistics (ABS) (2006). National Aboriginal and Torres Strait Islander Health Survey. Canberra, ACT, Australian Bureau of Statistics.
- Australian Bureau of Statistics (ABS) (2012). Suicides in Australia, 2010. Catalogue 3309.0. Canberra : ABS.
- Castle, D. J. (2012). The truth, and nothing but the truth, about early intervention in psychosis. Australian and New Zealand Journal of Psychiatry, 46(1), 10-13.
- Commonwealth of Australia (2009). National Mental Health Plan – An agenda for collaborative government action in mental health 2009-2014. Canberra : Commonwealth of Australia, 2009.
- Council of Australian Governments (COAG) (2006). National Action Plan on Mental Health 2006-2011. http://archive.coag.gov.au/coag_meeting_outcomes/2006-07-14/docs/nap_mental_health.pdf
- Department of Health & Ageing (2009). The mental health of Australians 2 : Report on the 2007 national survey of mental health and wellbeing. Canberra : Department of Health & Ageing.
- Hickie, I., Groom, G., McGorry, P. et al. (2005). Australian mental health reform : Time for real outcomes. Medical Journal of Australia, 182, 401-406.
- Jacobs, P., Yim, R., Ohinmaa, A., Eng, K., Dewa, C. S., Bland, R., Block, R. et Slomp, M. (2004). Expenditures on mental health and addictions for Canadian provinces in 2003 and 2004. Canadian Journal of Psychiatry, 53(5), 306-313.
- Kirby, M. et Keon, W. J. (2004). Mental Health Policies and Programs in Selected Countries Interim Report of the Standing Senate Committee on Social Affairs, Science And Technology. Ottawa : The Parliament of Canada.
- Kisely, S. (1993). Training, manpower & employment in Australia. Psychiatric Bulletin, 17, 669-671.
- Kisely, S., Smith M., Lawrence D., Cox, M., Campbell, L. A. et Maaten, S. (2007). Inequitable access for mentally ill patients to some medically necessary procedures. CMAJ, 176, 779-784.
- Lawrence, D., Holman, C. D. J. et Jablensky, A. V. (2001). Preventable Physical Illness in People With Mental Illness. Perth, Australia : University of Western Australia.
- Lawrence, D., Hancock, K. et Kisely, S. (2013). The gap in life expectancy from preventable physical illness in psychiatric patients in Western Australia : Retrospective analysis of population based registers. British Medical Journal, 2013, 346, f2539. doi : 10.1136/bmj.f2539
- Lawrence, D., Kisely, S. et Pais, J. (2010). The epidemiology of excess mortality in people with mental illness. Canadian Journal of Psychiatry, 55(12), 752-760.
- Lesage A. D., St-Laurent, D., Gagné, M. et Légaré, G. (2012). Perspectives de la santé publique pour la prévention du suicide. Santé mentale au Québec, 37(2), 239-255.
- Marshall, M. et Rathbone, J. (2011). Early intervention for psychosis. Cochrane Database of Systematic Reviews, 6, Art. No. : CD004718, DOI : 10.1002/ 14651858.CD004718.pub3
- National Mental Health Commission (2012). A Contributing Life, the 2012 National Report Card on Mental Health and Suicide Prevention. Sydney : NMHC.
- Pirkis, P., Harris, M., Hall, W. et Ftanou, M. (2011). Evaluation of the Better Access to Psychiatrists, Psychologists and General Practitioners through the Medicare Benefits Schedule Initiative Summative Evaluation. Final Report. Melbourne : Centre for Health Policy, Programs and Economics. www.health.gov.au/internet/publications/publishing.nsf/Content/mental-ba-eval-sum-toc~mental-ba-eval-sum-exe#Con
- Rosen, A. (2005). Australian psychiatry : Coming of age ? International Psychiatry, 2(10), 15-17.
- Rosen, A. (2006a). Australia’s national mental health strategy in historical perspective : Beyond the frontier. International Psychiatry, 3(4), 19-21.
- Rosen, A. (2006b). The Australian experience of deinstitutionalization : The effect of Australian culture on the development and reform of its mental health services. Acta Psychiatrica Scandinavica, 113 (suppl. 429), 1-9.
- Rosen, A., McGorry, P., Groom, G. et al. (2004). Australia needs a Mental Health Commission. Australasian Psychiatry, 12, 213-219.
- Vanasse, A., Courteau, J., Fleury, M.-J., Grégoire, J.-P., Lesage, A. D. et Moisan, J. (2012). Treatment prevalence and incidence of schizophrenia in Quebec using a population health services perspective : Different algorithms, different estimates. Social Psychiatry and Psychiatric Epidemiology, 47(4), 533-543.
- Whiteford, H. et Buckingham, W. (2005). Ten years of mental health service reform in Australia : Are we getting it right ? Medical Journal of Australia, 182, 396-400.
Liste des figures
Figure 1
Évolution du nombre de lits dressés en psychiatrie 1970-1998 dans l’État de l’Australie-Occidentale
Figure 2
Évolution des services communautaires de la santé mentale 1970-1998 dans l’État de l’Australie-Occidentale


 10.7202/1014954ar
10.7202/1014954ar