Résumés
Résumé
Contexte Les enfants et jeunes vivant avec un parent ayant un trouble mental font partie d’un groupe de population vulnérable, plus à risque de divers problèmes psychosociaux et de santé mentale. Ils sont également surreprésentés dans les services de santé mentale pour les jeunes et les services de protection de la jeunesse. Les services en santé mentale pour adultes qui traitent les parents ont la possibilité d’identifier et de soutenir les enfants de ces familles. Cependant, il y a à ce jour encore peu de connaissances sur l’étendue des pratiques centrées sur la famille, proposées par les professionnels de différents champs disciplinaires, en contexte québécois.
Objectifs L’objectif général de cette étude est de documenter les pratiques des professionnels en santé mentale adulte centrées sur la famille, et ce, en fonction de différents groupes de professionnels (psychologie, travail social, sciences infirmières, psychoéducation et éducation spécialisée).
Méthode Au total, 524 participants, issus de l’ensemble des régions du Québec et travaillant auprès d’une clientèle en santé mentale adulte, ont répondu à une enquête provinciale en ligne. Un sous-échantillon de 380 participants, membres d’un ordre ou d’une association professionnelle et provenant de l’échantillon plus large, a été retenu pour la présente étude. Ceux-ci sont issus de 5 disciplines, soit le travail social (n = 127), les sciences infirmières (n = 99), la psychoéducation (n = 57), la psychologie (n = 56) et l’éducation spécialisée (n = 41). Une analyse MANCOVA a été réalisée afin de comparer les groupes professionnels en fonction des 5 sous-échelles de la version française du questionnaire Family Focused Mental Health Practice Questionnaire (FFMHPQ-FR, Piché et al., sous presse), en contrôlant pour le genre, le nombre d’années d’expérience de travail et la proportion estimée de clientèle ayant un rôle parental.
Résultats D’importantes différences ont été constatées entre les travailleurs sociaux et les psychologues, concernant les pratiques de soutien rapportées. Les participants signalent également des niveaux très différents de facteurs facilitants tels que le soutien du milieu de travail, l’ouverture à la formation, les connaissances et compétences perçues et les croyances et attitudes à l’égard de ces pratiques.
Discussion Cette étude permet d’approfondir les connaissances sur l’utilisation de pratiques centrées sur la famille par les professionnels de différents champs disciplinaires, en contexte de santé mentale adulte au Québec. Les résultats permettront de mieux soutenir l’adoption de telles pratiques dans les services en santé mentale.
Mots-clés :
- pratiques centrées sur la famille,
- service en santé mentale adulte,
- trouble mental chez le parent,
- enfants,
- professionnels
Abstract
Context Children living with a mentally ill parent are a vulnerable population, at higher risk of various psychosocial and mental health problems. They are overrepresented in youth mental health and child protection services. Adult mental health services that treat parents have the opportunity to identify and support children in these families. However, to date, there is still little knowledge on the extent of family-centered practices offered by professionals from different disciplinary fields in Quebec.
Objective This study aims to document the family-focused practices of adult mental health professionals according to different disciplines (social work, nursing, psychoeducation, psychology, and special education).
Method A total of 524 participants, from all regions of Quebec and working with adult mental health clients, responded to an online provincial survey. A subsample of 380 participants, members of a professional order or association, was retained for the present study. These come from five discipline: social work (n=127), nursing (n=99), psychoeducation (n=57), psychology (n=56) and special education (n=41) A MANCOVA analysis was performed to compare groups on the five subscales of the French version of the Family Focused Mental Health Practice (FFMHPQ-FR, Piché et al., in press), controlling for gender, years of experience working in mental health services and estimated proportion of clients with a parental role.
Results Significant differences were found between social workers and psychologists in reported family-focused practices. Participants also reported very different levels of facilitating factors such as workplace support, openness to training, perceived knowledge and skills, and attitudes towards these practices.
Discussion This study helps to increase knowledge on the use of family-focused practices by professionals from different disciplinary fields, in the context of adult mental health services in Quebec. The results allow to better support the adoption of such practices in mental health services.
Keywords:
- family-focused practices,
- mental health services,
- parent mental illness,
- children,
- professionals
Corps de l’article
Les enfants ayant un parent atteint d’un trouble mental, qui constituent environ 20 % des jeunes âgés de 0 à 25 ans (Christesen et al., 2021 ; Reupert et al., 2022) représentent un groupe très vulnérable (Nordentoft et al., 2021 ; Waldmann et al., 2021), à plus haut risque de développer des difficultés d’adaptation psychosociale et scolaire, ainsi que des troubles mentaux (Thanhäuser et al., 2017 ; Villatte et al., 2022 ; Weissman et al., 2016). Ces jeunes sont également surreprésentés dans les services en santé mentale comparativement aux jeunes de la population générale (Campbell et al., 2021 ; Christiansen et al., 2019 ; Naughton et al., 2018), atteignant 60 % des demandes en santé mentale jeunesse au Québec (Maziade et al., 2016). Au-delà de la présence de facteurs de vulnérabilité biologiques ou génétiques potentiels, différents facteurs psychosociaux contribueraient à expliquer la transmission intergénérationnelle de troubles mentaux (Laporte et al., 2018 ; Piché et al., 2011 ; Sell et al., 2021). Parmi ceux-ci, les auteurs soulignent généralement la difficulté des parents à répondre aux besoins de leurs enfants en raison de leurs propres enjeux de fonctionnement, des relations parents-enfants plus conflictuelles et le risque accru d’abus, de traumas, de négligence et de violence conjugale observés au sein des familles comptant un parent atteint d’un trouble mental. Soutenir la santé mentale de ces jeunes en leur offrant des mesures préventives destinées à favoriser leur capacité à composer avec l’adversité, en complémentarité au soutien apporté au parent ayant un trouble mental dans leur rôle parental, est considéré comme une priorité au Québec, au Canada et ailleurs dans le monde (gouvernement du Québec, 2021a ; Lannes et al., 2021a ; Ministère de la Santé et des Services Sociaux, 2022 ; Reupert et al., 2022).
Environ 45 % des usagers adultes fréquentant les services de santé mentale ont un ou plusieurs enfants (Maybery et Reupert, 2018). Ces parents-usagers rapportent vivre beaucoup de préoccupations et d’inquiétudes dans leur rôle parental, en raison des manifestations de leur trouble mental qui interfèrent souvent avec leur capacité à répondre aux besoins de leur enfant (Harries et al., 2023). Les parents interrogés dans le cadre des études retenues par la métasynthèse de Harries et collaborateurs (2022) rapportent un sentiment de « culpabilité », de perceptions « d’échec comme personne et comme parent » et une perte d’espoir vis-à-vis de leur rôle parental. Les professionnels en santé mentale adulte ont donc un rôle important à jouer pour repérer et soutenir les enfants, les parents et les familles (Foster et al., 2019 ; MacCourt, 2013 ; Piché, Villatte et Habib, 2021). Les écrits soulignent l’importance d’adopter une approche centrée sur la famille, c’est-à-dire qui réunit les familles, les professionnels du champ de la santé mentale et leurs partenaires, dans le but commun de soutenir le bien-être et la santé mentale des Enfants de Parents ayant un Trouble Mental (EPTM), à la maison, à l’école et dans la communauté (Carrière et al., 2010 ; Foster et al., 2012 ; Goodyear et al., 2015 ; Niemelä et al., 2019 ; Wyder et Bland, 2014). L’approche centrée sur la famille s’appuie sur un principe de l’approche en gradins et rejoint les principes du programme québécois pour les troubles mentaux fréquents (PQPTM). Ce soutien s’organiserait le long d’un continuum, partant de pratiques essentielles (p. ex. évaluer l’impact du trouble mental du parent sur l’enfant et les préoccupations des parents-usagers en lien avec leur rôle parental, offrir de l’information aux familles) à des pratiques plus intensives (p. ex. accompagnement du parent dans son rôle parental, proposition d’un groupe de soutien pour les jeunes), en fonction des défis et besoins des familles (Foster et al., 2019 ; MacCourt, 2013 ; Mottaghipour et Bickerton, 2005 ; Piché, Villatte et Bourque, 2021 ; Reupert et al., 2022). Les professionnels peuvent également diriger les différents membres de la famille vers des services complémentaires, à un organisme communautaire (p. ex. Réseau Avant de Craquer) ou à un programme d’intervention familiale tel que Mon Enfant et Moi (Lemire-Chapleau, 2018) ou FAMILLE+ (Piché et al., 2022) au Québec.
Ces recommandations font partie d’une stratégie de prévention sélective prometteuse pour améliorer la santé mentale des enfants, des parents et des familles au niveau populationnel (Wahlbeck, 2015). L’utilisation de pratiques centrées sur la famille (PCF) contribuerait à réduire le risque de transmission intergénérationnelle des troubles mentaux et à améliorer l’adaptation psychosociale et la santé mentale des EPTM, tout en favorisant le rétablissement des parents-usagers en santé mentale (Falkov et al., 2016 ; Foster et al., 2016 ; OMS, 2021 ; Reupert et al., 2022 ; Siegenthaler et al., 2012). Notamment, le risque qu’un EPTM développe un trouble mental diminue de 40 à 50 % s’il reçoit un soutien approprié (Lannes et al., 2021b ; Thanhäuser et al., 2017).
Cependant, à ce jour, ces pratiques semblent peu utilisées en contexte de services en santé mentale auprès d’adultes (Eckardt, 2022 ; Maybery et al., 2014 ; Nicholson et al., 2015 ; Reupert et al., 2022). En Norvège, 56 % des professionnels de ce champ ont déclaré qu’ils ne demandaient jamais à leurs clients s’ils avaient ou non des enfants (Lauritzen et al., 2018). Un certain nombre de facteurs ont été mis en évidence comme freinant l’utilisation de PCF (Eassom et al., 2014 ; Gregg et al., 2021 ; Landeweer et al., 2017 ; Maybery et Reupert, 2009). D’abord, certains facteurs liés aux parents (notamment la nécessité d’obtenir son consentement pour l’implication des proches), seraient des facteurs à prendre en considération pour expliquer la sous-utilisation de PFC dans les services (Eassom et al., 2014 ; Maybery et Reupert, 2009). Ensuite, l’absence de politiques institutionnelles, les limites de temps ou de ressources dont disposent les professionnels (p. ex. espace nécessaire pour recevoir les familles, formulaires incluant les familles), l’accès restreint à de la formation ou de la supervision, le manque de collaboration entre les services sont des exemples d’obstacles organisationnels rapportés dans la littérature (Gregg et al., 2021 ; Shah-Anwar et al., 2019). Également, les compétences et les connaissances perçues par les professionnels en lien avec les PCF, ainsi que leurs croyances et attitudes à propos de la pertinence de l’ACF, semblent jouer un rôle important (Gregg et al., 2021). Certaines études soulignent que les professionnels ne se considèrent pas toujours formés ou outillés pour soutenir les parents ayant un trouble mental dans les défis liés à leur rôle parental ou pour évaluer les besoins de la famille, et d’autres ne voient pas la pertinence clinique de le faire (Houlihan et al., 2013 ; Maybery et al., 2016 ; Tchernegovski et al., 2018 ; Ward et al., 2017).
La discipline du professionnel a en outre été ciblée comme un facteur influençant les PCF dans un contexte de services en santé mentale auprès d’adultes, malgré que les données restent très préliminaires à ce sujet. Selon les résultats de 3 études, les travailleurs sociaux seraient significativement plus nombreux à adopter des PCF comparativement aux infirmiers (Maybery et al., 2014 ; Tungpunkom et al., 2017), aux psychologues (Skogøy et al., 2019 ; Tungpunkom et al., 2017) ou aux médecins (Skogøy et al., 2019). Une seule étude a rapporté que les médecins psychiatres offraient plus de soutien aux parents-usagers et à leurs familles que les infirmiers psychiatriques et que les autres types de professionnels (Yao et al., 2021). Ces contrastes assez importants entre les types de professionnels nous amènent à vouloir les comprendre. Certains des facteurs ayant été recensés comme prédicteurs de l’utilisation de PCF dans un contexte de services en santé mentale auprès d’adultes pourraient aider à expliquer ces différences. Dans certaines études, les travailleurs sociaux qui rapportent un score élevé de PCF ont le plus haut score de compétences et connaissances perçues (Maybery et al., 2014 ; Skogøy et al., 2019) ou un score plus élevé de soutien organisationnel (Tungpunkom et al., 2017) par rapport aux autres professionnels. Cependant, étant donné que ces études ont inclus des échantillons de participants restreints (ex., n=14 dans Tungpunkom et al., 2017), il est difficile de généraliser les résultats. Également, aucune étude n’a inclus les psychoéducateurs ou les éducateurs spécialisés, ce qui limite le portrait général des PCF utilisées. Finalement, aucune étude n’a été réalisée pour comparer les pratiques de soutien des groupes professionnels, ou pour contraster les facteurs facilitants et obstacles rapportés, au sein du réseau de services de santé et de services sociaux du Québec.
Objectifs
L’objectif général de cette étude est de dresser le portrait des PCF et des obstacles et facteurs facilitants parmi les professionnels qui travaillent auprès d’une clientèle en santé mentale adulte, et ce, en fonction de leur profession. Nous postulons que, de manière similaire à d’autres études (p. ex. Maybery et al., 2014), les travailleurs sociaux rapporteront un plus haut score de PCF, comparativement aux autres groupes professionnels. Nous prévoyons aussi que les infirmiers et les psychologues rapporteront un score plus faible de PCF. Étant donné le nombre restreint d’études qui se sont penchées sur les facteurs facilitants et faisant obstacle à l’utilisation de PCF de plusieurs groupes professionnels, aucune hypothèse n’a été émise à cet égard. Cependant, il est postulé que les professionnels rapportant un plus haut score de PCF bénéficieront également d’un plus grand nombre de facteurs facilitants que les autres groupes professionnels.
Méthodologie
Devis
Un devis transversal a été utilisé pour recruter un échantillon de convenance auprès de professionnels francophones qui travaillent auprès d’adultes ayant un trouble mental, à travers les 17 régions administratives de la province de Québec (Canada). Pour être admissibles, les professionnels devaient : 1) travailler auprès d’adultes âgés de moins de 65 ans ayant un trouble mental ; 2) être en contact direct avec la clientèle ; 3) comprendre suffisamment le français pour pouvoir remplir le questionnaire. L’unique critère d’exclusion était le fait de travailler exclusivement auprès d’enfants ou d’adolescents.
L’étude a été approuvée par les Comités d’éthique de la recherche (CER) de l’Université du Québec en Outaouais (#2021-1167), du Comité d’éthique de la recherche sectoriel en santé des populations et première ligne du CIUSSS de la Capitale-Nationale (#MP-13-2021-2135) ainsi que des 17 Centres intégrés de santé et de services sociaux (CISSS/CIUSSS) qui ont collaboré à la recherche. Les participants ont signé un formulaire d’information et de consentement avant de remplir le questionnaire LimeSurvey.
Participants
Pour assurer un taux de participation satisfaisant, différentes stratégies de recrutement ont été utilisées (p. ex. courriels par l’intermédiaire des gestionnaires, promotion dans les réseaux sociaux, présentations dans les milieux) tel que recommandé par Fan et Yan (2010). Des lots de compensation de 25 $ ont été tirés au sort parmi les participants (1 prix par 50 participants). Au total, 524 professionnels[1] travaillant auprès d’adultes ayant un trouble mental ont répondu au questionnaire (mars à décembre 2021). Parmi ces participants, 12 ont répondu « ne s’applique pas » à plus de 50 % des items du questionnaire et ont été retirés des analyses, ce qui a permis d’obtenir un échantillon final comportant 512 participants.
La présente étude utilise exclusivement les données des individus faisant partie d’une profession ayant plus de 30 participants, et ce, selon le seuil établi pour respecter le théorème de limite centrale[2] (Hogg et al., 2015). En ce sens, le sous-échantillon retenu comporte 380 professionnels issus des disciplines suivantes : le travail social (n = 127), les soins infirmiers (n = 99), la psychoéducation (n = 57), la psychologie (n = 56) et l’éducation spécialisée (n = 41). Ce sous-échantillon est composé de 331 (87,3 %) femmes et de 48 (12,7 %) hommes. L’âge moyen des participants est de 40,62 ans (entre 21 et 75 ans). La majorité sont Caucasiens (n = 367, 96,6 %) nés au Québec (n = 353, 93,1 %). En moyenne, les participants ont 11,59 années d’expérience professionnelle auprès de la clientèle adulte qui reçoit des services en santé mentale (entre 1 et 40 ans) et travaillent depuis 8,69 ans à leur emploi actuel (entre 1 et 39 ans). La majorité des participants travaillent au sein du secteur public du réseau de la santé des services de santé et des services sociaux (n = 359, 94,5 %) alors qu’une minorité exercent leur pratique dans le secteur privé (n = 21, 5,5 %). Au cours des 5 dernières années, 45,3 % (n = 168) ont reçu une formation sur l’intervention auprès des familles, alors que 35,8 % (n = 130) en ont reçu une sur l’intervention auprès des enfants. Les participants estiment qu’en moyenne, 38,1 % de leur clientèle a un ou plusieurs enfants âgés de 0 à 25 ans (entre 0 et 100 %).
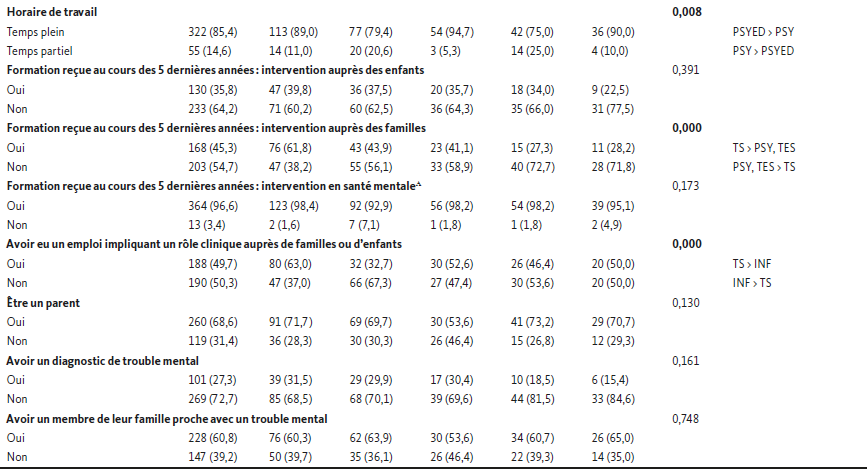
Des analyses de la variance (ANOVA) et de Chi-carré ont été réalisées pour comparer les 5 groupes selon leurs caractéristiques personnelles et professionnelles, afin de vérifier leur équivalence et préciser les variables contrôles à considérer, puis des analyses post hoc ont été effectuées pour préciser la nature des différences entre les groupes (Tableau 1). Des différences ont été soulevées sur les 6 variables suivantes : l’âge, le pourcentage de la clientèle ayant un ou plusieurs enfants, le type de services, l’horaire de travail, la formation reçue auprès des familles et le rôle clinique auprès de familles ou d’enfants. À titre d’exemple, les psychologues sont significativement plus âgés que les travailleurs sociaux, les infirmiers et les psychoéducateurs. Les travailleurs sociaux et les psychologues rapportent avoir une proportion significativement plus élevée de clientèle ayant un rôle parental comparativement aux autres professionnels de l’étude.
Tableau 1
Caractéristiques sociodémographiques des participants en fonction de leur profession (N = 380)
Note. Le nombre de participants peut varier en raison des données manquantes, seulement les données valides sont rapportées considérant que les données recueillies comprennent seulement un nombre négligeable de données manquantes pour les caractéristiques sociodémographiques (1,9 %). ᴬ indique que les résultats du Chi-carré peuvent être invalides en raison d’une proportion trop élevée (plus de 20 %) de cellules ayant un nombre inférieur à 5. Certains termes ont été abrégés : TS = travailleurs sociaux ; INF = infirmiers ; PSYED = psychoéducateurs ; PSY = psychologues ; TES = éducateurs spécialisés.
Mesures
La version francophone de Family-Focused Mental Health Practice Questionnaire (FFMHPQ-FR) a été utilisée pour recueillir les données sur l’utilisation des PCF par les professionnels ainsi que les facteurs facilitants et les obstacles à ces pratiques (Maybery et al., 2012a). La version originale du questionnaire comprenait 16 sous-échelles et 45 items gradués sur une échelle de Likert en 7 points, allant de fortement en désaccord à fortement en accord, et présentait de bonnes propriétés psychométriques pour 13 des 16 sous-échelles (alpha de Cronbach = 0,61 à 0,89) (Maybery et al., 2012a). Traduit, adapté et validé en français auprès de 512 professionnels exerçant dans un contexte de services en santé mentale auprès d’adultes, le FFMHPQ-FR comprend 42 items gradués sur une échelle de 7 points de Likert (de 1 – fortement en désaccord à 7 – fortement en accord) regroupés en cinq sous-échelles (Piché et al., sous presse). La première mesure l’adoption de PCF (1 – Pratiques centrées sur la famille), alors que les 4 autres mesurent les facteurs qui influencent leur adoption selon la littérature scientifique (2 – Soutien organisationnel, 3 – Compétences, connaissances et confiance perçues, 4 – Ouverture à améliorer sa pratique et 5 – Attitudes et croyances à l’égard des PCF) (voir exemples d’items dans le Tableau 2). Les scores sont calculés avec la moyenne des items pour chaque participant, et sont analysés de manière continue. Des analyses factorielles exploratoire et confirmatoire indiquent que le questionnaire traduit présente de bonnes propriétés psychométriques aux 5 sous-échelles (α = 0,61 à 0,89) (Piché et al., sous presse).
Les participants ont répondu à plusieurs questions sur leur profil professionnel, dont le nombre d’années d’expérience, les caractéristiques de leur emploi actuel (p. ex. milieu de travail, type de services, proportion de clientèle ayant un ou plusieurs enfants), le plus haut diplôme obtenu en lien avec leur travail actuel, l’affiliation à un ordre ou une association professionnelle, la formation reçue et l’expérience dans un rôle clinique auprès de familles ou d’enfants. Les réponses des participants à la question sur la discipline de leur plus haut diplôme en combinaison avec celle sur leur affiliation à un ordre ou une association professionnelle ont été utilisées pour créer la variable « profession » (travail social, soins infirmiers, psychoéducation, psychologie et éducation spécialisée).
Tableau 2
La version francophone du FFMHPQ (les numéros reflètent l'ordre dans lequel les questions doivent être posées)
Les participants ont aussi répondu à plusieurs questions sur leur profil sociodémographique, incluant leur âge, leur genre, leur origine ethnique, leur expérience personnelle ou familiale en lien avec la maladie mentale, ainsi que leur statut parental.
Analyses
Les participants devaient répondre à chaque question du questionnaire, tout en ayant la possibilité de choisir les réponses « refus de répondre » ou « ne s’applique pas ». Ces choix de réponses ont été codés comme des données manquantes et traitées à l’aide de l’imputation à la moyenne par item (Maybery et al., 2012b). À travers les 42 items du FFMHPQ-FR, le taux de données valides s’élève à 93,4 %.
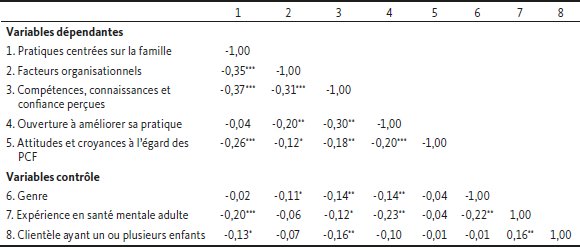
L’ensemble des analyses ont été réalisées avec le logiciel SPSS© version 27.0 (IBM Corp., 2020). Les postulats de base ont d’abord été vérifiés (taille d’échantillon, normalité, valeurs extrêmes, multicolinéarité, homogénéité des pentes de régression et homogénéité de la variance) (Hair et al., 2010 ; Pallant, 2016). Seulement 2 postulats n’ont été que partiellement respectés (présence de valeurs extrêmes univariées et non-homogénéité de la variance sur 3 sous-échelles) et ont nécessité des ajustements statistiques, soit le troncage au 2e et 98e centile pour les valeurs extrêmes (Reifman et Keyton, 2010) et l’évaluation avec un alpha plus conservateur (0,025) (Tabachnick et Fidell, 2013). La matrice de corrélation entre les variables est présentée au Tableau 3.
Une analyse de covariance multivariée (MANCOVA) a ensuite été effectuée afin de comparer les résultats aux 5 sous-échelles du questionnaire FFMHPQ-FR (Piché et al., sous presse) en fonction des groupes professionnels, tout en contrôlant pour le genre, le nombre d’années d’expérience de travail et la proportion estimée de clientèle ayant un rôle parental. Les résultats ont été évalués avec le test de la trace de Pillai (Tabachnick et Fidell, 2013). La nature des différences entre les groupes a été comparée à l’aide d’analyses post hoc provenant des moyennes marginales estimées avec l’ajustement de Bonferroni.
Tableau 3
Matrice de corrélations pour les variables à l’étude
Résultats
Les résultats ont révélé un effet significatif de la profession sur l’ensemble du modèle (Trace de Pillai = 0,27 ; F [20, 1432] = 4,29 ; p < 0,001 ; η² = 0,06). Plus précisément, toutes les sous-échelles lorsque considérées séparément ont présenté un effet significatif en fonction de la profession : Pratiques centrées sur la famille (F [4, 359] = 3,642 ; p = 0,006 ; η² = 0,04), Soutien organisationnel (F [4, 359] = 2,744 ; p = 0,028 ; η² = 0,03), Compétences, connaissances et confiance perçues (F [4, 359] = 3,165 ; p = 0,014 ; η² = 0,03), Ouverture à améliorer sa pratique (F [4, 359] = 8,350, p < 0,001, η² = 0,09) et Attitudes et croyances à l’égard des PCF (F [4, 359] = 7,853, p < 0,001, η² = 0,08). Les sous-échelles qui n’avaient pas respecté le postulat de l’homogénéité des variances (c.-à-d. Compétences, connaissances et confiance perçues, Ouverture à améliorer sa pratique) ont présenté un effet significatif même en considérant un alpha plus conservateur (p < 0,025). Les effets observés sont de petite taille pour les 3 premières sous-échelles (η2 < 0,04) et de taille moyenne pour les sous-échelles Ouverture à améliorer sa pratique et Attitudes et croyances à l’égard des PCF (η2 = 0,08 et 0,09 respectivement) (Tableau 4).
Tableau 4
MANCOVA – Effet de la profession sur les sous-échelles du FFMHPQ-FR
Note. *p < 0,05 ; **p < 0,01 ; ***p < 0,001. Les résultats présentés sont ajustés en fonction des variables contrôle : genre, années d’expérience en SMA et clientèle.
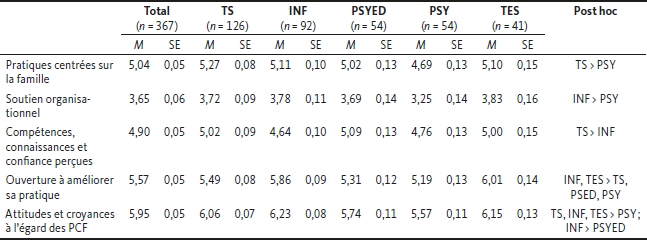
Tableau 5
Moyennes estimées avec erreur standard et post hoc en fonction des groupes de professions
Note. p < 0,05. Les moyennes présentées sont estimées relativement aux variables contrôle : genre, années d’expérience en SMA et clientèle. Certains termes ont été abrégés : TS = travailleurs sociaux ; INF = infirmiers ; PSYED = psychoéducateurs ; PSY = psychologues ; TES = éducateurs spécialisés.
Le score moyen pour l’ensemble des participants à la sous-échelle Pratiques centrées sur la famille de 5,04 (SE = 0,05) représente un degré de pratique de soutien modéré (Maybery et al., 2012b). Le score moyen le plus faible se trouve à la sous-échelle Soutien organisationnel (M = 3,65 ; SE = 0,06). Les deux scores les plus élevés sont respectivement aux sous-échelles Attitudes et croyances à l’égard des PCF (M = 5,95 ; SE = 0,05) et Ouverture à améliorer sa pratique (M = 5,57 ; SE = 0,05). Le Tableau 5 présente les scores moyens pour l’ensemble des participants et pour chacun des groupes professionnels, en indiquant les différences significatives.
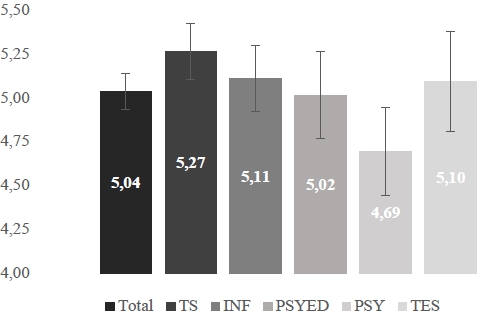
Les résultats des analyses post hoc ont mis en évidence de nombreuses différences selon l’appartenance professionnelle, et ce, pour les 5 variables indépendantes. Les travailleurs sociaux (n = 127) présentent un score significativement plus élevé de PCF que les psychologues (Différence des moyennes [MD] = 0,57, p = 0,002), et que l’ensemble des autres professionnels ayant participé à l’enquête. La Figure 1 illustre les moyennes estimées et les écarts-types pour chaque profession à cette sous-échelle.
Les infirmiers (n = 99) présentent un score significativement plus élevé que les psychologues (MD = 0,54, p = 0,029) quant à la perception de soutien organisationnel pour la mise en place de PCF. Les travailleurs sociaux ont un score significativement plus élevé que les infirmiers (MD = 0,38, p = 0,041) quant à leur perception de leurs compétences, connaissances et de confiance. Les infirmiers ont un score significativement plus élevé que les travailleurs sociaux (MD = 37, p = 0,028), les psychoéducateurs (MD = 0,55, p = 0,004) et les psychologues (MD = 0,68, p = 0,000) concernant leur ouverture à améliorer leurs pratiques à l’égard des parents-usagers et de leurs familles. Les éducateurs spécialisés ont également un score significativement plus élevé que les travailleurs sociaux (MD = 0,52, p = 0,019), les psychoéducateurs (MD = 0,70, p =0,002) et les psychologues (MD = 0,82, p = 0,000), sur cette sous-échelle. Les travailleurs sociaux, les infirmiers et les éducateurs spécialisés ont un score significativement plus élevé que les psychologues (respectivement MD = 0,50, p = 0,002 ; MD = 0,67, p = 0,000 ; MD = 0,59, p = 0,006) en ce qui a trait à leurs attitudes et croyances quant à la pertinence d’offrir du soutien aux enfants des parents-usagers. Les infirmiers ont aussi un score significativement plus élevé que les psychoéducateurs (MD = 0,49, p = 0,003) sur cette sous-échelle.
Figure 1
Moyennes (± 1,96 erreur standard) par profession à la sous-échelle Pratiques centrées sur la famille
Note. Certains termes ont été abrégés : TS = travailleurs sociaux ; INF = infirmiers ; PSYED = psychoéducateurs ; PSY = psychologues ; TES = éducateurs spécialisés.
Discussion
Cette étude est, à notre connaissance, la première à s’être penchée sur les pratiques utilisées par les professionnels québécois pour repérer et soutenir les enfants dont un parent reçoit des services en raison d’un trouble mental. Les résultats mettent en évidence un score modéré de PCF chez les participants, mais sensiblement plus élevé que les scores totaux moyens rapportés dans les études réalisées à l’international (Maybery et al., 2014 ; Skogøy et al., 2019 ; Tungpunkom et al., 2017). Par ailleurs, les résultats indiquent qu’il y a des différences marquées en termes de PCF entre les groupes professionnels. Dans l’échantillon à l’étude, les professionnels se différencient quant à leurs habiletés, connaissances et soutien organisationnel, et ce, même lorsque l’on contrôle pour le genre, le nombre d’années d’expérience et la proportion estimée de clientèle ayant un rôle parental. Ces résultats pourraient permettre d’expliquer en partie les différences dans les pratiques rapportées par les professionnels.
Les travailleurs sociaux rapportent le plus haut score de PCF envers les parents-usagers et leurs familles, alors que le score le plus bas est rapporté par les psychologues. Les professionnels des autres groupes rapportent, pour leur part, un score modéré. Ce résultat rejoint de manière générale les résultats d’études antérieures ayant mis en évidence que les travailleurs sociaux offrent davantage d’aide et de soutien, de références et d’information, aux adultes en ce qui a trait à leur rôle parental, ainsi qu’aux enfants pour les aider à comprendre le trouble mental de leur parent (Maybery et al., 2014 ; Skogøy et al., 2019 ; Tungpunkom et al., 2017). Il est possible d’expliquer ce résultat, entre autres, par le fait que la formation des travailleurs sociaux comprend des cours dédiés à l’intervention sociale auprès des familles et que ce type d’intervention fait partie intégrante des domaines de compétences de ces professionnels (OTSTCFQ, 2012). De même, les travailleurs sociaux considèrent les interactions sociales et familiales comme des dimensions essentielles au rétablissement des personnes vivant avec un trouble de santé mentale (gouvernement du Québec, 2021b). Des compétences professionnelles spécifiques des travailleurs sociaux les amènent notamment à intervenir en situation de crise et à travailler avec le réseau de la personne (liaison avec les membres de l’entourage, les services communautaires, scolaires et d’emploi) (Bergeron-Leclerc et al., 2019 ; Pockett et al., 2016) alors que certains actes professionnels dans le domaine de la santé mentale leur sont réservés et impliquent de tenir compte des familles et des proches (OTSTCFQ, 2012). Enfin, l’approche systémique, au coeur de la pratique des travailleurs sociaux, et leur mandat qui vise à évaluer le fonctionnement social et familial, les prédisposent à intégrer plus naturellement les familles dans leurs pratiques en santé mentale. D’ailleurs, le profil des travailleurs sociaux ayant participé à l’étude est bien différent de celui des autres groupes professionnels, notamment des psychologues, puisqu’ils rapportent une perception plus élevée de compétences, connaissances et confiance, ainsi que des attitudes et croyances favorables à une approche centrée sur les familles.
En contrepartie, les psychologues ayant participé à l’enquête rapportent un score en dessous de la moyenne pour les 4 facteurs qui peuvent influencer les PCF : soutien du milieu de travail, compétences et connaissances perçues, attitudes et croyances et désir d’améliorer leurs pratiques. Ces résultats peuvent sans doute venir éclairer le fait que les psychologues participants rapportent également le score le plus bas en termes de PCF, conformément à ce qu’observaient Skogøy et al. (2019). Dans d’autres études réalisées auprès de psychologues, ceux-ci avaient tendance à rapporter qu’ils considéraient ne pas avoir le temps de soutenir les familles et que cela ne faisait pas partie de leur rôle (ex., Tungpunkom et al., 2017). Alors que les travailleurs sociaux avaient tendance à percevoir la personne ayant un trouble mental comme faisant partie d’un contexte social et familial, les psychologues rapportent que leur mandat serait d’intervenir auprès de la personne vivant un trouble mental. Comme le rapporte un psychologue dans l’étude de Tchernegovski et al. (2018) : « Les travailleurs sociaux s’occupent généralement d’accompagner les familles et les médecins peuvent parler à la famille pour obtenir des informations sur les antécédents et pour planifier le congé. Pour ma part, je suis davantage orienté vers la thérapie individuelle avec le client lui-même » [traduction libre]. Les résultats de la présente étude rejoignent aussi le mandat officiel des psychologues en santé mentale, qui vise l’évaluation du fonctionnement psychologique et l’intervention psychothérapeutique auprès de l’usager. Malgré que l’atteinte du rétablissement de l’individu devrait normalement être favorisée en interaction avec son milieu (gouvernement du Québec, 2021b), la centration sur les besoins de l’usager peut être perçue par les psychologues comme difficilement conciliable avec la prise en compte des besoins des enfants et membres de l’entourage (Skogøy et al., 2019). D’autant plus si, comme dans la présente étude, ils disent ne pas être soutenus par leur milieu de travail pour offrir ce genre de pratiques et ne se sentent pas outillés pour cela. Il est également possible que les psychologues participants adoptent davantage une approche cognitivo-comportementale ou psychodynamique que systémique, malgré que les données de la présente étude ne nous permettent pas de le vérifier.
Trois types de professionnels ont rapporté un score dans la moyenne en ce qui concerne les PCF, soit les éducateurs spécialisés, les infirmiers et les psychoéducateurs. Or, ils semblent avoir des profils professionnels très distincts les uns des autres. Les éducateurs spécialisés rapportent un score élevé de croyances à l’égard de la pertinence d’utiliser des PCF, et semblent avoir le désir d’améliorer leurs pratiques. Il est utile de souligner que la majorité (72 %) des éducateurs spécialisés ayant participé au sondage ont indiqué ne pas avoir reçu de formation sur l’intervention auprès des familles au cours des 5 dernières années, malgré qu’ils sont très engagés auprès d’elles. Un quart de leur clientèle se retrouve à avoir un trouble mental et être parent d’un ou plusieurs enfants. Les infirmiers, de leur côté, rapportent le plus haut score de soutien de la part de leur milieu clinique pour soutenir les familles des usagers. Ils ont également un haut score de croyances et d’attitudes favorables à l’égard des PCF, ainsi qu’une volonté élevée d’améliorer leurs pratiques de soutien. Cependant, ils rapportent le plus faible score de compétences et connaissances perçues. Ce dernier résultat rejoint celui de 2 autres études (Maybery et al., 2014 ; Tungpunkom et al., 2017) et pourrait refléter une limite sur le plan de leur formation et un levier potentiel pour favoriser les pratiques PCF chez les infirmiers.
Les psychoéducateurs obtiennent le score moyen le plus élevé quant à la perception de leurs compétences et connaissances pour intervenir auprès des parents-usagers et leurs familles. Ce résultat fait sens, étant donné qu’en raison de leur champ d’expertise disciplinaire et de l’historique de leur profession, les psychoéducateurs sont formés pour utiliser une approche systémique et pour agir directement sur l’interaction entre l’individu et son environnement (famille, amis, milieu scolaire/professionnel), afin de favoriser son adaptation dans ses différents milieux de vie (OPPQ, 2020). Cependant, nous avons constaté dans cette étude que malgré leur connaissance et expertise considérées comme étant élevées comparativement aux autres groupes professionnels, les psychoéducateurs rapportent un score modéré de PCF, ainsi que des scores faibles en termes de croyances et attitudes à l’égard de ces pratiques, et sur leur désir de les améliorer. Ce résultat a priori contre-intuitif, pourrait peut-être être expliqué par le fait que les adultes présentant des troubles mentaux figurent parmi les nouvelles clientèles des psychoéducateurs (Trudel et al., 2021), et que ceux-ci n’ont peut-être pas encore établi leurs repères disciplinaires à travers les mandats qui leur sont attribués. D’ailleurs, le cadre de référence de l’Ordre des Psychoéducatrices et Psychoéducateurs du Québec (OPPQ) ne fait nullement mention de l’importance de prendre en considération le contexte familial (incluant les enfants) dans l’intervention auprès d’une personne d’âge adulte recevant des services en santé mentale (OPPQ, 2017).
De manière générale, les sous-échelles Attitudes et croyances et Ouverture à améliorer sa pratique sont celles qui obtiennent les scores les plus élevés, suggérant que les professionnels québécois participants comprennent l’utilité de repérer et de soutenir les enfants et familles dont un parent a un trouble mental. Il est donc possible d’avancer que de la formation ou de la supervision serait bien reçue chez les professionnels – particulièrement les infirmiers et les éducateurs spécialisés – surtout considérant que nombreux nomment se sentir peu confiants face à la mise en place d’une approche centrée sur la famille.
Finalement, il est intéressant de constater que la sous-échelle Soutien organisationnel a obtenu le score le plus bas de l’ensemble des sous-échelles du questionnaire. La moyenne pour l’ensemble des participants est bien en deçà des scores moyens obtenus dans les études réalisées à l’international avec le même questionnaire (Maybery et al., 2014 ; Skogøy et al., 2019 ; Tungpunkom et al., 2017). Il est possible de conclure que les professionnels québécois se sentent très peu soutenus par leur milieu clinique pour repérer et soutenir les enfants et les familles de parents ayant un trouble mental, dans les services en santé mentale. Le manque de directives claires ou de cadres de pratique soulignant l’importance des PCF au Québec, comparativement à d’autres pays, pourrait expliquer ce résultat. Parmi les groupes professionnels que nous avons étudiés, les psychologues sont ceux qui ont rapporté le score le plus bas, reflétant possiblement les attentes différentes du milieu de travail à l’égard de leurs pratiques, comparativement à celles de leurs collègues d’autres disciplines.
Forces et limites
Parmi les forces, le questionnaire FFMHPQ-FR utilisé dans la présente étude a été validé en langue française et avec la population québécoise. De plus, le questionnaire d’origine a été utilisé dans plusieurs autres pays, ce qui permet de comparer les résultats. Également, l’étude s’appuie sur les données rapportées par un grand nombre de professionnels, provenant de l’ensemble des régions du Québec et incluant un nombre important de travailleurs sociaux, de psychoéducateurs et d’éducateurs spécialisés, qui sont des acteurs importants du champ de l’intervention en santé mentale au Québec. Or, bien que la taille de l’échantillon soit appréciable et que le profil des professionnels participants soit comparable à celui d’autres études réalisées au Québec (Clément et al., 2020), il s’agit néanmoins d’un échantillon de convenance et donc, non représentatif de la population des professionnels travaillant auprès d’adultes ayant un trouble mental au Québec. Si certains groupes professionnels sont mieux représentés que d’autres, il est possible que ceux qui ont participé soient plus préoccupés par le sujet des enfants dont un parent a un trouble mental, ce qui pourrait avoir entraîné un biais dans la représentativité des résultats entraînant une tendance à surévaluer leur utilisation de PCF. Également, il est important de rappeler que les données sont autorapportées, et qu’elles ne reflètent peut-être pas la pratique réelle des professionnels. Finalement, les groupes sont non-équivalents (n = 40 TES versus 126 TS), ce qui peut réduire la probabilité de révéler des différences significatives dans les groupes plus restreints. Par contre, le test de la Trace de Pillai, étant considéré plus robuste, a été utilisé pour compenser cette limite (Tabachnick et Fidell, 2013).
Implications et conclusion
Au Québec, les professionnels travaillant en santé mentale font partie d’équipes multidisciplinaires, dont la composition varie selon les établissements et la situation clinique. Les professionnels se partagent un certain nombre d’actions vis-à-vis des usagers (p. ex. éducation psychologique, monitorage de l’état de santé), et ont comme objectif commun le rétablissement de la personne vivant avec un trouble mental, en interaction avec son environnement (gouvernement du Québec, 2009, chapitre 28). Selon la profession, l’environnement peut être plus ou moins étendu, et le mandat spécifique va différer en reflétant leur formation professionnelle (gouvernement du Québec, 2021b). Cependant, comme le bien-être lié aux relations interpersonnelles et au réseau social est un facteur-clé du rétablissement individuel, l’on devrait s’attendre à ce que les professionnels oeuvrant en santé mentale adoptent une approche centrée sur la famille en considérant systématiquement les proches et les familles dans leur intervention. Or, malgré des données probantes soutenant l’implication des familles en santé mentale et une bonne connaissance des approches à privilégier (Morin et al., 2022), il est difficile de rendre cette pratique systématique, et ce, malgré des modèles de soins favorisant son implantation (MacCourt, 2013 ; Mottaghipour et Bickerton, 2005) et des guides de pratique soutenant l’intervention auprès des enfants de personne vivant avec un trouble mental (Piché, Villatte et Habib, 2021).
Nos résultats, soulignant des différences marquées entre les groupes professionnels oeuvrant en santé mentale adulte concernant leurs pratiques pour repérer et soutenir les enfants de parents ayant un trouble mental, nous permettent d’invoquer la possibilité que la nature de la formation initiale des professionnels puisse être en cause. Plusieurs groupes professionnels, notamment les psychologues, ont besoin d’être davantage sensibilisés aux réalités et défis rencontrés par les enfants et familles comptant un parent recevant des services en santé mentale, ainsi qu’à la pertinence et à la manière de les soutenir, tout en répondant au mandat de favoriser l’adaptation ou le rétablissement des individus. La bonification des formations universitaires est suggérée pour améliorer leurs compétences au regard de l’intervention auprès des familles, en incluant par exemple des cours obligatoires portant sur les troubles mentaux et la parentalité, sur l’intervention par une approche centrée sur la famille et sur la collaboration interprofessionnelle. De plus, il est recommandé d’inclure systématiquement des contenus sur les troubles mentaux et la parentalité, sur la collaboration interprofessionnelle et intersectorielle ainsi que sur les meilleures pratiques auprès des enfants et familles en contexte de santé mentale auprès d’adultes, dans les cadres de référence des ordres professionnels, afin de guider les professionnels dans le déploiement de pratiques centrées sur la famille.
Les résultats confirment également la nécessité de sensibiliser les gestionnaires et cadres responsables de programmes cliniques, aux rôles que peuvent et devraient adopter les différents professionnels de leurs équipes cliniques, pour que tous les professionnels (psychologues tout autant que travailleurs sociaux) se sentent concernés et soutenus dans l’adoption de pratiques centrées sur la famille (Gregg et al., 2021 ; Shah-Anwar et al., 2019). Dans la recension des écrits de Gregg et collaborateurs (2021), il est recommandé d’inclure des objectifs de PCF clairs dans les cadres de référence, les politiques organisationnelles et les formations proposées aux professionnels, de s’assurer que ce type de pratiques ne soit pas compris comme faisant seulement partie du rôle de certaines professions (p. ex. travail social), et de veiller à ce que la responsabilité soit partagée au sein de l’équipe. En ce sens, il importe que les milieux de pratique renforcent les collaborations interprofessionnelles au sein des équipes multidisciplinaires en santé mentale, par exemple en proposant des comités de codéveloppement de pratiques centrées sur la famille dans les différents contextes de services en santé mentale adulte (Skogøy et al., 2019).
Également, malgré que notre étude ne les ait pas mis en évidence, plusieurs écrits soulignent les enjeux et dilemmes éthiques de l’intervention terrain auprès des familles dont un parent a un trouble mental (Leonard et al., 2018). Notamment, l’une des barrières à l’adoption d’une approche centrée sur la famille est le fait que les professionnels sont tenus de briser la confidentialité et de signaler à la Direction de la protection de la jeunesse (DPJ) s’il y a un danger pour l’enfant de vivre avec son parent (ex., Darlington et al., 2005 ; Maybery et Reupert, 2006, 2009 ; Pariseau-Legault et al., 2021). Ainsi, les parents-usagers nomment dans certaines études avoir peur de perdre la garde de leur enfant, s’ils révèlent leurs préoccupations à l’égard de leur rôle parental et de la réponse aux besoins de leur enfant (Harries et al., 2023). Dans ces contextes, il peut être difficile pour un professionnel d’avoir une volonté de collaborer avec les familles et, par ailleurs, d’évaluer auprès des parents, le fonctionnement familial et la réponse aux besoins des enfants (Gregg et al., 2021). Ainsi, les professionnels adoptant une approche centrée sur la famille auprès de parents ayant un trouble mental peuvent se retrouver dans des situations cliniques très complexes et être confrontés à des dilemmes éthiques importants (Pariseau-Legault et al., 2021). Étant donné la complexité des situations et des enjeux rencontrés, le développement et l’accès à des outils d’évaluation précis pour mieux cibler les familles dont un parent a un trouble mental qui auraient besoin de soutien, sont essentiels. Également, l’accès à de la formation sur les enjeux éthiques ainsi qu’à de la supervision clinique pour l’intervention auprès de ces familles, au sein des milieux de travail, s’avère nécessaire pour assurer une pérennité de l’utilisation de PCF.
Finalement, il est important de rappeler qu’encore à ce jour, entre les services en santé mentale auprès d’adultes, jeunesse, la DPJ et le milieu scolaire, les mandats distincts de chacun conduisent souvent au travail en silo, avec une collaboration limitée ou absente entre les secteurs. Le développement de stratégies pour favoriser la collaboration entre tous les partenaires impliqués contribuerait à améliorer le continuum de services pour les jeunes et les familles dont un parent a un trouble mental (OPPQ, 2020).
Parties annexes
Remerciements
Les auteurs remercient le Conseil de recherches en sciences humaines du Canada (CRSH) pour leur soutien financier au projet (#435-2020-1092). Nous sommes également reconnaissants du soutien financier que nous avons reçu du Centre de recherche universitaire sur les jeunes et les familles (CRUJEF).
Notes
-
[1]
Le terme « professionnel » fait référence à tous les participants dans le cadre de la présente étude pour en faciliter la lecture et pour considérer tous les travailleurs qui dispensent des soins et des services à des adultes ayant des troubles mentaux.
-
[2]
Le théorème de limite centrale stipule qu’au fur et à mesure que la taille de l’échantillon augmente, la variance de la moyenne de l’échantillon diminue et la distribution de l’échantillon tend vers une courbe normale (Hogg et al., 2015).
Bibliographie
- Bergeron-Leclerc, C., Morin, M.-H. et Boily, M. (2019). L’exercice du travail social dans le champ de la santé mentale. Dans C. Bergeron-Leclerc, M.-H. Morin, B. Dallaire et C. Cormier (dir.), La pratique du travail social en santé mentale : Apprendre, comprendre, s’engager (p. 11-32). Presses de l’Université du Québec. https://doi.org/10.2307/j.ctvjk2vfh.9
- Campbell, T. C., Reupert, A., Sutton, K., Basu, S., Davidson, G., Middeldorp, C. M., Naughton, M. et Maybery, D. (2021). Prevalence of mental illness among parents of children receiving treatment within child and adolescent mental health services (CAMHS) : a scoping review. European Child & Adolescent Psychiatry, 30, 997-1012.
- Carrière, M., Clément, M., Tétreault, S., Pépin, G., Fortier, M. et Paquet, S. (2010). Réflexion sur les services aux familles dont la mère souffre d’un trouble de santé mentale (TSM). Santé mentale au Québec, 35(2), 185-208.
- Christesen, A. M. S., Knudsen, C. K., Fonager, K., Johansen, M. N. et Heuckendorff, S. (2021). Prevalence of parental mental health conditions among children aged 0-16 years in Denmark : A nationwide register-based cross-sectional study. Scandinavian Journal of Public Health, 50(8), 1124-1132. https://doi.org/10.1177/14034948211045462
- Christiansen, H., Bauer, A., Fatima, B., Goodyear, M., Lund, I. O., Zechmeister-Koss, I. et Paul, J. L. (2019). Improving identification and child-focused collaborative care for children of parents with a mental illness in Tyrol, Austria. Frontiers in Psychiatry, 10, 233.
- Clément, M.-È., Dufour, S., Gagné, M.-H. et Gilbert, S. (2020). Prediction of health, education, and psychosocial professionals’ attitudes in favor of parental use of corporal punishment. Child Abuse & Neglect, 109, 104766. https://doi.org/10.1016/j.chiabu.2020.104766
- Darlington, Y., Feeney, J. A. et Rixon, K. (2005). Practice challenges at the intersection of child protection and mental health. Child and Family Social Work, 10(3), 239-247. https://doi.org/10.1111/j.1365-2206.2005.00373.x
- Eassom, E., Giacco, D., Dirik, A. et Priebe, S. (2014). Implementing family involvement in the treatment of patients with psychosis : a systematic review of facilitating and hindering factors. BMJ open, 4(10), e006108.
- Eckardt, J. P. (2022). Barriers to WHO Mental Health Action Plan updates to expand family and caregiver involvement in mental healthcare. General Psychiatry, 35(2).
- Falkov, A., Goodyear, M., Hosman, C. M., Biebel, K., Skogøy, B. E., Kowalenko, N., Wolf, T. et Re, E. (2016). A systems approach to enhance global efforts to implement family-focused mental health interventions. Child & Youth Services, 37(2), 175-193.
- Fan, W. et Yan, Z. (2010). Factors affecting response rates of the web survey : A systematic review. Computers in Human Behavior, 26(2), 132-139. https://doi.org/10.1016/j.chb.2009.10.015
- Foster, K., Goodyear, M., Grant, A., Weimand, B. et Nicholson, J. (2019). Family–focused practice with EASE : A practice framework for strengthening recovery when mental health consumers are parents. International Journal of Mental Health Nursing, 28(1), 351-360.
- Foster, K., Maybery, D., Reupert, A., Gladstone, B., Grant, A., Ruud, T., Falkov, A. et Kowalenko, N. (2016). Family-focused practice in mental health care : An integrative review. Child & Youth Services, 37(2), 129-155. https://doi.org/10.1080/0145935X.2016.1104048
- Foster, K., O’Brien, L. et Korhonen, T. (2012). Developing resilient children and families when parents have mental illness : A family–focused approach. International Journal of Mental Health Nursing, 21(1), 3-11.
- Goodyear, M., Hill, T.-L., Allchin, B., McCormick, F., Hine, R., Cuff, R. et O’Hanlon, B. (2015). Standards of practice for the adult mental health workforce : Meeting the needs of families where a parent has a mental illness. International Journal of Mental Health Nursing, 24(2), 169-180. https://doi.org/10.1111/inm.12120
- Gouvernement du Québec. (2009). Loi modifiant le Code des professions et d’autres dispositions législatives dans le domaine de la santé mentale et des relations humaines. https://www.canlii.org/fr/qc/legis/loisa/lq-2009-c-28/derniere/lq-2009-c-28.html
- Gouvernement du Québec. (2021a). Instaurer une société bienveillante pour nos enfants et nos jeunes : Résumé du rapport de la Commission spéciale sur les droits des enfants de la protection de la jeunesse https://www.csdepj.gouv.qc.ca/fileadmin/Fichiers_clients/Rapport_final_3_mai_2021/2021_CSDEPJ_Rapport_version_finale_numerique.pdf
- Gouvernement du Québec. (2021b). Loi modifiant le Code des professions et d’autres dispositions législatives dans le domaine de la santé mentale et des relations humaines – Guide explicatif. https://www.opq.gouv.qc.ca/fileadmin/documents/Publications/Guides/2020-21_020_Guide-explicatif-sante-rh-26-08-2021.pdf
- Gregg, L., Adderley, H., Calam, R. et Wittkowski, A. (2021). The implementation of family–focused practice in adult mental health services : A systematic review exploring the influence of practitioner and workplace factors. International Journal of Mental Health Nursing, 30(4), 885-906.
- Hair, J., Black, W. C., Babin, B. J. et Anderson, R. E. (2010). Multivariate data analysis (7e éd.). Pearson Educational International.
- Harries, C. I., Smith, D. M., Gregg, L. et Wittkowski, A. (2023). Parenting and Serious Mental Illness (SMI) : A Systematic Review and Metasynthesis. Clinical Child and Family Psychology Review. https://doi.org/https://doi.org/10.1007/s10567-023-00427-6
- Hogg, R. V., Tanis, E. A. et Zimmerman, D. L. (2015). Probability and statistical inference (9e éd.). Pearson.
- Houlihan, D., Sharek, D. et Higgins, A. (2013). Psychiatric nurses’ attitudes towards children visiting their parents in psychiatric inpatient units. Irish Journal of Psychological Medicine, 30(4), 261-269. https://doi.org/10.1017/ipm.2013.50
- IBM Corp. (2020). IBM SPSS Statistics for Windows, Version 27.0. IBM Corp.
- Landeweer, E., Molewijk, B., Hem, M. H. et Pedersen, R. (2017). Worlds apart ? A scoping review addressing different stakeholder perspectives on barriers to family involvement in the care for persons with severe mental illness. BMC Health Services Research, 17(1). https://doi.org/10.1186/s12913-017-2213-4
- Lannes, A., Bui, E., Arnaud, C., Raynaud, J.-P. et Revet, A. (2021a). Preventive interventions in offspring of parents with mental illness : A systematic review and meta-analysis of randomized controlled trials. Psychological Medicine, 1-16. https://doi.org/10.1017/S0033291721003366
- Lannes, A., Bui, E., Arnaud, C., Raynaud, J.-P. et Revet, A. (2021b). Preventive interventions in offspring of parents with mental illness : a systematic review and meta-analysis of randomized controlled trials. Psychological medicine, 51(14), 2321-2336.
- Laporte, L., Paris, J. et Zelkowitz, P. (2018). Estimating the prevalence of borderline personality disorder in mothers involved in youth protection services. Personality and Mental Health, 12(1), 49-58.
- Lauritzen, C., Reedtz, C., Rognmo, K., Nilsen, M. A. et Walstad, A. (2018). Identification of and support for children of mentally ill parents : a 5 year follow-up study of adult mental health services. Frontiers in Psychiatry, 9, 507.
- Lemire-Chapleau, C. (2018). Évaluation de la satisfaction des mères présentant un TPL participant au programme Mon Enfant et Moi [Essai, Université du Québec à Trois-Rivières]. Cognitio. https://depot-e.uqtr.ca/id/eprint/8522
- Leonard, R. A., Linden, M. et Grant, A. (2018). Family-focused practice for families affected by maternal mental illness and substance misuse in home visiting : A qualitative systematic review. Journal of Family Nursing, 24(2), 128-155.
- MacCourt, P. (2013). National guidelines for a comprehensive service system to support family caregivers of adults with mental health problems and illnesses. https://www.mentalhealthcommission.ca/wp-content/uploads/drupal/Caregiving_MHCC_Family_Caregivers_Guidelines_ENG_0.pdf
- Maybery, D., Goodyear, M., O’Hanlon, B., Cuff, R. et Reupert, A. (2014). Profession differences in family focused practice in the adult mental health system. Family process, 53(4), 608-617. https://doi.org/10.1111/famp.12082
- Maybery, D., Goodyear, M. et Reupert, A. (2012a). The Family-Focused Mental Health Practice Questionnaire. Archives of Psychiatric Nursing, 26(2), 135-144. https://doi.org/10.1016/j.apnu.2011.09.001
- Maybery, D., Goodyear, M. et Reupert, A. (2012b). Manual for the Family-Focused Mental Health Practice Questionnaire.
- Maybery, D., Goodyear, M., Reupert, A. et Grant, A. (2016). Worker, workplace or families : What influences family focused practices in adult mental health ? Journal of psychiatric and mental health nursing, 23(3-4), 163-171. https://doi.org/10.1111/jpm.12294
- Maybery, D. et Reupert, A. (2006). Workforce capacity to respond to children whose parents have a mental illness. Australian & New Zealand Journal of Psychiatry, 40(8), 657-664. https://doi.org/10.1080/j.1440-1614.2006.01865.x
- Maybery, D. et Reupert, A. (2009). Parental mental illness : a review of barriers and issues for working with families and children. Journal of psychiatric and mental health nursing, 16(9), 784-791.
- Maybery, D. et Reupert, A. (2018). The number of parents who are patients attending adult psychiatric services. Current opinion in psychiatry, 31(4), 358-362. https://doi.org/10.1097/YCO.0000000000000427
- Maziade, M. M., Paccalet, T. et Gilbert, E. (2016). Projet expérimental de transformation 1re-2e lignes en santé mentale jeunesse : initiative expérimentale ‘’Horizon parent enfant’’ (HoPE). Dans M. M. Maziade et J. P. Raynaud, Transformer les pratiques entre la psychiatrie de l’enfant et de l’adolescent et la psychiatrie de l’adulte pour une réelle prévention. Neuropsychiatrie de l’Enfance et de l’Adolescence, 69(8), 401-409.
- Ministère de la Santé et des Services Sociaux. (2022). Plan d’action interministériel en santé mentale 2022-2026 – S’unir pour un mieux-être collectif. https://publications.msss.gouv.qc.ca/msss/fichiers/2021/21-914-14W.pdf
- Morin, M.-H., Bergeron, A.-S., Levasseur, M. A., Iyer, S. N. et Roy, M.-A. (2022). Les approches familiales en intervention précoce : repères pour guider les interventions et soutenir les familles dans les programmes d’intervention pour premiers épisodes psychotiques (PPEP). Santé mentale au Québec, 46(2), 139-159. https://doi.org/10.7202/1088181ar
- Mottaghipour, Y. et Bickerton, A. (2005). The pyramid of family care : a framework for family involvement with adult mental health services. Australian e-journal for the Advancement of Mental Health, 4(3), 210-217.
- Naughton, M. F., Maybery, D. et Goodyear, M. (2018). Prevalence of mental illness within families in a regional child–focussed mental health service. International Journal of Mental Health Nursing, 27(2), 901-910. https://doi.org/10.1111/inm.12386
- Nicholson, J., Reupert, A., Grant, A., Lees, R., Maybery, D., Mordoch, E., Skogoy, B. E., Stavnes, K. A. et Diggins, M. (2015). The policy context and change for families living with parental mental illness. Dans Parental psychiatric disorder : Distressed parents and their families (vol. 3, p. 354-364). Cambridge University Press.
- Niemelä, M., Kallunki, H., Jokinen, J., Räsänen, S., Ala-Aho, B., Hakko, H., Ristikari, T. et Solantaus, T. (2019). Collective impact on prevention : let’s talk about children service model and decrease in referrals to child protection services. Frontiers in Psychiatry, 64.
- Nordentoft, M., Jeppesen, P. et Thorup, A. A. E. (2021). Prevention in the mental health field should be implemented synergically at different levels. World Psychiatry, 20(2), 230.
- Ordre des psychoéducateurs et psychoéducatrices du Québec. (2017). Le psychoéducateur en santé mentale adulte. Cadre de référence. https://ordrepsed.qc.ca/publications/cadre-de-reference-le-psychoeducateur-en-sante-mentale-adulte-2017/#:~:text=Produit%20par%20l’Ordre%20en,des%20adultes%20en%20sant%C3%A9%20mentale.
- Ordre des psychoéducateurs et psychoéducatrices du Québec. (2020). Mémoire sur la trajectoire de services destinés aux enfants vulnérables et à leurs familles. https://ordrepsed.qc.ca/publications/memoire-sur-la-trajectoire-de-services-destines-aux-enfants-vulnerables-et-a-leurs-familles/
- Ordre des travailleurs sociaux et des thérapeutes conjugaux et familiaux du Québec. (2012). Référentiel de compétences des travailleuses sociales et des travailleurs sociaux (publication no 2920215396). https://www.otstcfq.org/wp-content/uploads/2017/06/referentiel_de_competences_des_travailleurs_sociaux.pdf
- Organisation mondiale de la Santé. (2021). Personnels de santé. S’engager pour la santé : plan d’action quinquennal pour l’emploi en santé et la croissance économique inclusive (2017-2021) (publication no A74/12). Rapport du Directeur général. https://apps.who.int/iris/bitstream/handle/10665/357977/A74_12-fr.pdf?sequence=1
- Pallant, J. (2016). SPSS survival manual : A step by step guide to data analysis using IBM SPSS (6e éd.). McGraw-Hill Education.
- Pariseau-Legault, P., Gervais, C. et De Montigny, F. (2021). D’abord ne pas nuire : l’intervention systémique comme réponse aux enjeux éthiques de l’intervention auprès des parents aux prises avec un problème de santé mentale. Dans Trouble mental chez le parent (p. 343-370). Presses de l’Université Laval.
- Piché, G., Bergeron, L., Cyr, M. et Berthiaume, C. (2011). Maternal lifetime depressive/anxiety disorders and children’s internalizing symptoms : The importance of family context. Journal of the Canadian Academy of Child and Adolescent Psychiatry, 20(3), 176.
- Piché, G., Vetri, K., Villatte, A., Habib, R. et Beardslee, W. (2022). Évaluation pilote d’un programme d’intervention préventive pour les enfants et les familles vivant avec un parent ayant un trouble dépressif. Revue de psychoéducation, 51(1), 115-146. https://doi.org/10.7202/1088631ar
- Piché, G., Villatte, A. et Bourque, S. (2021). Trouble mental chez le parent : Enjeux familiaux et implications cliniques. Presses de l’Université Laval.
- Piché, G., Villatte, A., Fournier-Marceau, M., Clément, M.-È., Morin, M.-H., Maybery, D. J., Reupert, A., Richard-Devantoy, S., Cyr-Villeneuve, C. et Lemieux, A. (2023). Psychometric proprieties of the French Version of the Family-Focused Mental Health Practice Questionnaire (FFMHPQ). European Journal of Applied Psychology. (Sous presse).
- Piché, G., Villatte, A. et Habib, R. (2021). Les meilleures pratiques préventives ciblant les enfants, adolescents et jeunes adultes vivant avec un parent ayant un trouble mental. Dans Trouble mental chez le parent : enjeux familiaux et implications cliniques (p. 315-341). Presses de l’Université Laval.
- Pockett, R., Peate, M., Hobbs, K., Dzidowska, M., L Bell, M., Baylock, B. et Epstein, I. (2016). The characteristics of oncology social work in Australia : Implications for workforce planning in integrated cancer care. Asia–Pacific Journal of Clinical Oncology, 12(4), 444-452. https://doi.org/10.1111/ajco.12482
- Reifman, A. et Keyton, K. (2010). Winsorize. Sage.
- Reupert, A., Bee, P., Hosman, C., van Doesum, K., Drost, L. M., Falkov, A., Foster, K., Gatsou, L., Gladstone, B., Goodyear, M., Grant, A., Grove, C., Isobel, S., Kowalenko, N., Lauritzen, C., Maybery, D., Mordoch, E., Nicholson, J., Reedtz, C., Solantaus, T., Stavnes, K., Weimand, B. M., Yates, S. et Ruud, T. (2022). Editorial Perspective : Prato research collaborative for change in parent and child mental health–principles and recommendations for working with children and parents living with parental mental illness. 63(3), 350-353. https://doi.org/10.1111/jcpp.13521
- Sell, M., Daubmann, A., Zapf, H., Adema, B., Busmann, M., Stiawa, M., Winter, S. M., Lambert, M., Wegscheider, K. et Wiegand-Grefe, S. (2021). Family functioning in families affected by parental mental illness : parent, child, and clinician ratings. International Journal of Environmental Research and Public Health, 18(15), 7985.
- Shah-Anwar, S., Gumley, A. et Hunter, S. (2019). Mental health professionals’ perspectives of family-focused practice across child and adult mental health settings : A qualitative synthesis. Child & Youth Services, 40(4), 383-404.
- Siegenthaler, E., Munder, T. et Egger, M. (2012). Effect of preventive interventions in mentally ill parents on the mental health of the offspring : systematic review and meta-analysis. Journal of the American Academy of Child & Adolescent Psychiatry, 51(1), 8-17. https://doi.org/10.1016/j.jaac.2011.10.018
- Skogøy, B. E., Ogden, T., Weimand, B., Ruud, T., Sørgaard, K. et Maybery, D. (2019). Predictors of family focused practice : Organisation, profession, or the role as child responsible personnel ? BMC Health Services Research, 19(1). https://doi.org/10.1186/s12913-019-4553-8
- Tabachnick, B. G. et Fidell, L. S. (2013). Using multivariate statistics (6e éd.). Pearson.
- Tchernegovski, P., Hine, R., Reupert, A. et Maybery, D. (2018). Adult mental health clinicians’ perspectives of parents with a mental illness and their children : single and dual focus approaches. BMC Health Services Research, 18(1), 1-10. https://doi.org/10.1186/s12913-018-3428-8
- Thanhäuser, M., Lemmer, G., de Girolamo, G. et Christiansen, H. (2017). Do preventive interventions for children of mentally ill parents work ? Results of a systematic review and meta-analysis. Current opinion in psychiatry, 30(4), 283-299.
- Trudel, D., Leclerc, D. et Legault, I. (2021). L’intégration des psychoéducateurs au système professionnel québécois : histoire et perspectives. Revue de psychoéducation, 50(2), 245-264. https://doi.org/10.7202/1084011ar
- Tungpunkom, P., Maybery, D., Reupert, A., Kowalenko, N. et Foster, K. (2017). Mental health professionals’ family-focused practice with families with dependent children : a survey study. BMC Health Services Research, 17(1), 1-8. https://doi.org/10.1186/s12913-017-2761-7
- Villatte, A., Piché, G. et Benjamin, S. (2022). Perceived support and sense of social belonging in young adults who have a parent with a mental illness. Frontiers in Psychiatry, 2577.
- Wahlbeck, K. (2015). Public mental health : the time is ripe for translation of evidence into practice. World Psychiatry, 14(1), 36-42.
- Waldmann, T., Stiawa, M., Dinc, Ü., Saglam, G., Busmann, M., Daubmann, A., Adema, B., Wegscheider, K., Wiegand-Grefe, S. et Kilian, R. (2021). Costs of health and social services use in children of parents with mental illness. Child and adolescent psychiatry and mental health, 15(1), 1-11.
- Ward, B., Reupert, A., McCormick, F., Waller, S. et Kidd, S. (2017). Family-focused practice within a recovery framework : practitioners’ qualitative perspectives. BMC Health Services Research, 17(1), 1-8.
- Weissman, M. M., Wickramaratne, P., Gameroff, M. J., Warner, V., Pilowsky, D., Kohad, R. G., Verdeli, H., Skipper, J. et Talati, A. (2016). Offspring of depressed parents : 30 years later. American Journal of Psychiatry, 173(10), 1024-1032. https://doi.org/10.1176/appi.ajp.2016.15101327
- Wyder, M. et Bland, R. (2014). The recovery framework as a way of understanding families’ responses to mental illness : Balancing different needs and recovery journeys. Australian Social Work, 67(2), 179-196.
- Yao, H., Guan, L., Zhang, C., Pan, Y., Han, J., He, R., Chang, Z., Zhou, T., Du, C. et Wu, T. (2021). Chinese mental health workers’ family-focused practices : A cross-sectional survey. BMC Health Services Research, 21(1), 1-10. https://doi.org/10.1186/s12913-021-06572-4
Liste des figures
Figure 1
Moyennes (± 1,96 erreur standard) par profession à la sous-échelle Pratiques centrées sur la famille
Liste des tableaux
Tableau 1
Caractéristiques sociodémographiques des participants en fonction de leur profession (N = 380)
Note. Le nombre de participants peut varier en raison des données manquantes, seulement les données valides sont rapportées considérant que les données recueillies comprennent seulement un nombre négligeable de données manquantes pour les caractéristiques sociodémographiques (1,9 %). ᴬ indique que les résultats du Chi-carré peuvent être invalides en raison d’une proportion trop élevée (plus de 20 %) de cellules ayant un nombre inférieur à 5. Certains termes ont été abrégés : TS = travailleurs sociaux ; INF = infirmiers ; PSYED = psychoéducateurs ; PSY = psychologues ; TES = éducateurs spécialisés.
Tableau 2
La version francophone du FFMHPQ (les numéros reflètent l'ordre dans lequel les questions doivent être posées)
Tableau 3
Matrice de corrélations pour les variables à l’étude
Tableau 4
MANCOVA – Effet de la profession sur les sous-échelles du FFMHPQ-FR
Tableau 5
Moyennes estimées avec erreur standard et post hoc en fonction des groupes de professions






 10.7202/1000559ar
10.7202/1000559ar