Abstracts
Résumé
Objectifs Les personnes ayant un trouble de personnalité limite vivent avec des défis de santé importants, tant par rapport à leur santé mentale que leur santé physique, entraînant ainsi des répercussions fonctionnelles notables. Au Québec et ailleurs dans le monde, il est rapporté que les services mis en place sont souvent peu adaptés ou peu accessibles. La présente étude visait à documenter l’état de la situation actuelle dans les différentes régions du Québec pour les personnes avec un trouble de personnalité limite, à décrire les principaux défis associés à la mise en place de services pour ces personnes et à identifier des pistes de recommandations qui puissent répondre à leurs besoins en fonction des réalités des différents milieux de pratique.
Méthode Le devis utilisé est une étude de cas unique à visée descriptive et exploratoire. Vingt-trois entrevues ont été menées avec des personnes-ressources provenant de la majorité des régions québécoises et oeuvrant dans différents CIUSSS, CISSS et établissements non fusionnés avec des services en santé mentale adulte. De plus, lorsque disponibles, des documents de programmation clinique ont été consultés. Des analyses de données mixtes ont été effectuées pour brosser un portrait selon les types de régions urbaines, périphériques et éloignées à travers le territoire québécois.
Résultats Les résultats montrent que dans l’ensemble des régions, il y a une intégration d’approches psychothérapeutiques reconnues, mais une tendance à les adapter. De plus, des projets de développement de continuum de soins et services sont souhaités ou en cours. Des difficultés d’actualisation de ces projets et d’harmonisation des services sur le territoire, liées, entre autres, à des enjeux de ressources financières et humaines sont fréquemment rapportées. Des enjeux territoriaux sont également à prendre en compte.
Conclusion La bonification du soutien organisationnel et la création de balises claires pour guider l’élaboration d’offre de services en trouble de personnalité limite seraient recommandées ainsi que la validation de modèles de réadaptation et de traitements brefs.
Mots-clés :
- interventions probantes,
- organisation des services,
- trouble de personnalité limite
Abstract
Objectives People with borderline personality disorder experience significant health challenges, both in terms of their mental and physical health, resulting in significant functional repercussions. In Quebec and elsewhere in the world, it is reported that the services in place are often poorly adapted or inaccessible. The purpose of this study was to document the current situation in the different regions of Quebec for clients with borderline personality disorder, to describe the main challenges associated with the implementation of services for this clientele, and to identify possible recommendations to meet the needs of this clientele applicable in different practice settings.
Method The design used was a qualitative single case study, with descriptive and exploratory aims. Twenty-three interviews were conducted in most Quebec regions with resources working in various CIUSSSs, CISSSs and non-merged institutions offering adult mental health services. In addition, where available, clinical programming documents were consulted. Mixed data analyses were conducted to provide insights based on different types of settings: urban, peripheral, and remote regions.
Results Findings show that in all regions, recognized psychotherapeutic approaches are integrated but tend to need to be adapted. In addition, there is a desire to develop a continuum of care and services and some projects are already underway. Difficulties in implementing these projects and harmonizing services on the territory, due in part to financial and human resource issues, are frequently reported. Territorial issues are also to be considered.
Conclusion Enhanced organizational support and the creation of clear guidelines to facilitate the development of borderline personality disorder services would be recommended, as well as the validation of rehabilitation programs and brief treatments.
Keywords:
- borderline personality disorder,
- evidence-based treatments,
- service organization
Article body
Introduction
Les personnes présentant un trouble de la personnalité (tous types confondus) représentent environ 11 % de la population générale. Celles avec un trouble de personnalité limite (TPL), quant à elles, représentent près de 2 % de la population générale (Torgersen et coll., 2001 ; Lenzenweger et coll., 2007). Les personnes avec un TPL utilisent de manière importante les services de santé mentale et de santé physique (Cailhol et coll., 2015 ; Frankenburg et Zanarini, 2004). Par ailleurs, la gravité de cette condition se reflète, entre autres, par un taux de mortalité par suicide très élevé qui est surreprésenté chez les personnes ayant un TPL par un facteur de 10 chez les hommes et de 21 chez les femmes comparativement à la population générale (Cailhol et coll., 2015). On trouve également des décès prématurés en lien avec plusieurs facteurs, dont l’impulsivité et les mauvaises habitudes de vie (Larivière et coll., 2010). Plusieurs études font aussi état de problèmes dans leur fonctionnement au quotidien et d’impacts négatifs dans plusieurs rôles sociaux (Carlson et coll., 2020 ; Larivière et coll., 2010).
Aussi, bien que ces données soutiennent une organisation conséquente des services dédiés, force est de constater qu’au Québec, mais aussi ailleurs dans le monde, les services mis en place sont souvent peu adaptés ou peu accessibles (Hermans et coll., 2011). Plusieurs raisons peuvent expliquer cet état de fait. Tout d’abord, les connaissances sur les personnes présentant un TPL se sont développées relativement récemment, soit au cours des 30 dernières années. Les premières propositions de traitements validés par la recherche présentaient des coûts très élevés (Bateman et Fonagy, 2003 ; Hastrup et coll., 2019). Ensuite, il s’agit d’un trouble mental souvent stigmatisé, complexe ainsi que diversifié dans sa présentation (Aviram et coll., 2006 ; Lawn et McMahon, 2015). En effet, plusieurs conditions comorbides sont souvent associées au TPL : trouble affectif jusqu’à 75 % des personnes ; troubles anxieux : autour de 60 % ; syndrome de stress post-traumatique : entre 25 % et 56 % ; trouble de l’utilisation d’une substance : de 23 % à 84 % ou troubles alimentaires : jusqu’à 56 % (Shah et Zanarini, 2018). Aussi, l’état clinique des personnes atteintes ainsi que leur intérêt à s’engager dans un traitement sont variables et les taux d’abandon en cours de suivi sont souvent élevés (Iliakis et coll., 2021). Enfin, leur condition peut nécessiter, à différents moments, des interventions de crise autant que des services de psychothérapie ou de réadaptation. Des ressources différentes peuvent alors être demandées lors de ces moments spécifiques de l’évolution de la personne et une coordination des services devient importante.
Plusieurs guides de pratiques ont été élaborés par des organisations professionnelles (American Psychiatric Association, 2001 ; Australian National Health, and Medical Research Council, 2012 ; National Institute for Health Care Excellence, 2009 ; Euler et coll., 2017). Bien qu’il n’existe pas de modèle éprouvé et validé d’organisation des services à mettre en place pour ces personnes, des écrits récents et des propositions d’organisation de soins mettent l’emphase sur la nécessité d’une organisation de services cohérente avec des services allant de la gestion de la crise à la réadaptation avec des intervenants formés et supervisés de même que des gestionnaires impliqués (Australian Government, 2012 ; Paris, 2020). Parmi les propositions publiées, 2 apports récents intéressants permettent de mieux baliser les services à offrir dans une organisation de services à visée populationnelle. D’une part, l’organisation de services par étape, le Stepped Care, consiste en une offre de service graduée en termes d’intensité de soins offerts, en fonction du niveau de gravité du diagnostic (Choi-Kain et coll., 2016 ; Paris, 2017). D’autre part, le Good Psychiatric Management, qui est un service clinique généraliste interdisciplinaire pour la 1re ligne, limité en intensité, visant l’adaptation sociale des personnes avec un TPL (Gunderson et coll., 2018).
La mise en place et le maintien de services pour les personnes avec un TPL présentent de nombreux défis. Bien que des constats aient été faits dans plusieurs milieux au fil des ans, ce n’est que récemment que ces enjeux ont été identifiés dans les écrits. On retrouve, entre autres, des enjeux liés à l’expertise des intervenants (Landes et coll., 2017), à la formation et au maintien des compétences (Swales et coll., 2012), à la stabilité des équipes de soins (King et coll., 2018), ainsi qu’au leadership et au soutien organisationnel (Bales et coll., 2017).
Au Québec, la prise en compte des besoins spécifiques des personnes avec un TPL et le développement de services adaptés ont débuté dans les années 1990. Bien qu’initialement les expertises et les services aient été concentrés dans les milieux cliniques universitaires, plusieurs autres milieux de pratique ont par la suite mis en place des programmations ciblant les personnes les plus gravement atteintes. À Montréal, au début des années 2000, sous l’appellation du Consortium montréalais des troubles de la personnalité, des cliniciens et de chercheurs à la faveur d’un regroupement, ont collaboré pour faire le recensement des services et pour définir des balises à respecter dans la mise en place des programmations pour ces personnes. Les constats de diversité importante des services offerts selon les secteurs et de la précarité des équipes cliniques dédiées ont été faits.
Sous la gouverne du ministère de la Santé et des Services sociaux du Québec, le Centre national d’excellence en santé mentale (2017) a publié un cadre de référence pour les services de groupe pour trouble de la personnalité en contexte de 1re ligne en santé mentale. Ce document énonçait plusieurs recommandations, telles que la nécessité d’offrir un continuum de services fondé sur les meilleures pratiques, d’offrir des niveaux de soins par étape en fonction de la gravité et de la complexité du TPL (Stepped Care) et de fournir aux intervenants une formation et de la supervision clinique. Le concept de continuum de soins y était défini comme étant une offre de services hiérarchisés, offerte par épisode de soins et « par étape », avec des mécanismes de coordination. Depuis la parution de ce document, bien que plusieurs initiatives et services aient été mis en place au Québec, il n’existe pas de recensement précis ni de portrait clair de l’état des services dédiés à ces personnes sur l’ensemble du territoire québécois. Aussi, contrairement au soutien et aux balises gouvernementales québécoises dédiés aux jeunes personnes avec des troubles psychotiques et aux personnes avec des troubles anxiodépressifs, il n’y a actuellement pas de démarche ou d’initiatives gouvernementales reliées aux troubles de la personnalité. La présente étude vise ainsi à documenter l’état de situation actuelle dans les différentes régions du Québec pour les personnes avec un TPL afin de mieux cibler les besoins et les services à mettre en place.
Objectifs
Les objectifs de cette étude exploratoire sont de : 1) dresser un portrait des services existants au Québec pour les adultes avec un TPL ; 2) décrire les principaux défis associés à la mise en place et au maintien de services pour ces personnes ; 3) identifier des pistes de recommandations pour la mise en place de services qui puissent répondre aux besoins des personnes aux prises avec un TPL en fonction des réalités de différents milieux de pratique.
Méthodes
Le devis utilisé est une étude de cas unique à visée descriptive et exploratoire (Stake, 1995). Ce type de dispositif permet d’analyser un phénomène d’intérêt qui comprend plusieurs composantes, dans son contexte naturel, en triangulant diverses sources de données, comme des entrevues, de l’analyse de documents ou de l’observation participante (Dahl et coll., 2020). Dans le cadre de la présente étude, le cas est le territoire québécois. Ce type de cas correspond à la définition de Stake (1995) pour qui l’objet d’étude est un système avec des contours et des parties oeuvrant ensemble et donc il s’applique bien à l’analyse de services. Le territoire peut être décrit par différents types de régions sociosanitaires. On y retrouve des milieux urbains, caractérisés par des agglomérations de population plus denses où la majorité des centres intégrés universitaires de santé et de services sociaux (CIUSSS) et l’ensemble des désignations d’instituts universitaires y sont retrouvées. Les territoires périphériques sont majoritairement composés de centres intégrés de santé et de services sociaux (CISSS), à l’exception d’un CIUSSS. Leur territoire est plus vaste et comprend des villes, mais également de petites agglomérations plus espacées. Les régions éloignées sont composées de CISSS et sont majoritairement de vastes territoires où l’espace entre les agglomérations est grand. Dans le cadre de la présente étude, seuls les territoires du Nunavik et les Terres-Cries-de-la-Baie-James ont été exclus en raison des différences marquées de leur population et de l’organisation parallèle du réseau de la santé et des services sociaux (RSSS) dans le sud du Québec.
La collecte de données s’est déroulée entre octobre 2020 et avril 2022. Sur les 24 établissements pouvant être contactés, soit les 9 CIUSSS, les 13 CISSS et les 2 établissements non fusionnés avec des services en santé mentale adulte (Centre hospitalier de l’Université de Montréal [CHUM], Centre universitaire de santé McGill [CUSM]), 20 ont été rejoints pour vérifier s’ils offraient des services pour les personnes avec un TPL. Ensuite, 23 acteurs ont participé à au moins un entretien par visioconférence ou par téléphone, soit 7 psychiatres, 11 professionnels de la santé et 5 gestionnaires. Les personnes sollicitées étaient connues pour jouer un rôle clé en lien avec la prise en charge du TPL à même leur établissement (p. ex. psychiatres responsables ou faisant partie de l’équipe, gestionnaire ayant à charge le programme ou sa mise en place, coordonnateurs cliniques ou intervenants ayant un rôle pivot quant à la gestion du programme). Une mise à jour a été effectuée en 2022 auprès des milieux participants qui avaient été rencontrés en 2020 et 2021. Si l’établissement avait une programmation écrite, il était invité à la partager avec l’équipe de recherche.
Pour effectuer les entretiens semi-dirigés, une grille d’entrevue a été élaborée par une équipe multidisciplinaire composée de gestionnaires et de cliniciens spécialisés pour les troubles de la personnalité (n = 4), oeuvrant dans le RSSS depuis de nombreuses années. Les thèmes ont été choisis en discussion d’équipe et la rédaction de la grille a été faite par un membre de l’équipe, puis soumise pour révision et approbation à l’équipe. Les thèmes couverts étaient les suivants : 1) services offerts sur le territoire, description des ressources humaines ; 2) approches et modèles thérapeutiques implantés ; 3) objectifs visés par les services offerts ; 4) processus d’implantation et de suivi de la programmation clinique ; 5) mécanismes d’accès aux services et collaboration interservices. De plus, les forces perçues, les enjeux actuels et les projets ont été documentés. À titre d’exemples, des questions telles que les suivantes ont été posées : « Quels sont les services offerts sur votre territoire aux personnes ayant un TPL ? » ; « Quelles sont les approches thérapeutiques retenues ? » ; « Existe-t-il différents niveaux d’intensité de service ? » ; « Quelles sont les modalités des services offerts ? » ; « Existe-t-il des mécanismes de suivi de l’implantation ? ».
Les informations recueillies lors des entrevues et l’analyse des documents fournis ont été transposées dans une grille correspondant au guide d’entrevue afin de s’assurer que tous les thèmes aient été couverts et pour y recueillir les données qualitatives de chaque milieu participant. Pour effectuer une analyse descriptive quantitative et une analyse qualitative, un tableau synthèse de l’ensemble des milieux a été préparé. Ils ont été classés par secteur géographique pour favoriser une analyse spatiale : 1) urbains (dont les instituts universitaires en santé mentale), 2) périphériques et 3) éloignés.
Des données de fréquences ont été établies sur les thèmes suivants : 1) continuum de services (référant à une organisation des soins concertés à travers le territoire et les niveaux de soin) ; 2) services offerts en 1re ligne ; 3) services offerts en 2e ligne ; 4) utilisation d’interventions probantes ; 5) intervention de groupe ; 6) intervention individuelle ; 7) implication des familles ; 8) supervision et formation. Des informations qualitatives ont également été prises en compte pour préciser davantage ces éléments. Concernant les forces relevées, les enjeux et les projets, une analyse de contenu thématique a été faite de manière indépendante par 2 auteures, puis mise en commun et discutée avec le reste de l’équipe (Paillé et Mucchielli, 2016). Le contenu a été regroupé en thèmes et sous-thèmes (p. ex. ressources humaines et roulement de personnel) avec des fréquences de mentions. L’analyse qualitative a porté sur les similitudes entre les types de territoires et les particularités des secteurs spécifiques.
Résultats
Le portrait qui suit décrit l’organisation de services pour les personnes avec un TPL dans 20 établissements au Québec, dont 11 CISSS et CIUSSS provenant de régions centrales et urbaines (incluant 3 instituts universitaires en santé mentale), 7 établissements situés dans des régions périphériques avec centres urbains (CISSS, CIUSSS, réseau local de services [RLS]) et 5 en régions éloignées (CISSS). Selon le découpage territorial, il peut y avoir des services offerts dans des sous-territoires. Vingt-trois entrevues ont été réalisées. En effet, 3 territoires ont nécessité 2 entrevues afin de bien mesurer les soins offerts, mais d’autres territoires auraient pu en nécessiter plus d’une, ayant des services différents partout sur leur territoire. Les thèmes principaux couverts de manière quantitative ou qualitative portaient sur la hiérarchisation des soins et des services, l’utilisation des interventions fondées sur des données probantes, les enjeux territoriaux ainsi que les ressources humaines et la gestion.
Hiérarchisation des soins et des services
Les résultats du tableau 1 montrent que la majorité des territoires n’ont pas une organisation de services formellement structurée sous forme d’un continuum de soins clair et fluide. En effet, 27 % des régions urbaines et 57 % des régions périphériques présentent un continuum alors que seulement 20 % des régions éloignées indiquent en avoir un. Pour mieux comprendre le portrait de l’organisation des soins, les résultats sont décrits en fonction de la hiérarchisation : c’est-à-dire la présence de soins et services en TPL de 1re et 2e ligne. Les régions périphériques ont mis en place des activités de 1re ligne de manière plus fréquente (100 %) que les régions urbaines (82 %), alors que les régions éloignées en ont développé à la hauteur de 60 %. Les services offerts en 1re ligne varient grandement d’une région à l’autre, mais sont généralement composés de programmes à court et moyen terme selon les modèles suivants : adaptation de la thérapie comportementale dialectique (TCD), Acceptance and Commitment Therapy (ACT), Systems Training for Emotional Predictability and Problem Solving (STEPPS), Good Psychiatric Management (GPM) ainsi que des programmes d’enseignement psychologique et visant à favoriser la motivation, créés par le milieu même. Les services spécialisés de 2e ligne sont offerts dans environ 70 % des secteurs urbains et périphériques alors que 80 % des régions éloignées sont aussi constituées principalement autour de ces services à haute intensité. Les modalités thérapeutiques suivantes sont utilisées : adaptation de la TCD, approche basée sur la mentalisation et la psychothérapie focalisée sur le transfert (PFT). Dans l’ensemble des régions, les suivis de groupe sont autant utilisés que les suivis individuels. Seul un milieu urbain n’avait pas d’offre d’intervention de groupe au moment de la collecte de données. L’implication des familles et membres de l’entourage demeure faible, moins de 20 % des établissements, toutes régions confondues, et impliquent de manière formelle les proches dans leur programmation. Parmi toutes les régions, une seule région urbaine a un continuum de service qui rejoint tout le territoire et qui a atteint les objectifs initiaux d’implantation. Pour tous les autres milieux consultés, le continuum de services est parfois en cours de déploiement et n’est pas offert à l’ensemble du territoire.
Tableau 1
Organisation des soins et services selon les types de régions sociosanitaires dans la province du Québec
Utilisation des interventions fondées sur des données probantes
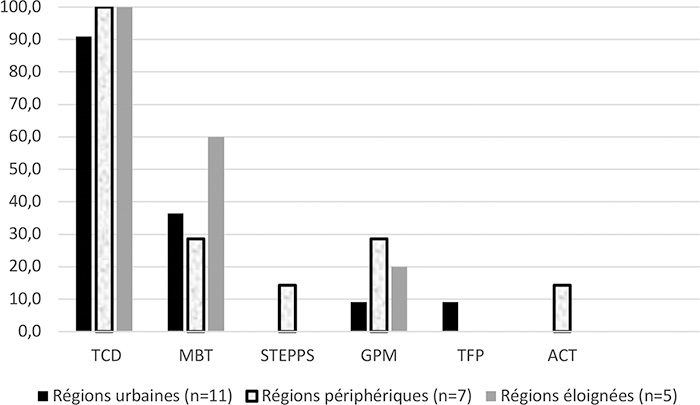
L’ensemble des établissements s’inscrit dans l’utilisation adaptée d’approches validées pour les personnes avec un TPL. La TCD arrive au premier rang à plus de 90 % des établissements consultés. On retrouve la GPM et la TFP également dans une moindre mesure. Le STEPPS et l’approche ACT font partie de la liste des interventions proposées dans l’un des établissements d’une région périphérique, mais semblent être absents du reste du RSSS. La présence d’activités de supervision spécifique au TPL offertes aux intervenants rendant les services aux personnes avec un TPL est plus importante en régions périphériques (71,4 %) et éloignées (60 %). Les établissements en milieu urbain offriraient de la supervision à la hauteur de 55 % approximativement.
Figure 1
Utilisation des interventions fondées sur des données probantes
Note. ACT = Thérapie basée sur l’acceptation et l’engagement ; GPM = Good psychiatric management ; STEPPS = Systems approach for emotional predictability and problem solving ; TCD = Thérapie comportementale dialectique ; TFP = Thérapie focalisée sur le transfert.
Les approches précédemment mentionnées sont toutes adaptées de manière variable dans les programmations offertes. Les modifications suivantes sont le plus souvent mentionnées par les répondants : diminution de la fréquence des rencontres individuelles, absence de coaching téléphonique, réduction de la durée du programme et adaptation ou ajout de matériel autre. Le fait que l’application des traitements « manualisés » reconnus soit chronophage est l’un des motifs rapportés comme étant à la source de ces changements. Les modifications ont pour objectif de répondre plus rapidement aux besoins de service des personnes et aussi de pouvoir offrir des services à un plus grand nombre, dans le contexte où le nombre de ressources humaines est restreint. Certains milieux ont également rapporté que les modifications au contenu sont liées aux préférences des intervenants responsables du programme ou à l’absence de professionnels pouvant pratiquer la psychothérapie : dans le contexte législatif québécois, plusieurs approches basées sur les données probantes, ayant des éléments psychothérapiques, demandent donc aux intervenants de les ajuster afin de respecter la loi. Les interventions implantées associées sans preuve établie sont brèves et de nature éducative sur la personnalité ou l’affirmation de soi. Les objectifs les plus fréquemment rapportés de ces modalités thérapeutiques sont l’évaluation de la motivation de la personne avec un TPL à s’engager dans une démarche de thérapie et une amélioration symptomatique rapide. Le choix des interventions probantes et le niveau de soin 1re ou 2e ligne est un choix fait par chaque établissement le plus souvent en fonction de la vision et des valeurs de l’équipe de gestion clinico-administrative, des cliniciens, du contexte d’organisation du travail et des besoins des personnes.
Forces et enjeux
Les répondants ont rapporté divers facteurs facilitant (forces) ou entravant (enjeux) l’organisation, le déploiement et le maintien d’un continuum de service. Les thématiques soulevées étant similaires, elles seront présentées ensemble dans la section suivante.
Aspects territoriaux. Des enjeux liés au territoire ressortent dans les régions périphériques et éloignées, particulièrement par rapport aux déplacements pour se rendre dans les locaux des établissements sociosanitaires qui peuvent être loin du domicile (n = 3/12 régions périphériques ou éloignées ; 25 %). Les répondants ont parlé des défis en lien avec le fait qu’il n’y a pas de transport en commun dans leurs localités, les coûts de taxi sont élevés et plusieurs personnes n’ont pas de voiture (n = 5/12 régions périphériques ou éloignées ; 41,7 %).
Par ailleurs, un autre aspect relevé est la réalité de petits bassins de population qui rend plus compliquée la constitution de groupes en présentiel dans des sous-territoires. Certains secteurs, qui ont offert la possibilité des groupes en virtuel durant la pandémie de COVID-19 (à partir de mars 2020) se questionnement sur le mode de poursuite de leur offre de services, car le format en virtuel a réduit les obstacles liés à l’accès aux services.
Ressources humaines. La composition des équipes, le temps dédié aux personnes avec un TPL et le nombre de ressources humaines attribué varient grandement d’un établissement à l’autre. Il demeure que le travail en interdisciplinarité caractérise les soins et services en troubles de la personnalité. La présence de médecins psychiatres impliqués dans l’équipe traitante varie en fonction de l’analyse géographique et on observe la présence de plus de médecins psychiatres dans les milieux urbains (n = 9/11 ; 81,8 %) que périphériques (n = 3/7 ; 42,9 %) et éloignés (n = 1/5 ; 20 %). Les psychologues sont la catégorie de professionnel la plus représentée dans les équipes (entre 71,4 et 100 %). Les travailleurs sociaux, ergothérapeutes, infirmiers et psychoéducateurs sont aussi présents, mais à géométrie variable et de façon plus précaire. L’information quantitative quant au nombre d’équivalents temps complet concernant les professionnels de la santé, des services sociaux et des psychiatres n’a pu être rapportée de manière constante par les personnes interviewées.
Ces variations peuvent ainsi être liées au type de territoire, mais également aux priorités des gestionnaires. Les équipes dans les régions éloignées ainsi que les milieux plus distants des centres des régions périphériques sont en règle générale, moins nombreuses, moins diversifiées en termes de composition et ne sont pas dédiées exclusivement aux personnes avec un TPL. Les régions urbaines et les milieux urbains des régions périphériques ont en règle générale, des équipes plus grandes, une composition plus diversifiée et c’est dans ces types de milieux que l’on retrouve plus souvent des équipes dédiées. Malgré cela, l’enjeu nommé le plus fréquemment, peu importe le type de région, est le « manque de personnel » (n = 13/23 ; 56,5 %). De plus, des difficultés d’embauche de personnel (postes restant vacants) et parfois, un manque d’intérêt que peuvent avoir certains intervenants pour les personnes avec un TPL a été soulevé. Plusieurs répondants ont parlé des impacts négatifs d’avoir de petites équipes, telles la fragilisation et la déstabilisation de celles-ci, ainsi que le manque de temps pour le développement professionnel. Le second enjeu rapporté, peu importe le territoire, est le « roulement du personnel » (n = 3/23 ; 13 %). Ce roulement a un impact majeur sur le maintien des programmations cliniques, notamment lorsque le projet n’est pas porté par la direction ou les supérieurs immédiats.
La résistance des équipes de travail au changement ou au type de programmation (n = 4/23 ; 17,4 %) est un enjeu qui a été rapporté pas certains répondants provenant de tous les types de territoires. Ils mentionnent que cet élément a des conséquences sur l’implantation et le maintien d’une programmation clinique spécifique aux personnes avec un TPL. Dans le même registre, on peut alors observer des désaccords dans les équipes de travail ou avec la gestion quant aux choix de programmations cliniques.
Bien que l’importance de la formation et supervision soit généralement reconnue, beaucoup de disparités sont observées dans le type de formation et des supervisions offertes aux équipes (14 répondants sur 23 ou 60,8 % rapportent qu’il y a formation et/ou supervision dans leur milieu). La majorité des milieux offrent des traitements fondés sur les données probantes, mais peu de professionnels ont eu accès aux formations formelles sur ces approches (p. ex. Behavioral Tech : institut de formation reconnu pour la TCD et fondé par Marsha Linehan). Le motif principal évoqué par les répondants ayant soulevé cet élément est le coût financier associé à ces formations. Lorsqu’elles sont disponibles, il est observé qu’elles ne sont dispensées qu’à quelques professionnels au moment de la mise en place des services. Le roulement du personnel devient ici à nouveau un enjeu important, en raison de la perte d’expertise. Il a été rapporté que les nouveaux membres d’une équipe peuvent être formés par un membre senior, qu’une ou deux personnes sont formées officiellement puis transmettent cette dernière aux autres membres de l’équipe ou encore que la formation provienne d’un autre établissement québécois ayant déjà mis en place l’approche reconnue.
Néanmoins, plusieurs facteurs facilitants sont mentionnés sur la thématique des ressources humaines. Une des forces concernant la composition des équipes est la présence de cliniciens d’expérience (n = 3/23 ; 13 %) et l’implication directe de psychiatres (n = 3/23 ; 13 %). Un élément identifié par quelques répondants est la qualité des liens entre les membres d’une équipe, soit le soutien, l’entraide et les échanges (n = 3/23 ; 13 %). La formation, la supervision et le soutien au réseau (n = 2/23 ; 8,7 %), lorsque présents sont un autre point fort permettant l’utilisation d’un langage commun et un maintien des suivis des personnes avec un TPL dans divers niveaux de soins limitant une référence rapide vers un service spécialisé ou surspécialisé.
Éléments organisationnels. La structure de gestion est uniformisée à travers le RSSS. On retrouve donc plusieurs similarités entre les différents types de milieux, mais également plusieurs différences qui ne sont pas spécifiquement associées au type de territoire. Pour l’ensemble d’un territoire, la tendance principale quant aux programmes pour les personnes avec un TPL est qu’ils ne soient pas regroupés sous un seul chef de service pour l’entièreté des services en 1re et 2e ligne (mis à part pour un seul milieu). Bien que plusieurs voient une possible plus-value dans ce type d’organisation, les services sont souvent plutôt regroupés sous un chef par RLS, et un sous un chef différent pour les services de la 2e ligne. Ils rapportent un impact négatif de ce type d’organisation sur l’uniformisation des pratiques, mais également sur les mécanismes de collaboration entre les services.
Sur le plan des enjeux organisationnels, peu importe le type de région, des problèmes de leadership sont rapportés en lien avec le manque d’implication des gestionnaires (n = 4/23 ; 17,4 %) pour mettre en place un processus d’organisation formelle de continuum et d’évaluation de celui-ci. Ceci a pour impact des difficultés à mener à terme les projets d’implantation de continuum de services entraînant une offre de services disparate à travers le territoire. L’instabilité des gestionnaires fut également nommée à 2 occasions. Les répondants mentionnent que la perte d’un gestionnaire soutenant le projet d’implantation peut mener à la fin de celui-ci ou à des changements importants quant aux objectifs. Ceci peut avoir des conséquences en termes de découragement des équipes de travail et de pertes de services pour les personnes avec un TPL. À noter que peu d’information a été rapportée quant aux processus d’implantation et de suivi de la programmation clinique, car très peu d’initiatives formelles et durables existent.
Quant aux facteurs facilitants rapportés, le thème qui revient le plus souvent, peu importe la région, est le soutien concret aux intervenants pour recevoir de la formation ou pour avoir accès à de la supervision (n = 5/23 ; 21,7 %). Le soutien de la direction au projet et à l’équipe est une force rapportée par 2 milieux.
Coordination des services. De nombreux enjeux découlent de la disparité des services sur le territoire québécois. Le volet commun aux régions urbaines et périphériques est un manque de coordination entre les départements ou les services, ce qui affecte la fluidité entre des épisodes de soins (n = 4/18 ; 22 %). Des éléments provenant des régions périphériques et éloignées sont l’absence de certains services et les difficultés d’harmonisation des services à travers le territoire. Par exemple, dans les régions périphériques et éloignées, deux endroits (sur un total possible de 12) n’ont pas de services spécifiques en 2e ligne pour les TPL. L’absence de centre de crise fut aussi soulevée (n = 2/23 ; 8,7 %). Dans les régions périphériques, il est observé que parfois, dans certains secteurs, des interventions probantes sont déployées, mais qu’ailleurs, seuls des services non spécifiques au TPL sont disponibles (n = 2/7 ; 28,6 %). Il n’y a pas eu d’information supplémentaire rapportée quant aux mécanismes de collaboration entre les divers services, ni mention ou partage de documentation quant à des procédures formelles.
Pour répondre à ces constats, il semble y avoir un souhait, mentionné par 6 répondants sur 23 (26,1 %), d’avoir une programmation claire, organisée de manière concertée, avec un processus d’amélioration continue. Un accès organisé, simplifié, utilisant une progression par étape plutôt que par référence médicale est l’un des points forts rapportés. Dans les régions périphériques ou éloignées, l’importance d’une certaine flexibilité dans l’implantation tenant compte de certaines particularités des secteurs est soulevée.
En ce qui a trait à l’accès aux services, le nombre de patients en attente et les délais d’attente n’étaient pas des éléments facilement quantifiables pour la majorité des milieux.
Projets
Sur l’ensemble du territoire québécois, le projet le plus commun est celui d’organiser un continuum de soins en TPL (n = 8/23 ; 34,8 %). L’ajout de traitements fondés sur les données probantes est également un projet fréquent (n = 5/23 ; 21,7 %). L’ajout du rôle de formation aux tâches des équipes en TPL dans un but de formation du réseau (n = 5/23 ; 21,7 %) et l’organisation de supervision pour ces équipes (n = 3/23 ; 13,0 %) sont des souhaits rapportés dans tous les types de territoire. L’ajout de services pour la jeunesse est un projet identifié dans les régions urbaines seulement (n = 2/11 ; 18,1 %).
Discussion
Cette étude exploratoire visait à examiner des éléments documentés dans des organisations de soins provenant de quelques pays ainsi qu’à explorer les particularités de l’offre de services au Québec pour les personnes avec un TPL. Les résultats montrent une tendance au Québec à utiliser les approches d’intervention reconnues pour les personnes avec un TPL en 1re ou en 2e ligne. L’adaptation de ces approches validées semble être une pratique courante, ce qui peut mener à questionner leur efficacité, puisque le traitement ayant été évalué n’est pas celui qui est implanté et que l’effet du retrait de certains éléments des programmes n’est souvent pas connu. Les modifications apportées tendent à réduire la durée ou la fréquence des suivis, ce qui reflète entre autres la réalité générale qu’est le manque de ressources humaines pour répondre aux besoins populationnels. La réduction de la durée ou de la fréquence des suivis peut aussi indiquer un besoin de traitements de courte et de moyenne durée pour répondre aux besoins de ces personnes avec un TPL, soit pour celles ayant un trouble moins grave ou dont la motivation freine la capacité à s’engager dans un traitement long, soit pour les personnes chronicisées nécessitant davantage un suivi de soutien au long cours. La mise en place de tels programmes pourrait avoir l’avantage de permettre d’offrir de manière plus fidèle les approches psychothérapiques longues à des personnes avec un TPL ayant le potentiel d’en bénéficier. Ceci a été rapporté sur la scène internationale et a fait l’objet de recherche au cours des dernières années (Gunderson et coll., 2018 ; Paris 2017). Bien que les modèles STEPPS et GPM puissent partiellement répondre à ce besoin, ils sont encore peu utilisés au Québec. Ceci pourrait s’expliquer par le fait que ce sont 2 modèles relativement récents, créés en langue anglaise et dont l’accès à la formation et au matériel en français est encore restreint. De plus, aucune étude d’efficacité de ces programmes en langue française n’existe. En ce qui concerne spécifiquement le traitement STEPPS, son programme original consiste en une psychothérapie de groupe et individuelle, ce qui, dans le contexte législatif québécois face à la psychothérapie, peut complexifier son implantation en raison du manque de personnel habilité à pratiquer la psychothérapie dans le RSSS.
Par ailleurs, les résultats tendent à indiquer que peu d’approches formelles de soutien à l’entourage sont intégrées dans les milieux de pratique, bien que des approches publiées pour accompagner les proches d’une personne avec un TPL existent (Sutherland et coll., 2020). Certaines hypothèses pourraient être avancées pour expliquer cette observation. Tout d’abord, le soutien au proche a régulièrement été sous-traité à certains organismes tels qu’Arborescence (anciennement l’Association québécoise des parents et amis de la personne atteinte de maladie mentale (AQPAMM). Les ressources humaines restreintes pour répondre au besoin des personnes dans le RSSS ainsi que les lois concernant la confidentialité (contact avec les proches uniquement possible avec le consentement du patient) semblent aussi des éléments contributifs à cette réalité.
On peut remarquer un souhait de la majorité des milieux consultés de revoir leur offre de soins en TPL et de l’organiser de manière cohérente. Le modèle de soins par étape, proposé par Paris (2017) et Choi-Kain et collègues (2016), est privilégié. La grande majorité des milieux fait cependant face à des enjeux importants dans l’actualisation de ces projets. On note entre autres, étant donné un vaste territoire composé de régions urbaines et éloignées, que plusieurs milieux présentent des difficultés d’harmonisation de l’offre de service. Il est généralement plus difficile pour les structures de soin des milieux distants des centres des régions périphériques et pour les régions éloignées d’offrir les mêmes modèles fondés sur les données probantes qui sont offerts en milieux urbains. Il n’est également pas possible pour les personnes de se déplacer sur d’aussi grandes distances afin d’avoir accès à ces soins spécialisés de pointe. De plus, en l’absence de balises claires, chaque milieu met en place une réponse individuelle à ses besoins, menant à une grande disparité à travers la province dans les services offerts en TPL. Cette disparité s’observe dans les différentes facettes de l’organisation des soins. En effet, les services peuvent être parfois offerts en 1re ligne, en 2e ligne ou en 1re et 2e ligne, mais la disparité s’observe également quant aux approches de traitement choisies, bien que la TCD semble être le choix principal. Ceci signifie, qu’une personne ayant un TPL peut recevoir des services très différents en fonction de la région dans laquelle elle habite, par exemple quant à l’accès aux programmes fondés sur les données probantes, au suivi à plus long-terme et à l’accès à un psychiatre. Dans un contexte social et légal soutenant le droit de l’individu à bénéficier de soins de santé sans préjudice, ces disparités sont problématiques. Par ailleurs, les répondants ont très peu parlé des groupes de médecine de famille dans la gamme des services en 1re ligne ou encore des liens avec les professionnels oeuvrant dans les cliniques privées qui traitent les personnes avec un TPL et ainsi, il y a un certain pan des services qui n’est pas dans les réflexions sur l’organisation des services pour ces personnes.
L’instabilité des équipes de gestion et des équipes professionnelles est une réalité courante à travers la province et à travers le monde (King et coll., 2018). De cela, il en découle de nombreux enjeux. Tout d’abord, l’implantation et le maintien d’une programmation clinique sont complexes. En effet, le départ d’un gestionnaire ou de membres du personnel est fréquemment associé à des changements ou à la fin d’une initiative quant à une programmation clinique, puisque celles-ci sont en général dépendantes des individus les ayant initiées et ne sont pas balisées. L’importance de l’appui organisationnel à ces initiatives est reconnue par plusieurs milieux au Québec, ce qui est cohérent avec les constats internationaux (Bales et coll., 2017).
L’instabilité des équipes professionnelles amène également une perte d’expertise, autre élément important rapporté dans la littérature scientifique (Landes et coll., 2017). L’accès à la formation et à la supervision, bien que généralement reconnu comme nécessaire, est très restreint. On observe le plus souvent une offre de formation initiale lors de la mise en place d’une programmation, avec peu d’accès aux formations formelles quant aux approches spécifiques et, dans un deuxième temps, une formation par transfert de connaissances interéquipe ou intermilieux. Le manque de ressources financières ou de priorisation de ces éléments semble en être le motif principal. Cependant, à l’instar des constats et recommandations retrouvés dans la littérature internationale (Australian Government, 2012 ; Paris, 2020), plusieurs milieux au Québec ont pour souhait d’organiser des supervisions et formations pour leurs équipes dans le futur.
Le manque de ressources ou de priorisation des personnes ayant un TPL dans leur répartition se manifeste également sur le plan des ressources humaines. En effet, la grande majorité des milieux déplorent avoir de trop petites équipes de travail pour répondre aux besoins populationnels. Ceci peut être en partie expliqué par le fait que ce type de personne étant stigmatisée et complexe cela peut mener la gestion à faire le choix de ne pas prioriser ces mêmes personnes à la hauteur de leurs besoins. Effectivement, les besoins variables des personnes aux prises avec un TPL et le fait que ce trouble ne soit pas considéré dans la catégorie des troubles mentaux graves rendent leur positionnement dans un continuum de soin difficile. Les répercussions de ceci sont nombreuses : adaptation à la baisse des modalités thérapeutiques fondées sur les données probantes, créations de programmes courts pour répondre plus rapidement à la demande ainsi que de longs délais d’attente. La stigmatisation à laquelle font face ces personnes pourrait donc contribuer à expliquer le manque de ressources humaines et financières qui leur sont attribuées. Parmi les pistes de solution possibles, l’accès à une formation adéquate quant au traitement et à la prise en charge de ces personnes (p. ex. le GPM) pourrait réduire cette stigmatisation, et ainsi permettre une prise en charge plus efficace en augmentant le sentiment de compétences des divers professionnels à leur égard.
Finalement, les enjeux d’accès aux soins et de collaboration entre les paliers de soins et les services semblent généralisés. Plusieurs milieux déplorent le manque de collaboration et de coordination. Il est fréquemment observé que les services offerts dans un autre palier de soins et leur accès soient méconnus par les professionnels et gestionnaires d’un même territoire, ce qui occasionne des difficultés d’accès et d’utilisation optimale des services. De plus, plusieurs n’étaient pas en mesure d’identifier clairement les informations liées au nombre de patients en attente, au délai d’attente et au nombre de ressources humaines attribuées à ces personnes à travers leur organisation. Une gestion efficace des ressources et des services semble être compliquée par le manque de ces informations.
Forces et limites
Il est important de tenir compte de certaines limites quant à cette étude. Premièrement, il s’agit d’un portrait pris à un moment spécifique pour chaque milieu, dont la collecte de données s’échelonne sur plus d’un an. Elle peut donc ne pas représenter la mouvance et le portrait immédiat de chacun des milieux recensés. Deuxièmement, l’ensemble des milieux n’a pas été couvert. En effet, 2 milieux qui ont été approchés n’ont pas participé. Troisièmement, il n’a pas été possible de respecter la représentativité des milieux : comme les services sont soit organisés par RLS soit pour tout le territoire, certains milieux peuvent avoir fait l’objet de plusieurs entrevues pour un même CISSS ou CIUSSS avec des résultats différents alors que d’autres n’auront fait l’objet que d’une seule entrevue. Ceci implique donc des limitations quant à la représentativité des résultats, mais témoigne également des grandes disparités et du manque de balise dans l’organisation des services en TPL sur le territoire québécois. Quatrièmement, certaines données n’étaient pas connues ou étaient non disponibles dans certains milieux (p. ex. mécanismes de références, délais d’attente, liste d’attente, nombre d’équivalents à temps complet) limitant ainsi les possibilités d’analyse. Finalement, les personnes interviewées étaient celles qui étaient disponibles et intéressées. Ainsi, les informations recueillies proviennent de personnes ayant des formations et des rôles différents (personnel administratif, psychiatres et professionnels de la santé) introduisant ainsi un biais quant à la subjectivité de ces parties.
Conclusion
Ce portrait exploratoire de la situation québécoise en termes de services offerts en TPL mène à certains constats. Tout d’abord, les besoins populationnels sont clairs, tels que représentés par la forte demande à laquelle fait face l’ensemble des milieux de soins. La grande majorité des milieux semble très active dans la recherche d’une réponse aux besoins de ces personnes, comme on peut le voir par les initiatives de mise en place de continuum de soins. Cependant, ces milieux font face à des enjeux importants freinant leur mise en oeuvre efficace : un manque de ressources humaines, de grands territoires rendant l’harmonisation d’une offre de services difficile (surtout en présentiel), l’absence de balises claires, le roulement du personnel et la perte d’expertise. Pour répondre à ces besoins populationnels ainsi que ceux démontrés par ces organisations du RSSS, il apparaît important que soit élaboré un cadre de référence avec une programmation québécoise, tenant compte non seulement des territoires urbains, mais également de la réalité spécifique des territoires périphériques et éloignés quant à l’organisation de l’offre de services. Un tel cadre pourrait s’inscrire dans la foulée du Plan d’action interministériel en santé mentale 2022-2026 et des propositions telles que le Cadre de référence — Programmes pour premiers épisodes psychotiques (PEP) qui bénéficie alors de balises claires et d’un budget dédié, pouvant aider à résoudre les enjeux de ressources humaines ainsi que de formation et de supervision.
Ceci mène également à une réflexion quant au rôle des CIUSSS et des instituts universitaires en santé mentale dans le soutien auprès des établissements, dont ceux de plus petite taille, avec pour objectif de permettre à l’ensemble de la population québécoise d’avoir un accès équitable à des services de qualité. Leur rôle est d’ailleurs essentiel sur le plan de la recherche en TPL, tant au niveau de la validation de modalités de traitement plus brèves, de développement d’approches de réadaptation (p. ex. pour soutenir le retour et le maintien en emploi), que d’examen de l’efficacité des approches en mode hybride ou en ligne. Ils sont des acteurs clés dans l’évaluation de l’implantation de continuum de soins à travers les différents types de territoires québécois.
Des études futures pourraient se pencher de manière plus spécifique sur l’évaluation de l’efficacité des programmations mises en place partout au Québec, autant pour évaluer leur efficacité vis-à-vis de leur fidélité au modèle d’origine, que pour valider l’efficacité de la traduction en langue française d’approches probantes et dans le contexte socioculturel québécois.
En définitive, il est important de soulever le grand dynamisme et dévouement des différents acteurs et leur intérêt à offrir des services adaptés aux personnes en TPL. Ce tour d’horizon québécois aura permis d’observer qu’il semble y avoir un désir généralisé de programmation cohérente par étape et sous forme de continuum, incluant non seulement des approches psychothérapiques, mais également de réadaptation et couvrant l’ensemble des services provenant des différentes lignes de soins. Ainsi, avec l’intérêt grandissant de collaborations concrètes entre les personnes avec un TPL et les acteurs clés pour comprendre leurs besoins et élaborer des services pertinents, ainsi que la venue du Plan d’action interministériel en santé mentale, une dynamique se dessine pour concevoir un cadre de référence sur l’organisation des soins et services en TPL au Québec.
Appendices
Bibliographie
- Aviram, R. B., Brodsky, B. S. et Stanley, B. (2006). Borderline personality disorder, stigma, and treatment implications. Harvard Review of Psychiatry, 14(5), 249-256. https://doi.org/10.1080/10673220600975121
- American Psychiatric Association. (2001). Practice guideline for the treatment of patients with borderline personality disorder. American Psychiatric Pub.
- Australian Government—National Health, and Medical Research Council. (2012) Clinical Practice Guideline for the Management of Borderline Personality Disorder. https://bpdfoundation.org.au/images/mh25_borderline_personality_guideline.pdf
- Bales, D. L., Verheul, R. et Hutsebaut, J. (2017). Barriers and facilitators to the implementation of mentalization-based treatment (MBT) for borderline personality disorder. Personality and Mental Health, 11(2), 118-131. https://doi.org/10.1002/pmh.1368
- Bateman, A. et Fonagy, P. (2003). Health service utilization costs for borderline personality disorder patients treated with psychoanalytically oriented partial hospitalization versus general psychiatric care. American Journal of Psychiatry, 160(1), 169-171. https://doi.org/10.1176/appi.ajp.160.1.169
- Cailhol, L., Lesage, A., Rochette, L., Pelletier, É., Laporte L. et David., P. (2015) Surveillance des troubles de la personnalité au Québec : prévalence, mortalité et profil d’utilisation des services, Institut National de santé publique du Québec. https://policycommons.net/artifacts/2062482/surveillance-des-troubles-de-la-personnalite-au-quebec/2815573/
- Carlson, E. M., Cox, D. W., Kealy, D., Chapman, A. L. et Ogrodniczuk, J. S. (2020). Social role dysfunction and coping in borderline personality disorder. Personality and Mental Health, 14(2), 227-239. https://doi.org/10.1002/pmh.1476
- Centre d’excellence en santé mentale et Santé et service sociaux du Québec. (2017). Cadre de référence : Offre de services de groupe pour troubles de la personnalité en contexte de 1re ligne santé mentale — Le trouble de personnalité limite. http://www.douglas.qc.ca/uploads/File/Centre%20national%20d’excellence%20en%20sant%C3%A9%20mentale/060717-Offre%20de%20services%20TPL.pdf
- Choi-Kain, L. W., Albert, E. B. et Gunderson, J. G. (2016). Evidence-based treatments for borderline personality disorder : Implementation, integration, and stepped care. Harvard Review of Psychiatry, 24(5), 342-356. https://doi.org/
- Dahl, K., Larivière, N. et Corbière, M. (2020). L’étude de cas : Illustration d’une étude de cas multiples visant à mieux comprendre la participation au travail des personnes présentant un trouble de personnalité limite. Dans M. Corbière et N. Larivière (dir.) Méthodes qualitatives, quantitatives et mixtes :La recherche en sciences humaines, sociales et de la santé (2e éd., p.89-111). Presses de l’Université du Québec.
- Euler, S., Dammann, G., Endtner, K., Leihener, F., Perroud, N. A., Reisch, T., Schmeck, K., Sollberger, D., Walter, M. et Kramer, U. (2017). Recommandation de traitement de la SSPP pour le trouble de la personnalité borderline. Guide suisse. https://www.psychiatrie.ch/fileadmin/SGPP/user_upload/Fachleute/Empfehlungen/SGPP_BE_BPS_version_francaise.pdf
- Frankenburg, F. R. et Zanarini, M. C. (2004). The association between borderline personality disorder and chronic medical illnesses, poor health-related lifestyle choices, and costly forms of health care utilization. Journal of Clinical Psychiatry, 65(12), 1660-1665. https://
- Gunderson, J., Masland, S. et Choi-Kain, L. (2018). Good psychiatric management : a review. Current Opinion in Psychology, 21, 127-131. https://doi.org/10.1016/j.copsyc.2017.12.006
- Hastrup, L. H., Jennum, P., Ibsen, R., Kjellberg, J. et Simonsen, E. (2019). Societal costs of Borderline Personality Disorders : a matched-controlled nationwide study of patients and spouses. Acta Psychiatrica Scandinavica, 140(5), 458-467. https://doi.org/10.1111/acps.13094
- Hermens, M. L., van Splunteren, P. T., van den Bosch, A. et Verheul, R. (2011). Barriers to implementing the clinical guideline on borderline personality disorder in the Netherlands. Psychiatric Services, 62(11), 1381-1383. https://doi.org/10.1176/ps.62.11.pss6211_1381
- Iliakis, E. A., Ilagan, G. S. et Choi-Kain, L. W. (2021). Dropout rates from psychotherapy trials for borderline personality disorder : A meta-analysis. Personality Disorders : Theory, Research, and Treatment, 12(3), 193-206. https://doi.org/10.1037/per0000453
- King, J. C., Hibbs, R., Saville, C. W. et Swales, M. A. (2018). The survivability of dialectical behaviour therapy programmes : a mixed methods analysis of barriers and facilitators to implementation within UK healthcare settings. BMC psychiatry, 18(1), 1-11. https://doi.org/10.1186/s12888-018-1876-7
- Landes, S. j., Rodriguez, A. l., Smith, B., Matthieu, M., Trent, L., Kemp, J. et Thompson, C. (2017) Barriers, facilitators, and benefits of implementation of dialectical behavioral therapy in routine cera : results from a national program evaluation survey in the veterans Health Administration. Society and Behavioral Medicine 7(832-844)
- Larivière, N., Desrosiers, J., Tousignant, M. et Boyer, R. (2010). Exploring social participation of people with cluster B personality disorders. Occupational Therapy in Mental Health, 26(4), 375-386. https://doi.org/10.1080/0164212X.2010.518307
- Lawn, S. et McMahon, J. (2015). Experiences of care by Australians with a diagnosis of borderline personality disorder. Journal of Psychiatric and Mental Health Nursing, 22(7), 510-521. https://doi.org/10.1111/jpm.12226
- Lenzenweger, M. F., Lane, M. C., Loranger, A. W. et Kessler, R. C. (2007). DSM-IV Personality Disorders in the National Comorbidity Survey Replication. Biological Psychiatry, 62(6), 553-564. https://doi.org/10.1016/j.biopsych.2006.09.019
- National Institute for Health and Care Excellence. (2009). Borderline personality disorder : recognition and management (CG78). https://www.nice.org.uk/guidance/cg78/resources/borderline-personality-disorder-recognition-and-management-pdf-975635141317
- Paillé, P. et Mucchielli, A. (2016). L’analyse thématique. Dans P. Paillé et A. Mucchielli (dir.). L’analyse qualitative en sciences humaines et sociales. (5e éd., p. 235-312). Armand Collin.
- Paris., J. (2020). Treatment of Borderline Personality Disorder (2e éd.). Guilford Press.
- Paris, J. (2017). Stepped Care for Borderline Personality Disorder : Making Treatment Brief, Effective and Accessible. Academic Press.
- Shah, R. et Zanarini, M. C. (2018). Comorbidity of borderline personality disorder : current status and future directions. Psychiatric Clinics, 41(4), 583-593. https://doi.org/10.1016/j.psc.2018.07.009
- Stake, R. E. (1995). The art of case study research. SAGE
- Sutherland, R., Baker, J. et Prince, S. (2020). Support, interventions and outcomes for families/carers of people with borderline personality disorder : A systematic review. Personality and Mental Health, 14(2), 199-214. https://doi.org/10.1002/pmh.1473
- Swales, M.A., Taylor, B. et Hibbs, R. (2012). Implementing Dialectical Behavioral Therapy : Program survival in routine healthcare settings. Journal of Mental Health, 21(6), 548-555.
- Torgersen, S., Kringlen, E. et Cramer, V. (2001). The prevalence of personality disorders in a community sample. Archives of Internal Medecine, 58(6), 590-596. https://doi.org/10.1001/archpsyc.58.6.590
List of figures
Figure 1
Utilisation des interventions fondées sur des données probantes
List of tables
Tableau 1
Organisation des soins et services selon les types de régions sociosanitaires dans la province du Québec