Abstracts
Résumé
Objectifs : Cette revue vise à résumer les recherches antérieures et en cours portant sur la thérapie cognitive basée sur la pleine conscience (TCBPC) et à illustrer en pratique comment cette forme d’intervention peut aider les personnes à éviter la spirale qui les fera retomber dans la rumination, laquelle fait partie intégrante des épisodes dépressifs majeurs. Méthodologie : Des études comprenant des périodes de suivi à court et à long terme et reposant sur une revue de la documentation sur la TCBPC pour la prévention de rechutes chez les personnes qui présentent des antécédents de dépression majeure ont été incluses. De plus, des études récentes sur des adaptations novatrices de la TCBPC chez de nouvelles populations ont aussi été passées en revue et prises en compte dans le but de dégager les orientations à donner à la recherche future et aux nouvelles applications cliniques. Résultats : Dans la dernière décennie, la TCBPC s’est appuyée sur de solides données probantes en mettant en évidence son efficacité dans la prévention des taux de rechutes dépressives et dans le prolongement des périodes de bien-être. Des études récentes ont fait ressortir plusieurs mécanismes de changement possibles comme une diminution de la réactivité cognitive et une meilleure capacité de décentration, lesquelles déterminent et contribuent à une diminution des symptômes dépressifs. Discussion : Actuellement, de nouvelles applications de la TCBPC s’étendent au-delà de son objectif initial. Des travaux de recherche seront nécessaires pour éclairer l’efficacité et les mécanismes d’action à l’oeuvre une fois la TCBPC appliquée à ces nouvelles populations.
Mots-clés :
- thérapie cognitive basée sur la pleine conscience,
- dépression,
- prévention des rechutes,
- réactivité cognitive,
- rumination,
- décentration
Abstract
Against the backdrop of dauntingly high prevalence rates of clinical depression and subsequent relapse, Segal, Teasdale and Williams (2002) sought to develop an intervention that would address the long-term sequence of depression. In the past decade, Mindfulness-Based Cognitive Therapy has been supported with a robust evidence base, highlighting its efficacy in the short, and long-term follow-up studies. Currently, novel adaptations of this intervention are being developed and piloted with a wide range of clinical issues that share amplified ruminative processes as a core feature of pathology. This review aims to summarize current and past research on MBCT, and to practically illuminate how this intervention can aid individuals in stepping out of the ruminative spirals that are part-and-parcel with major depressive episode.
Keywords:
- Mindfulness-Based Cognitive Therapy,
- Depression,
- Relapse Prevention,
- Rumination
Article body
Introduction
En termes de prévalence, le trouble dépressif majeur (MDD) se classe parmi les troubles de santé mentale les plus courants et touche jusqu’à 16 % des adultes (Kessler et al., 2003). L’un des aspects les plus difficiles dans le traitement du trouble dépressif majeur consiste à faire face aux taux élevés de récurrence et de rechute ; 50 % des patients qui se rétablissent d’un premier épisode de dépression auront au moins un épisode ultérieur et les patients qui ont déjà eu un ou deux épisodes auront un risque de rechute à vie de 70 à 80 % (Keller et al., 1983 ; Solomon et al., 2000), alors que le risque de rechute augmente avec chaque épisode additionnel de dépression (Greenberg et al., 2003 ; Rush et al., 2006).
En gardant à l’esprit ces défis cliniques, Segal, Teasdale et Williams (2002) ont cherché à mettre au point un traitement reposant sur de plus en plus de données probantes selon lesquelles les vulnérabilités cognitives constituent un important facteur de risque dans les épisodes dépressifs récurrents (Kendler, Thornton et Gardner, 2000 ; Post, 1992 ; Post et Weiss, 1998). Le cadre théorique que fournit l’« hypothèse d’activation différentielle » mise au point par Teasdale (1988) avait élucidé le processus par lequel la réactivité émotionnelle s’aggrave de façon marquée chez les individus qui ont eu plusieurs épisodes dépressifs, même pendant les périodes de bien-être ou de rémission relatives. Chez ces individus, un fléchissement léger ou passager de l’humeur peut parfois déclencher et réactiver les schémas de pensées négatives (ruminations, évaluation négative de soi) qui étaient actifs pendant la phase aiguë de la dépression (Teasdale et Cox, 2001). Ces évaluations négatives peuvent alors entraîner et prolonger les périodes de dysphorie qui augmentent alors la probabilité de rechute (Segal, Williams, Teasdale et Gemar, 1996 ; Teasdale et al., 1995).
À l’aide de ce cadre, Segal, Teasdale et Williams (2002) voulurent mettre au point une forme d’intervention qui ciblerait les cycles récurrents de rechute, mettant à la disposition des individus une solution de rechange à la rumination au lieu d’être prisonniers des schémas de pensée activés par la dysphorie. Ce type de perspective « décentrée », qui permettrait aux individus d’être témoins de pensées sans porter de jugement et sans réagir, peut être le résultat d’une thérapie cognitivo-comportementale. La capacité de décentration est aussi engendrée par le biais de pratiques contemplatives traditionnelles. Le programme de réduction du stress par la pleine conscience (RSPC), de Jon Kabat Zinn (1990), offre un bel exemple de programme rigoureux dans lequel les participants prennent du recul par rapport à leurs pensées, leurs émotions et leurs sensations physiques (dont la douleur) par la pratique de la méditation de pleine conscience. C’est en gardant à l’esprit ce modèle de programme ainsi que la théorie et la recherche actuelles sur la rechute dépressive que Segal, Teasdale et Williams (2002) mirent au point la TCBPC, un programme cohérent alliant thérapie cognitive et méditation consciente.
Recherche à l’appui de la TCBPC
Premières recherches sur les résultats
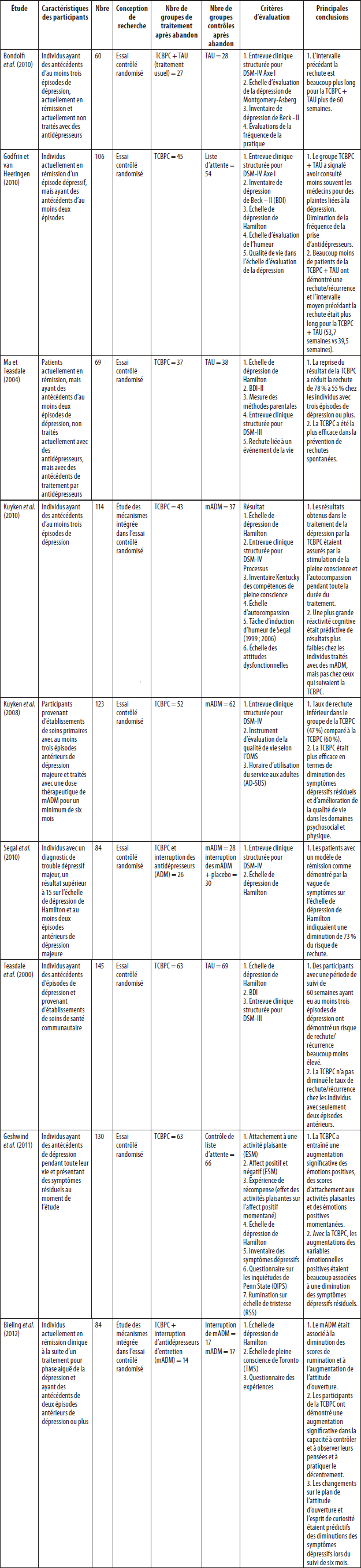
Dans la dernière décennie, l’efficacité de la TCBPC a été corroborée par de nombreux essais cliniques randomisés, dont un premier essai contrôlé randomisé et une étude de réitération (Teasdale, Segal, Williams, Ridgeway, Soulsby et Lau, 2000 ; Ma et Teasdale, 2004). Dans les deux études, les individus qui avaient connu au moins deux épisodes dépressifs ont reçu un traitement usuel (TAU) ou ont suivi la TCBPC. Les symptômes dépressifs et les rechutes furent évalués à l’aide de l’entrevue clinique structurée pour le diagnostic (SCID ; Spitzer, Williams, Gibbon et First, 1992) pendant le traitement et tout au long d’une période de suivi de 15 mois. Les résultats des deux essais révélèrent que les individus ayant connu au moins trois épisodes dépressifs (73 % et 77 % des participants respectivement de la première et de la seconde étude) et qui avaient participé à au moins quatre sessions de thérapie connurent une baisse statistiquement significative du taux de rechute. Tandis que les rechutes pour les individus ayant reçu un TAU étaient de 66 % et de 73 %, celles pour ceux ayant suivi la TCBPC n’étaient que de 37 % et 36 % (Teasdale et al., 2000 ; Ma et Teasdale, 2004). Ces différences sont demeurées importantes à la suite de l’analyse selon l’intention de traiter (ITT) ; les taux de rechute pour la TCBPC demeurant nettement inférieurs, à 40 %.
Depuis lors, d’autres études sont venues s’appuyer sur ces premiers résultats. En 2010, un essai contrôlé mené par Segal et al. a été réalisé, dans lequel la TCBPC était directement comparée aux antidépresseurs d’entretien (M-ADM) qui constituent le traitement de première intention pour la prévention de la rechute dépressive. Dans cette étude, les patients ont reçu un traitement d’une durée de huit mois avec des antidépresseurs selon un algorithme reconnu. Des 165 patients, 84 sont parvenus à une rémission et se sont vu attribuer un des trois traitements : TCBPC, M-ADM ou placebo. Les individus ont également été différenciés sur le plan clinique comme étant dans un « état de rémission stable » (49 %) ou un « état de rémission instable » (51 %) (caractérisé uniquement par une augmentation des symptômes transitoires sur l’échelle de dépression de Hamilton). Des analyses ITT ont révélé des taux de rechute comparables dans toutes les conditions de traitement pour la catégorie de rémission instable (28 % pour la TCBPC et 27 % pour le M-ADM) par rapport à un taux de rechute de 71 % pour des participants en rémission instable assignés au traitement placebo. Aucune différence significative dans les taux de rechute n’a été observée pour les patients du groupe de rémission stable. Il a été conclu que, combinée avec un traitement actif à long terme, la TCBPC offrait un avantage préventif à ceux qui avaient des antécédents de rémission instable. De plus, la TCBPC a démontré des bienfaits protecteurs analogues à ceux offerts par la pharmacothérapie d’entretien.
De nombreux essais contrôlés indépendants ont mis en évidence l’efficacité de la TCBPC dans la prévention de la rechute dépressive, à savoir une diminution des taux de récidivité (de l’ordre de 50 %), des périodes prolongées de rémission inter-épisode, de même que des diminutions des symptômes résiduels qui surviennent immédiatement après le traitement, et même plusieurs années après (Bondolfi et al., 2010 ; Kuyken et al., 2008 ; Kuyken et al., 2010). En outre, on a observé une augmentation dans les mesures liées à la santé du bien-être global et de l’affect positif temporaire (Geschwind, Peeters, Drukker, van Os, et Wichers et al., 2011 ; Godfrin et Heeringen, 2010).
Mécanismes sous-jacents du changement dans la TCBPC
Dans la dernière décennie, l’assertion théorique selon laquelle la participation à la TCBPC permet aux individus d’augmenter leur capacité de décentration des schémas de pensées négatives qui déclenchent la rechute dépressive a été corroborée par des résultats d’essais ouverts et contrôlés ainsi que par plusieurs études qualitatives rigoureuses. Le traitement par la TCBPC a été associé à une augmentation de la prise de conscience métacognitive, la capacité de prendre conscience et d’observer ses propres pensées chez les individus aux prises avec des problèmes émotionnels en laboratoire (Teasdale et al., 2002). Bieling et al. (2012) ont démontré la capacité unique de la TCBPC à faciliter la surveillance en temps réel des cognitions telles que mesurées à l’aide du questionnaire d’expériences (EQ) dans la période suivant immédiatement le traitement, ainsi que lors d’un suivi de six mois comparé au M-ADM, lequel n’a pas maintenu ces changements. Allen et ses collègues (2009) ont eu recours à une méthode d’analyse systématique dans une étude qualitative qui mettait en évidence les thèmes des participants à la TCBPC comme l’augmentation de la capacité à prendre conscience des sensations physiques et des marqueurs cognitifs de fléchissement de l’humeur. De plus, les participants de cette étude ont noté la capacité de désidentification par rapport aux symptômes dépressifs ; considérant les pensées comme des pensées plutôt que des faits, et la dépression comme un ensemble de symptômes plutôt que faisant partie de soi.
Résumé du traitement avec la TCBPC
Aperçu et structure des sessions
À l’origine, la TCBPC (Segal et al., 2002) comportait une évaluation et un entretien cliniques précédant le cours, suivis de huit sessions hebdomadaires de deux heures dirigées par un seul instructeur. Ces sessions en petits groupes (environ huit personnes) ont alors été suivies de quatre sessions de consolidation l’année suivante. Le programme de TCBPC offert actuellement à notre centre a fait l’objet d’un certain nombre de modifications. Les sessions sont maintenant animées par deux instructeurs et, en raison de la demande, elles comptent un plus grand nombre de participants (de 10 et 13). D’une durée de deux heures à deux heures et demie, les sessions répondent davantage aux besoins du contenu des sessions et des problèmes cliniques. En outre, entre la sixième et la septième semaine du programme, les participants se voient offrir une journée entière de « retraite silencieuse » de même qu’une session de suivi mensuelle disponible sur une base permanente, à laquelle ils peuvent se joindre au besoin.
Les éléments essentiels de la TCBPC comprennent l’enseignement, la supervision et le soutien au développement d’une pratique régulière de la méditation de pleine conscience, combinés avec la psychoéducation entourant la rechute dépressive ainsi que les exercices tirés de la thérapie cognitivo-comportementale. Grâce à ces trois méthodes, l’accent est mis sur les thèmes centraux comme apprendre à reconnaître son propre mode de pilote automatique, comprendre que les pensées ne sont pas équivalentes à des faits et que les pensées et les émotions négatives peuvent être tolérées et explorées avec une attitude de curiosité sans porter de jugement. La première session de la TCBPC comprend des introductions des participants et des instructeurs qui servent « à briser la glace », de même qu’une révision des règles de base pour tout le groupe. Vient ensuite « l’exercice du raisin », un exercice pratique de méditation où l’on observe et mange un raisin sec en pleine conscience. Enfin, le balayage corporel (i. e. body scan), une méditation sur les sensations physiques ainsi qu’une courte méditation centrée sur la respiration servent d’introduction aux pratiques régulières de pleine conscience. Chacun de ces exercices d’apprentissage peut donner lieu à une discussion de groupe. Les sept sessions suivantes reprennent la même formule : chaque session commence par une méditation qui sert à mettre les participants en mode « être » et à les aider à quitter le mode opérationnel du « faire » de leur quotidien. Les pratiques de méditation varient et comprennent le balayage corporel, les mouvements axés sur la pleine conscience comme le yoga en douceur et la méditation attentive en marchant, de même que les pratiques de méditation en position assise en se concentrant sur la respiration, les sons, les sensations physiques et les pensées. La psychoéducation entourant les épisodes dépressifs est offerte et les techniques de thérapie cognitivo-comportementale (TCC) illustrant la relation entre l’humeur et la cognition font aussi partie des éléments importants du cours. Une pratique condensée de méditation appelée « espace de respiration de trois minutes » est introduite dans le but d’encourager les participants à utiliser leurs habiletés à la méditation dans un contexte autre que celui de la pratique régulière afin d’affronter les situations difficiles qui se présentent dans leur quotidien. Chaque session comprend une revue de la pratique des tâches à domicile, une discussion de groupe sur les pratiques de pleine conscience qui s’effectue sur place, alors que la psychoéducation sur la dépression et les rechutes est abordée dans la seconde moitié du cours.
Exemple de cas
Beth était une mère seule de 43 ans qui occupait un poste d’administratrice à temps plein très exigeant pour un grand cabinet d’avocats de Toronto. Elle avait déjà eu plusieurs épisodes antérieurs de dépression à la fin de son adolescence, qu’elle attribuait à une combinaison d’événements marquants comme la perte de son père dès le tout jeune âge, l’échec de son mariage et aujourd’hui, le stress lié au fait qu’elle doive s’occuper de sa fille adolescente avec un soutien financier et émotif limité. Au cours des dernières années, elle a remarqué qu’elle avait l’impression de devenir « plus sensible au stress » et que les coups durs répétés au travail ou les problèmes de santé relativement mineurs suffisaient pour « qu’elle retombe sur la voie de la dépression ». Elle avait récemment repris le travail avec des horaires décalés après un congé autorisé de six mois en raison d’un épisode dépressif.
Lors de l’évaluation avant le cours, Beth avait été diagnostiquée comme souffrant d’un trouble dépressif majeur, en rémission partielle, étant donné qu’elle continuait de ressentir des symptômes dépressifs résiduels en dépit d’une amélioration dans la reprise de ses activités. Dans les toutes premières sessions, Beth n’était pas une participante très bavarde dans le groupe. Elle prenait la parole uniquement quand les instructeurs s’adressaient à elle directement et tendait à se concentrer sur des frustrations reliées aux obstacles qui l’empêchaient de pratiquer la pleine conscience régulièrement (maux et douleurs physiques, interruptions, horaire exigeant). Cependant, à la cinquième session, Beth a commencé à partager ses expériences de façon spontanée. Elle décrivait que le fait d’être plus consciente de ses pensées et de ses émotions pendant des situations interpersonnelles difficiles l’avait amenée à concevoir et à changer plusieurs de ses relations les plus proches. Elle a donné des exemples sur la façon dont elle avait utilisé l’espace de respiration de trois minutes à son lieu de travail et aussi à la maison pour marquer une « pause » au coeur d’une escalade d’arguments avec son adolescente. Elle a noté un changement alors qu’elle faisait du yoga axé sur la pleine conscience, pratique qu’elle avait trouvé difficile au début en raison des schémas cognitifs d’autocritique quant à l’image qu’elle avait d’elle-même depuis longtemps en tant que personne souffrant d’embonpoint et en mauvaise condition physique. Beth raconta que pour la première fois depuis plusieurs années, elle avait été capable de faire de l’exercice physique sans se préoccuper d’avoir à perdre du poids : « C’est la première fois que j’ai fait de l’exercice sans être prisonnière de mes pensées et sans me demander ce qui ne va pas avec mon corps. Je vis le moment présent et je suis pleinement consciente que je fais de l’exercice pour l’exercice. » Beth remarqua aussi qu’elle avait été capable de prêter attention aux « moments critiques » à son lieu de travail, pendant sa réintégration, où elle sentait qu’il était nécessaire d’établir des limites à titre préventif en ce qui a trait à sa charge de travail en se basant sur sa propre prise de conscience des tout premiers signes et symptômes de dépression.
TCBPC : nouvelles applications et innovations ultérieures
Les récentes recherches sur la TCBPC ne se limitent plus aux premières populations cibles en rémission de dépression, mais comportent également des populations cliniques pour qui la réactivité est problématique de façon plus générale. Eisendrath, Chartier et McLane (2011) ont élaboré un protocole adapté rigoureux de la TCBPC pour le traitement de la dépression résistante au traitement (DRT). Ces auteurs avancent que chez les individus souffrant de dépression réfractaire, la réactivité cognitive joue un rôle important dans l’entretien des troubles de l’humeur. Roemer et Orsillo (2002) ont également énoncé des arguments théoriques solides en faveur de l’application des habiletés de pleine conscience dans le traitement des troubles anxieux, reposant plutôt sur l’orientation vers le futur plutôt que vers le moment présent des inquiétudes. Les résultats d’études pilotes ont donné des conclusions encourageantes pour les individus aux prises avec un trouble anxieux social et un trouble anxieux généralisé, y compris une diminution des symptômes d’anxiété et de dépression autoévalués (Evans et al., 2008 ; Piet, Hougaard, Hecksher et Rosenberg, 2010). De plus, deux essais contrôlés provenant de différents centres ont mis en évidence des résultats tels que la diminution de l’anxiété et des symptômes dépressifs autodéclarés associés à la participation à la TCBPC chez les individus en phase de rémission pour un trouble bipolaire (Weber et al., 2010 ; Williams et al., 2008). Plusieurs essais contrôlés (Kingston et al., 2007) et ouverts (Finucane et Mercer, 2006 ; Kenny et Williams, 2007 ; Williams et al., 2007) ont aussi prouvé une nette diminution des symptômes de dépression et d’anxiété tels que mesurés au moyen d’entrevues cliniques et d’autoquestionnaires, chez les individus souffrant de dépression aiguë, à la suite d’un traitement par la TCBPC.
Dans les dix dernières années, la TCBPC a également fait l’objet de modifications et a été évaluée pour le traitement d’idées suicidaires récurrentes et autres problèmes caractérisés par des processus de rumination. Foley et al. (2010) ont adapté la TCBPC pour traiter l’anxiété qui se manifeste souvent lors d’un diagnostic de cancer et pendant le traitement de la maladie. Dans un essai randomisé de la TCBPC par comparaison avec des contrôles de listes d’attente, les symptômes de dépression et d’anxiété autodéclarés ainsi que la détresse ont nettement diminué alors que les indices de qualité de vie ont augmenté pour ceux qui suivaient la TCBPC. Les premiers essais ont révélé que les individus présentant des comportements suicidaires chroniques (suicidalité) étaient ceux qui avaient eu les taux d’abandon les plus élevés dans la TCBPC. (Pour une discussion plus détaillée sur les contre-indications possibles à la participation aux interventions basées sur la pleine conscience, se reporter à Dobkin, Irving et Amar, 2012). Ce constat est malheureux, car c’est en fait cette population qui pourrait bénéficier le plus de l’intervention vu la possibilité d’accroître la capacité de se décentrer de la détresse et possiblement de l’idée suicidaire envahissante fatale (Crane et Williams, 2010, p. 10). Des études pilotes ont corroboré l’utilisation de la TCBPC dans la prévention de comportements suicidaires récurrents et un essai clinique à grande échelle est en cours dans lequel la TCBPC est étudiée auprès de cette population (Crane et Williams, 2010 ; Lau, Segal et Williams, 2004 ; Williams, Duggan, Crane et Fennell, 2006). McManus et al. (2012) se sont récemment penchés sur une version adaptée de la TCBPC ainsi que sur des traitements auxiliaires standards par comparaison avec un traitement standard pour l’hypocondrie. Les participants à la TCBPC ont fait état d’une diminution significative de leur anxiété au sujet de leur santé lors d’un suivi de douze mois. De plus, des applications innovantes de la MCBT ont ciblé des populations à des âges différents de leur vie. Semple, Lee, Rosa et Miller (2010) ont créé la thérapie cognitive basée sur la pleine conscience (TCBPC-C) qui répond aux besoins des enfants de 9 à 13 ans qui souffrent d’anxiété. Les premières études de cette intervention ont démontré que selon la participation au programme, les patients faisaient preuve d’une meilleure attention et avaient moins de problèmes de comportement et aussi moins de symptômes d’anxiété (Semple et al., 2010). Enfin, Smith et al. (2007) ont examiné un programme de la TCBPC adapté aux gens âgés en se concentrant à la fois sur les symptômes anxieux et dépressifs.
Tournés vers l’avenir
Dans la décennie suivant la publication de la première édition de la thérapie cognitive basée sur la pleine conscience pour la dépression : une nouvelle approche visant à prévenir les rechutes en 2002, la recherche sur la TCBPC lui a assuré une base solide de données probantes. Actuellement, les applications de la TCBPC dépassent la prévention de la rechute dépressive et englobent des problèmes cliniques, dont les idées suicidaires chroniques, l’hypocondrie et la dépression résistante au traitement pour n’en nommer que quelques-uns, tous ayant en commun la réactivité cognitive comme moteur pathologique. Dans les années à venir, des travaux de recherche seront nécessaires pour comprendre l’efficacité et les mécanismes d’action que la TCBPC peut exercer lorsqu’elle est appliquée à ces nouvelles populations. Des préoccupations persistent concernant l’établissement de lignes directrices et de normes pour la formation des cliniciens de même que dans la continuité de la qualité supérieure offerte, laquelle nécessite un engagement unique de la part des thérapeutes. Nous espérons pouvoir en améliorer l’accès et rejoindre autant d’individus que possible par le biais de la mise sur pied de formats sur le Web. Il s’agit d’une période stimulante dans le paysage des interventions basées sur la pleine conscience en général, et particulièrement pour la TCBPC, alors que nous préparons la voie aux innovations précitées pour la décennie à venir.
Appendices
Annexe
Bibliographie
- Allen, M., Bromley, A., Kuyken, W. et Sonnenberg, S. J. (2009). Participants’ experiences of mindfulness-based cognitive therapy : « It changed me in just about every way possible », Behavioral and Cognitive Psychotherapy, 37, 413-430.
- American Psychiatric Association (1987). Diagnostic and statistical manual of mental disorders (3e éd., rev.). Washington, DC : Author.
- Barnhofer, T., Crane, C., Hargus, E., Amarasinghe, M., Winder, R. et Williams, J. M. (2009). Mindfulness-based cognitive therapy as a treatment for chronic depression : A preliminary study. Behaviour Research and Therapy, 47(5), 366-373.
- Bieling, P. J., Hawley, L. L., Bloch, R. T., Corcoran, K. M., Levitan, R. D., Young, L. T.,… et Segal, Z. V. (2012). Treatment-specific changes in decentering following mindfulness-based cognitive therapy versus antidepressant medication or placebo for prevention of depressive relapse. Journal of Consulting and Clinical Psychology. Advance online publication. doi :10.1037/a0027483
- Bondolfi, G., Jermann, F., Van der Linden, M., Gex-Fabry, M., Bizzini, L., Rouget, B. W.,… et Bertschy, G. (2010). Depression relapse prophylaxis with mindfulness-based cognitive therapy : Replication and extension in the Swiss health care system. Journal of Affective Disorders, 122, 224-231.
- Crane, C. et Williams, J. M. G. (2010). Factors associated with attrition from mindfulness based cognitive therapy for suicidal depression. Mindfulness, 1, 10-20.
- Dobkin, P. L., Irving, J. A. et Amar, S. (2012). For whom may participation in a mindfulness-based stress reduction program be contraindicated ? Mindfulness, 3(1), 44-50.
- Eisendrath, S., Chartier, M. et McLane, M. (2011). Adapting mindfulness-based cognitive therapy for treatment-resistant depression. Cognitive and Behavioural Practice, 18, 362-370.
- Eisendrath, S. J., Delucchi, K., Bitner, R., Fenimore, P., Smit, M. et McLane, M. (2008). Mindfulness-based cognitive therapy for treatment-resistant depression : A pilot study. Psychotherapy and Psychosomatics, 77(5), 319-320.
- Evans, S., Ferrando, S., Findler, M., Stowell, C., Smart, C. et Haglin, D. (2008). Mindfulness-based cognitive therapy for anxiety. Journal of Anxiety Disorders, 22, 716-721.
- Finucane, A. et Mercer, S. W. (2006). An exploratory mixed-methods study of the acceptability and effectiveness of mindfulness-based cognitive therapy for patients with active depression and anxiety in primary care. BMC Psychiatry, 6(14).
- Foley, E., Baillie, A., Huxter, M., Price, M. et Sinclair, E. (2010). Mindfulness-Based cognitive therapy for individuals whose lives have been affected by cancer : A randomized controlled trial. Journal of Consulting and Clinical Psychology, 78(1), 72-79.
- Geschwind, N., Peeters, F., Drukker, M., van Os, J. et Wichers, M. (2011). Mindfulness training increases momentary positive emotions and reward experience in adults vulnerable to depression : A randomized controlled trial. Journal of Consulting and Clinical Psychology. Advance online publication.
- Godfrin, K. A. et van Heeringen, C. (2010). The effects of mindfulness-based cognitive therapy on recurrence of depressive episodes, mental health and quality of life : A randomized controlled study. Behaviour Research and Therapy, 48, 738-746.
- Greenberg, P. E., Kessler, R. C., Birnbaum, H. G., Leong, S. A., Lowe, S. W., Berglund, P. A. et al. (2003). The economic burden of depression in the United States : how did it change between 1990 and 2000 ? J Clin Psychiatry, 64 :1465-1475.
- Kabat-Zinn, J. (1990). Full Catastrophe Living : Using the Wisdom of your Mind to Face Stress, Pain and Illness. New York : Dell Publishing.
- Kendler, K. S., Thornton, L. M. et Gardner, C. O. (2000). Stressful life events and previous episodes in the etiology of major depression in women : An evaluation of the « kindling » hypothesis. The American Journal of Psychiatry, 157(8), 1243-1251.
- Keller, M. B., Lavori, P. W., Lewis, C. E. et Klerman, G. L. (1983). Predictors of relapse in major depressive disorder. JAMA, 250 :3299-3304.
- Kenny, M. A., & Williams, J. M. G. (2007). Treatment-resistant depressed patients show a good response to mindfulness-based cognitive therapy. Behaviour Research and Therapy, 45(3), 617-625.
- Kessler, R. C., McGonagle, K. A., Zhao, S., Nelson, C. B., Hughes, M., Eshlerman, S., … et Kendler, K. S. (1994). Lifetime and twelve-month prevalence of DSM-III-R psychiatric disorders in the United States : Results from the National Comorbidity Study. Archives of General Psychiatry, 51, 8-19.
- Kingston, T., Dooley, B., Bates, A., Lawlor, E. et Malone, K. (2007). Mindfulness-based cognitive therapy for residual depressive symptoms. Psychology and Psychotherapy : Theory, Research and Practice, 80(2), 193-203.
- Kuyken, W., Byford, S., Taylor, R. S., Watkins, E., Holden, E., White, K., … et Teasdale, J. D. (2008). Mindfulness-based cognitive therapy to prevent relapse in recurrent depression. Journal of Consulting and Clinical Psychology, 76(6), 966-978.
- Kuyken, W., Watkins, E., Holden, E., White, K., Taylor, R. S., Byford, S., … et Dalgleish, T. (2010). How does mindfulness-based cognitive therapy work ? Behaviour Research and Therapy, 48, 1105-1112.
- Lau, M. A., Segal, Z. V. et Williams, J. M. G. (2004). Teasdale’s differential activation hypothesis : Implications for mechanisms of depressive relapse and suicidal behaviour. Behaviour Research and Therapy, 42, 1001-1017.
- Ma, S. H. et Teasdale, J. D. (2004). Mindfulness-based cognitive therapy for depression : Replication and exploration of differential relapse prevention effects. Journal of Consulting and Clinical Psychology, 72, 31-40.
- Mason, O. et Hargreaves, I. (2001). A qualitative study of mindfulness-based cognitive therapy for depression. British Journal of Medical Psychology, 74, 197-212.
- McManus, F., Surawy, C., Muse, K., Vazquez-Montes, M. et Williams, J. M. G. (2012). A Randomized Clinical Trial of Mindfulness-Based Cognitive Therapy Versus Unrestricted Services for Health Anxiety (Hypochondriasis). Journal of Consulting and Clinical Psychology.
- Piet, J., Hougaard, E., Hecksher, M. S. et Rosenberg, N. K. (2010). A randomized pilot study of mindfulness-based cognitive therapy and group cognitive-behavioral therapy for young adults with social phobia. Scandinavian Journal of Psychology, 51(5), 403-410.
- Post, R. M. (1992). Transduction of psychosocial stress into the neurobiology of recurrent affective disorder. American Journal of Psychiatry, 149, 999-1010.
- Post, R. M. et Weiss, S. R. B. (1998). Sensitization and kindling phenomena in mood, anxiety, and obsessive-compulsive disorders : The role of serotonergic mechanisms in illness progression. Biological Psychiatry, 44, 193-206.
- Roemer, L. et Orsillo, S. M. (2002). Expanding our conceptualization of and treatment for generalized anxiety disorder : Integrating mindfulness/acceptance-based approaches with existing cognitive-behavioral models. Clinical Psychology : Science and Practice, 9, 54-68.
- Rush, A. J., Trivedi, M. H., Wisniewski, S. R., Nierenberg, A. A., Stewart, J. W., Warden, D. et al. (2006). Acute and longer-term outcomes in depressed outpatients requiring one or several treatment steps : a STAR*D report. Am J Psychiatry, 163 :1905-1917.
- Semple, R. J., Lee, J., Rosa, D. et Miller, L. F. (2010). A randomized trial of mindfulness-based cognitive therapy for children : Promoting mindful attention to enhance social-emotional resilience in children. Journal of Child and Family Studies, 19, 218-229.
- Segal, Z. V., Bierling, P., Young, T., MacQueen, G., Cooke, R., Martin, L., … et Levitan, R. D. (2010). Antidepressant monotherapy versus sequential pharmacotherapy and mindfulness-based cognitive therapy, or placebo, for relapse prophylaxis in recurrent depression. Archives of General Psychiatry, 67(12), 1256-1264.
- Segal Z. V., Williams J. M. G. et Teasdale J. D. (2002). Mindfulness-based cognitive therapy for depression : A new approach to preventing relapse. New York : Guilford.
- Segal, Z. V., Williams, J. M. G., et Teasdale, J. D. (2012). Mindfulness-based cognitive therapy for depression : A new approach for preventing relapse. (2e éd.). New York : Guilford Press.
- Segal, Z. V., Williams, J. M., Teasdale, J. D. et Gemar, M. (1996). A cognitive science perspective on kindling and episode sensitization in recurrent affective disorder. Psychological Medicine, 26, 371-380.
- Smith, A., Graham, L. et Senthinathan, S. (2007). Mindfulness Based Cognitive Therapy for recurring depression in older people : A qualitative study. Aging and Mental Health, 11, 346-357.
- Spitzer, R. L., Williams, J. B. W., Gibbon, M. et First, M. B. (1992). The Structured Clinical Interview for DSM-III-R (SCID). I : History, rationale, and description. Archives of General Psychiatry, 49, 624-629.
- Teasdale, J. D. (1988). Cognitive vulnerability to persistent depression. Cognition and Emotion, 2, 247-274.
- Teasdale, J. D. et Cox, S. G. (2001). Dysphoria : self-devaluative and affective components in recovered depressed patients and never depressed controls. Journal of Psychological Medicine, 31, 1311-1316.
- Teasdale, J. D., Segal, Z. V. et Williams, J. M. G. (1995). How does cognitive therapy prevent relapse and why should attentional control (mindfulness) training help ? Behaviour Research and Therapy, 33, 25-39.
- Teasdale, J. D., Moore, R. G., Hayhurst, H., Pope, M., Williams, S. et Segal, Z. V. (2002). Metacognitive awareness and prevention of relapse in depression : Empirical evidence. Journal of Consulting and Clinical Psychology, 70, 275-287.
- Teasdale, J. D., Segal, Z. V., Williams, J. M. G., Ridgeway, V. A., Soulsby, J. M. et Lau, M. A. (2000). Prevention of relapse/recurrence in major depression by mindfulness-based cognitive therapy. Journal of Consulting and Clinical Psychology, 68, 615-623.
- Solomon, D. A., Keller, M. B., Leon, A. C., Mueller, T. I., … et Endicott, M. (2000). Multiple Recurrences of Major Depressive Disorder. American Journal of Psychiatry, 157, 229-233.
- Weber, B., Jermann, F., Gex-Fabry, M., Nallet, A., Bondolfi, G. et Aubry, J. M. (2010). Mindfulness-based cognitive therapy for bipolar disorder : A feasibility trial. European Psychiatry, 25(6), 334-337.
- Williams, J. M. G., Alatiq, Y., Crane, C., Barnhofer, T., Fennell, M. J. V., Duggan, D. S., … et Goodwin, G. M. (2007). Mindfulness-based cognitive therapy (TCBPC) in bipolar disorder : Preliminary evaluation of immediate effects on between-episode functioning. Journal of Affective Disorders, 107(1-3), 275-279.
- Williams, J. M. G., Duggan, D. S., Crane, C. et Fennell, M. J. V. (2006). Mindfulness-Based cognitive therapy for prevention of recurrence of suicidal behaviour. Journal of Clinical Psychology, 62, 201-210.
- Williams, J. M. G., Alatiq, Y., Crane, C., Barnhofer, T., Fennell, M. J. V., Duggan, D. S., … et Goodwin, G. M. (2008). Mindfulness-based cognitive therapy (TCBPC) in bipolar disorder : Preliminary evaluation of immediate effects on between-episode functioning. Journal of Affective Disorders, 107(1-3), 275-279.