Abstracts
Résumé
Objectifs Cet article vise à combler certaines lacunes dans la littérature concernant les conditions propices à des soins en collaboration de qualité en santé mentale jeunesse (SMJ) pour les jeunes migrants et leurs familles, dans les services de première ligne. Il examine les facteurs susceptibles de favoriser l’engagement des familles migrantes dans les services, en tenant compte des dimensions liées à la rencontre clinique, aux enjeux systémiques et aux questions institutionnelles/sociopolitiques.
Méthode Utilisant un devis multiphase en méthodes mixtes, l’article présente séquentiellement les résultats qualitatifs et quantitatifs spécifiques aux familles migrantes, d’un vaste programme de recherche sur les soins en collaboration en SMJ dans des quartiers culturellement et socioéconomiquement diversifiés. Ces résultats proviennent de données collectées à Montréal au cours de la dernière décennie par le biais de questionnaires, d’entrevues semi-structurées, de groupes de discussion, d’observation participante et de documentation. Les participants à la recherche étaient des enfants, des adolescents et des parents de familles migrantes, des cliniciens et des gestionnaires.
Résultats Les résultats suggèrent que le macrosystème sociopolitique et institutionnel structure l’espace de la clinique et influence le processus de soins. En particulier, les réformes successives du système de santé posent des défis de taille aux institutions et aux équipes en SMJ quant à leur capacité à créer un environnement favorable à la continuité des soins et au partenariat interinstitutionnel et à la collaboration interprofessionnelle, des facteurs associés à l’engagement des familles dans les soins. Cet engagement est également tributaire des représentations que les familles migrantes se font de la santé mentale et des services. Ces représentations sont façonnées par leur expérience des soins, mais aussi par ce que leur environnement socioculturel et les discours publics leur permettent d’imaginer de ces services. Cela invite à considérer une intégration de dimensions culturelles et sociopolitiques dans le concept d’engagement. Enfin, les résultats suggèrent également que les écoles jouent un rôle important pour favoriser l’engagement dans les soins de santé mentale.
Conclusion La qualité des soins de santé mentale pour les enfants et adolescents migrants dépend de l’engagement des familles dans les services, et aussi de l’engagement réciproque des cliniciens et des institutions. Les contextes politiques où des tensions entre les groupes majoritaires et minoritaires sont présentes peuvent également faire obstacle aux soins. Étant donné que les familles migrantes s’engagent moins dans les services par rapport aux familles non migrantes, ces considérations appellent à un examen important des moyens pour faciliter l’engagement des familles migrantes dans les soins en collaboration en SMJ. L’article propose certaines avenues pour favoriser cet engagement.
Mots-clés :
- santé mentale jeunesse,
- soins en collaboration,
- engagement,
- migrants,
- contexte systémique
Abstract
Objective This article aims at filling some gaps in the literature regarding conditions conducive to high-quality collaborative care in youth mental health (YMH) for migrant families. It focuses on the factors that are susceptible to foster the engagement of migrant families in the services, by examining the clinical encounter, as well as sociopolitical and institutional dimensions.
Methods Using a multiphase mixed methods design, it sequentially follows qualitative and quantitative results regarding migrant families within the different projects of a research program on collaborative care in YMH in culturally and socioeconomically diverse neighborhoods, done in Montreal during the last decade. These results come from data collected through questionnaires, semi-structured interviews, focus groups, participatory observation and documentation, with research participants being children, adolescents and parents from migrant families, clinicians and managers.
Results The results suggest that the sociopolitical and macro institutional system finds its way into the clinical space by influencing the process of care. In particular, successive reforms of the health system challenge institutions and YMH teams in their capacity to create a favourable environment for continuity of care and interinstitutional partnership and interprofessional collaboration, factors associated with families’ engagement into care. This engagement is also dependent on the representations of mental health and services that migrant families hold. These representations are shaped by their experience of the services, but also by what their sociocultural environment and the public discourses allow them to imagine of these services. This calls for the integration of cultural and sociopolitical dimensions within the concept of engagement. Finally, results also suggest that schools are playing an important role to foster engagement in mental health care.
Conclusion The quality of mental health care for migrant children and adolescent relies on the engagement of families, as well as on the mutual engagement of clinicians and of their institutions. Political contexts where tensions between majority and minority groups are present can also act as barriers to the care. Given that migrant families are engaging less in the services compared to non-migrant families, these considerations call for an important review of avenues to facilitate engagement of migrant families into collaborative care YMH services. This article suggests certain avenues to promote this engagement.
Keywords:
- collaborative care,
- migrant,
- engagement,
- youth mental health,
- systemic context
Article body
Les services de première ligne sont reconnus comme incontournables en santé mentale jeunesse (SMJ). Ils favorisent l’accès aux soins en SMJ, et ce, en temps opportun (Anderson et coll., 2017). Plusieurs initiatives de soins en collaboration ont vu le jour pour offrir le support d’une expertise en santé mentale aux services de première ligne, et pour promouvoir la concertation entre les différents intervenants impliqués auprès des jeunes, ainsi que l’engagement de ces jeunes dans les soins. La littérature tend à montrer que les soins en collaboration améliorent la satisfaction et le devenir clinique des patients (Kolko et coll., 2014 ; Lyon et coll., 2016 ; Richardson et coll., 2014). Cette collaboration ne vient toutefois pas de soi : des enjeux communicationnels sont inhérents aux contextes de soins (Routier et d’Arripe, 2010).
En contexte interculturel, une complexité s’ajoute aux facteurs influençant le dialogue autour des soins. Différentes barrières dans la relation entre migrants et médecins ont été décrites en termes de langues, de valeurs associées à la santé et à la maladie, d’attente quant au rôle du patient et du clinicien, de biais ou préjudices potentiels (Hawley et Morris, 2017 ; Suurmond et Seeleman, 2006). Lorsqu’il s’agit de penser les soins en collaboration en santé mentale pour la population des enfants et jeunes migrants, les enjeux se déclinent de façon singulière, façonnés par les expériences de la dynamique familiale, du processus migratoire, de la rencontre interculturelle, ainsi que par les rapports asymétriques entre minorités et majorités dans l’espace social. À l’instar des jeunes de la population générale, les enfants et adolescents issus de familles migrantes présentent des besoins importants en santé mentale (Stevens et Vollebergh, 2008), mais l’utilisation des services en SMJ demeure particulièrement limitée pour cette population (McCann, Mugavin et Renzaho, 2016 ; Teunissen et coll., 2014).
Si des modèles de soins en collaboration semblent participer à l’amélioration de l’accès aux services de SMJ (Nadeau, Rousseau et Measham, 2014), la littérature est encore limitée quant aux conditions propices à l’engagement des jeunes migrants et de leurs familles dans ces soins, et quant aux contextes institutionnels et sociopolitiques favorables à l’établissement de tels modèles.
Cet article explore ces conditions et contextes en se basant sur les résultats d’un programme de recherche mené à Montréal dans la dernière décennie et portant sur les soins en collaboration en SMJ en milieux culturellement et socioéconomiquement diversifiés.
Ce programme de recherche, en cours depuis 2008, s’inscrit dans des contextes institutionnel et politique particuliers. Les institutions de santé et des services sociaux du Québec ont récemment traversé plusieurs réformes quant aux services de SMJ. D’une part, une réforme en 2004-2005 créait les Centres de santé et de services sociaux (CSSS) issus de la fusion de Centres locaux de services communautaires (CLSC) et d’institutions limitrophes. La réforme standardisait les équipes dédiées des CLSC, qui devaient chacun constituer une équipe SMJ. D’autre part, le Plan de santé mentale 2005-2010 (PASM-La force des liens) prévoyait un élargissement de l’offre de services en santé mentale en première ligne et un meilleur partenariat entre les lignes de soins, considérant qu’une majorité de la population se tourne vers la première ligne lorsqu’aux prises avec un problème touchant la santé mentale, et que les experts de la santé mentale, par leur nombre restreint, ne peuvent garantir des soins à l’ensemble de la population. Le PASM instaurait le nouveau rôle de psychiatre-répondant en soutien aux équipes de santé mentale des CLSC. Il prévoyait aussi un transfert de ressources (humaines ou financières) des milieux hospitaliers vers les CLSC. Les équipes SMJ se sont construites dans cette dynamique de transferts, vécue avec une certaine tension.
Enfin, la réforme de 2015, qui a créé les Centres intégrés universitaires de santé et services sociaux (CIUSSS) et Centres intégrés de santé et services sociaux (CISSS), est venue à nouveau transformer les institutions par des regroupements plus larges mandatés d’une responsabilité populationnelle régionale de soins. Cette réforme a impliqué plusieurs mouvements au niveau des gestionnaires et de l’organisation des équipes.
Le programme de recherche a été mené en partenariat avec des CSSS montréalais (intégrés éventuellement dans des CIUSSS) où des pédopsychiatres-répondants supportaient les équipes de SMJ par des visites hebdomadaires ou par une présence sur place plus soutenue.
Par ailleurs, le programme de recherche s’est aussi déroulé dans le contexte du projet de loi déposé en novembre 2013 à l’Assemblée nationale portant sur une Charte des valeurs québécoises qui visait la laïcité de l’État et qui a entraîné un vif débat de société et fragilisé les relations entre majorité et minorités (Johnson-Lafleur et coll., 2016). Cet épisode avait été précédé entre 2002 et 2007 par la crise des accommodements raisonnables suivie par la mise en place de la Commission Bouchard-Taylor qui devait éclairer les politiques quant à ces accommodements. Enfin, entre 2014 et 2018, le gouvernement a procédé à des compressions budgétaires importantes en santé et en éducation.
Le programme de recherche a permis par divers projets de documenter les contextes institutionnels où ces soins sont mis en place, et d’interroger les processus et conditions par lesquels les services peuvent favoriser l’engagement thérapeutique des enfants et adolescents, notamment celui des jeunes issus de l’immigration. Le programme a exploré en cela les représentations et attitudes des jeunes et des familles face aux services de SMJ en première ligne et les façons dont celles-ci affectent l’engagement dans le processus thérapeutique, défini comme la mesure dans laquelle l’usager participe au traitement offert (Tetley, Jinks, Huband et Howells, 2011). En effet, le positionnement des personnes face aux services et aux milieux de soins détermine leur engagement dans le suivi et par conséquent la capacité des équipes traitantes d’influencer leur devenir clinique (DiCroce et coll., 2016). On peut penser aussi que cet engagement est tributaire de la capacité des milieux de soins à accueillir cette population. Cet article examine, à partir des données issues de divers projets, les façons dont les attitudes des jeunes et parents issus de l’immigration sont influencées à la fois par ce qu’ils imaginent des soins et par leurs expériences de ces derniers. Il considère aussi, dans une perspective plus systémique, comment ces attitudes s’inscrivent dans un contexte institutionnel et sociopolitique particulier. En explorant l’interrelation entre le microsystème des soins cliniques et le macrosystème institutionnel et sociopolitique, l’article interroge les potentiels leviers pour améliorer l’adéquation entre les soins en SMJ et les besoins des jeunes migrants et de leurs familles.
MÉTHODE
L’article repose sur un devis multiphase en méthodes mixtes (Creswell et Plano, 2017 ; Pluye, Bengoechea, Granikov et Tang, 2018) des données obtenues au cours des différents projets et portant sur les populations issues de l’immigration. L’examen séquentiel de plusieurs phases qualitatives et quantitatives permet de mieux comprendre, dans le microsystème de la clinique, comment les attitudes et représentations liées aux soins en collaboration de SMJ peuvent influencer l’engagement dans les soins et le devenir clinique des jeunes issus de l’immigration, et comment cela s’articule dans le contexte plus systémique.
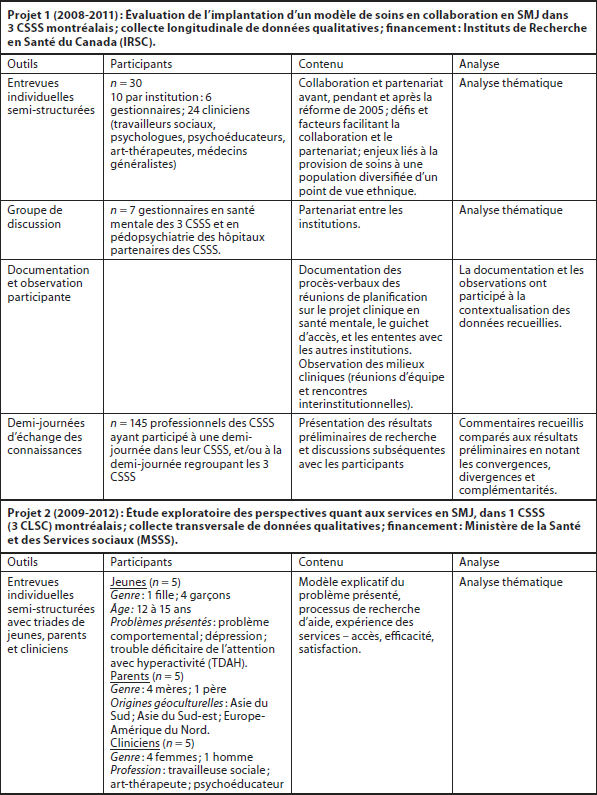
Projets ayant fait partie du programme de recherche[1]
Projets exploratoires (2008-2012) :
1. 2008-2011 Évaluation de l’implantation d’un modèle de soins en collaboration pour comprendre les dynamiques partenariales qui guident les collaborations dans le champ de la SMJ et dégager des modèles de soins prometteurs ;
2. 2009-2012 Étude portant sur les perspectives de jeunes migrants, de leurs parents et de leur clinicien principal quant aux services de SMJ qui leur étaient offerts dans un contexte de soins en collaboration.
Tableau 1
Description méthodologique des projets exploratoires, ciblant les éléments pertinents au présent article
Projets en méthodes mixtes longitudinales (2012-2020) :
Études portant sur les associations entre les facteurs individuels, familiaux, sociaux et institutionnels, le type de thérapie, le devenir clinique des jeunes ainsi que l’engagement dans les soins et la satisfaction des familles quant à ceux-ci.
Tableau 2
Description méthodologique des projets en méthodes mixtes, ciblant les éléments pertinents au présent article
RÉSULTATS
Études exploratoires
Des réformes du système de soins qui transforment les collaborations
La première étude (2008-2011) met en évidence que l’implantation des soins en collaboration en SMJ s’inscrit non seulement dans les réformes de 2004-2005 et du PASM, mais aussi dans un historique complexe des réseaux de services de proximité (CLSC, organismes communautaires, écoles), et des cultures organisationnelles (Nadeau, Jaimes et coll., 2012 ; Nadeau, Rousseau et coll., 2012). Des partenariats préexistants n’ont qu’en partie survécu et certaines tensions dans les réseaux ont nui à l’établissement des collaborations. Ces collaborations évoluent néanmoins positivement au long de l’étude, notamment lorsque portées par la communication, les espaces de discussions cliniques, l’harmonisation des priorités administratives et cliniques et la présence de « champions ». Des acteurs-clés interrogés jugent essentielle la qualité du partenariat interinstitutionnel et de la collaboration interprofessionnelle pour fournir des soins aux familles vulnérabilisées, notamment par leur parcours migratoire.
Des facteurs contribuant à engager les jeunes migrants dans les soins de SMJ
La seconde étude (2009-2012), explorant le processus de soins, met en évidence l’importance de la qualité de l’accueil et d’une continuité des soins au CLSC pour qu’une relation de confiance se développe avec les familles migrantes. À nouveau, les participants évoquent que la qualité des soins pour cette population est tributaire de la capacité de collaboration entre professionnels et institutions impliqués. Ils lient aussi cette qualité à la reconnaissance des différences culturelles entre les familles et les intervenants quant aux modèles explicatifs des problèmes présentés et quant aux valeurs à mettre de l’avant par rapport aux soins (Nadeau, Jaimes, Johnson-Lafleur et Rousseau, 2017).
Études utilisant les méthodes mixtes
Les études subséquentes ont raffiné, précisé et quantifié lorsque possible ces résultats exploratoires.
L’influence du système de soins sur la clinique individuelle
L’analyse des données quantitatives montre une association entre un meilleur sentiment de collaboration interprofessionnelle chez les intervenants et un devenir clinique positif des jeunes (Nadeau, Johnson-Lafleur et Rousseau, 2017), appuyant les résultats de l’étude 1. Elle indique aussi que l’engagement des jeunes est associé positivement à la présence de collaboration et de concertation entre intervenants (Bolduc, 2017). Par ailleurs, les intervenants nomment le stress vécu par la réforme de 2015, qui survient lors de cette portion du programme de recherche (2012-2018). Ils décrivent la fragilisation des équipes due à la transformation du système, à une atmosphère tendue, à une fatigue dans le réseau (Jaimes et Nadeau, en préparation). L’observation participante a d’ailleurs permis à plusieurs reprises de documenter des tensions face aux changements et à l’incertitude engendrés par la réforme et à l’optimisation survenue au même moment.
L’engagement des familles dans les soins
L’analyse des données quantitatives permet aussi de montrer une association entre la qualité de l’engagement dans les soins de SMJ et le fait d’être migrant ou non : les non-migrants étaient plus nombreux que les migrants à bien s’engager (Bolduc, 2017). Les données qualitatives permettent de mieux saisir les représentations des soins des jeunes, des parents et des intervenants et les attitudes qu’ils adoptent dans le parcours de soins. Pour comprendre les attitudes des familles migrantes, il est apparu particulièrement pertinent d’examiner à la fois comment elles imaginent les services et comment elles les expérimentent. Ces représentations sont ici explorées en s’intéressant 1) à la représentation du CLSC (lieu des services) ; 2) à la représentation de la santé mentale (objet des soins) et 3) à la représentation des services comme tels.
Les services imaginés par les familles migrantes
Représentation des CLSC
Le CLSC est parfois évoqué comme un lieu méconnu, et à d’autres moments comme un lieu déjà investi d’une confiance. Un parent n’ayant jamais utilisé ces services avant le premier contact en SMJ indique avoir cru ne pas pouvoir y recevoir de service ; un autre explique ne pas avoir eu d’idée de ce qui pouvait y être offert ; un troisième évoque que le CLSC, c’est « en attendant l’hôpital ». Par ailleurs, quelques familles n’étant jamais venues au CLSC auparavant indiquent qu’elles entrevoyaient ces services avec confiance. Quelques autres familles ayant déjà bénéficié de services offerts par le CLSC (p. ex. périnatalité, vaccination), décrivent le CLSC comme un lieu bienveillant, où elles s’étaient déjà senties bien accueillies. Elles envisageaient alors de façon positive les services à recevoir en SMJ.
Les écoles jouent un rôle dans cette représentation : pour plus d’un tiers des familles migrantes ayant participé aux entrevues semi-structurées, l’école a été le point de départ d’une référence vers le CLSC. Elle véhiculait l’image d’un lieu offrant de potentielles solutions aux difficultés. L’analyse quantitative des facteurs favorisant l’engagement dans les soins de SMJ montre d’ailleurs une association entre l’implication de l’école et un meilleur engagement (Bolduc, 2017). Pour quelques familles, les données qualitatives montrent également l’influence positive de la famille étendue ou d’amis, lorsque ceux-ci suggèrent la venue au CLSC. Elles indiquent aussi qu’une représentation issue du pays d’origine peut influencer l’imaginaire quant à la trajectoire de soins. Ainsi, un jeune explique que sa famille était habituée au pays d’origine à se diriger vers la pharmacie pour recevoir des soins, et par conséquent qu’il ne leur est pas naturel de s’adresser au CLSC.
Représentation de la santé mentale
De jeunes migrants indiquent, lors d’un groupe de discussion, que des parents issus de l’immigration sont peu ouverts aux services de santé mentale, suggérant que ce type d’aide évoque des tabous. De plus, un jeune mentionne que les problèmes de santé mentale sont moins graves que le vécu de souffrance de ses parents liée à la survie dans un contexte migratoire.
La représentation de la santé mentale chez quelques parents, de fait, évoque un stigmate qui peut constituer une entrave à la demande d’aide. Mais cela varie selon les familles : une minorité des parents témoignent nettement d’une appréhension de la santé mentale, assimilée à la folie, tandis que plusieurs utilisent des termes qui évoquent des problèmes plus modérés ou liés au vocabulaire médical de la santé mentale (p. ex. phobie, peur, anxiété, difficultés d’attention, hyperactivité, opposition, problème familial ou avec les pairs, dépression).
Représentation des services en SMJ
Les discours véhiculés dans l’espace public, notamment les discours politiques ambiants, influencent les représentations des soins reçus en CLSC. Cela s’est illustré dans un commentaire d’un parent récemment immigré, émis alors que le Québec est en plein débat sur la charte des valeurs où les représentations des migrants dans l’espace social ont souvent des connotations négatives. Ce parent a imaginé que pour avoir des services à son CLSC, il lui fallait parler le français, alors que ce CLSC est situé dans un quartier des plus multiethniques de Montréal et que les services y sont régulièrement donnés non pas seulement en français, mais aussi en anglais, et où il est possible d’obtenir les services d’un interprète professionnel. Un jeune rapporte aussi son sentiment que les gens à l’accueil au CLSC sont « patriotiques » et n’aiment pas ceux qui ne sont pas « québécois ». De façon contrastée, un jeune dit du CLSC qu’il « n’a pas de religion », évoquant un espace accueillant la diversité.
Un jeune évoque aussi, en lien avec l’intervention thérapeutique comme telle, que ses parents ne viendront pas, car ils vont imaginer que le clinicien ne pourra pas les comprendre à moins d’être de leur pays d’origine. Et c’est de fait à travers l’intervention d’une travailleuse sociale originaire de leur pays qu’ils commenceront à former une alliance.
La représentation du système de soins du pays d’origine peut s’immiscer dans cette représentation et se refléter dans l’attitude que les familles s’imaginent devoir prendre. Ainsi, une mère habituée dans son pays à une attitude paternaliste note que pour la motiver à s’engager dans le suivi l’intervenante aurait dû « imposer » les soins. Elle attribue d’ailleurs son attitude à son expérience des soins dans son pays d’origine.
Les services expérimentés
L’expérience des CLSC
Les migrants décrivent des expériences variables liées à l’accessibilité et à l’organisation des soins en SMJ au CLSC. La proximité du CLSC est prisée : un jeune nomme combien il est facile de s’y rendre puisque « c’est à quatre coins de rue ». Quelques parents nomment la rapidité pour obtenir des soins, qui les aurait surpris, alors que quelques autres évoquent de longs délais. Une mère indique d’ailleurs avoir dû se rendre à l’hôpital, car les soins en première ligne n’étaient pas offerts assez rapidement. Les heures de services, lorsque considérées trop restrictives, sont à l’occasion un obstacle à l’engagement. Dans l’organisation des soins, l’accueil prend une grande importance, réitérant les résultats obtenus dans l’étude 2 : sa qualité est plusieurs fois mentionnée comme une condition à un bon engagement, ce qu’évoque un jeune : « Pour les réceptionnistes, ils devraient engager des personnes… Quelqu’un de vraiment patient […] de compréhensif. […] Une face positive. […] La réception, c’est important. C’est ça la première impression. »
La transformation de la représentation de la santé mentale par l’expérience des soins
Les résultats soutiennent aussi ceux de l’étude 2 quant à l’importance de reconnaître les différences entre les modèles explicatifs de la maladie entre intervenants et familles, tout en suggérant que la diversité n’implique pas nécessairement d’incompatibilité. Souvent, une situation clinique est expliquée par l’intervenant en utilisant plusieurs éléments contributifs et la famille a tendance à adhérer au moins à certains de ces éléments (Nadeau, Lecompte, Johnson-Lafleur, Koukoui et Rousseau, 2017). De plus, à quelques reprises une transformation des modèles explicatifs s’effectue entre le T1 et le T2 augmentant la convergence autour d’éléments-clés, en particulier autour d’une contribution de la dynamique familiale au problème.
L’expérience des services
Les expériences de services sont contrastées. Plusieurs parents et jeunes nomment que le CLSC a fait de bons choix quant aux intervenants en SMJ et soulignent l’expertise de ceux-ci : « Là-bas, ils sont des experts. […] Les enfants, ils sont entre bonnes mains. La confiance que j’avais, c’était vraiment comme wow ! ». Ce confort est associé maintes fois aux attitudes bienveillantes des intervenants, que quelques parents assimilent à des guides. Pour quelques familles, il y a un passage de la méfiance à la confiance entre le T1 et le T2. Par ailleurs, des éléments du cadre thérapeutique sont soulignés comme contribuant à l’expérience positive, tels la possibilité de parler sa langue d’origine et l’utilisation de jouets. « C’était plus amusant que je l’avais pensé [d’aller au CLSC]. Je ne croyais pas qu’on allait faire un jeu. »
Les résultats montrent aussi que certaines familles ont eu des expériences négatives, marquées par un sentiment de ne pas être entendues ou par une discontinuité des services. Une mère lie d’ailleurs son manque d’engagement dans les soins à sa perception d’un manque d’investissement de l’intervenante quant à la famille. Ailleurs, un changement de thérapeute en cours de suivi a entraîné une perte de confiance et la famille évoque un manque de progrès au T2.
Les intervenants expérimentent aussi le lien aux familles migrantes. Ils nomment les attitudes des familles, tant dans leur valence positive que négative. Une intervenante par exemple attribue la réticence d’un père à s’engager dans la thérapie au fait qu’il n’adhérerait pas aux valeurs des institutions d’ici.
DISCUSSION
Le va-et-vient entre des résultats qui traitent, d’un point de vue macro, du niveau institutionnel et systémique, et d’autres situés dans le microsystème des rencontres cliniques, permet d’entrevoir comment des éléments au sein du macrosystème s’insinuent dans l’espace de la clinique et viennent influencer le processus de soins. Nos résultats suggèrent qu’une culture organisationnelle soutenant un accueil bienveillant, une continuité de soins de proximité et des partenariats interinstitutionnels et collaborations interprofessionnelles favorise des soins de qualité et un engagement des familles migrantes dans ces soins. Notre analyse fait écho à celles d’autres chercheurs. Hudson et coll. (2019), dans leur ethnographie institutionnelle d’une clinique médicale communautaire à Halifax desservant une population racialisée et marginalisée, témoignent de façon similaire de l’importance d’une culture organisationnelle mettant l’accent sur la relation, la sécurisation culturelle, la continuité des soins et les pratiques collaboratives. Dans une étude de Ijadi-Maghsoodi et coll. (2018) sur l’accès aux soins de santé mentale en milieu scolaire menée auprès de jeunes de minorités ethniques, ces derniers évoquaient que la confiance et le sentiment de connexion étaient primordiaux dans la recherche de soins. Babbar et coll. (2018), de leur côté, ont montré une association négative entre l’engagement de jeunes en SMJ et les changements de thérapeutes. Nos résultats suggèrent d’ailleurs que l’engagement en SMJ pour les familles migrantes demeure un enjeu important, tout comme McCann et coll. (2016) et Teunissen et coll. (2014) l’ont souligné.
Nos résultats évoquent aussi combien des réformes successives peuvent mettre une pression sur cette continuité et sur les pratiques collaboratives, entraînant un défi accru pour des soins de SMJ de qualité, notamment pour les familles plus vulnérables comme les familles migrantes. Les résultats suggèrent également que ce défi a été particulièrement soutenu lors de la mise en oeuvre de la réforme de 2015, qui conjuguée à d’importantes coupures budgétaires en santé et en éducation a eu comme résultante que le système autour des enfants et des jeunes en difficultés a été particulièrement fragilisé, notamment lorsqu’on considère que les écoles sont des acteurs de premier plan dans la trajectoire de soins en SMJ. Une analyse similaire a été réalisée en contexte néozélandais par Currey (2017), qui a documenté comment le financement des services, le contexte politique et les réformes peuvent influencer la pérennisation des soins de santé mentale.
Nos résultats contribuent également à complexifier la notion d’engagement dans les soins en SMJ. La littérature sur ce concept a évolué d’une perspective davantage individuelle vers un modèle multidimensionnel prenant en compte des facteurs individuels, familiaux, professionnels, organisationnels et écologiques, et appréhendant l’engagement sous différents angles (cognitif, comportemental et social), et comme étant dynamique et transactionnel (Becker, Boustani, Gellatly et Chorpita, 2018). Nos résultats supportent cette conception intégrant le niveau de la rencontre clinique (p. ex. attitudes des familles et des intervenants) comme celui de l’organisation (p. ex. accueil, cadre). Ils ouvrent aussi sur des aspects plus négligés dans la littérature, notamment sur la dimension culturelle (Yasui, Pottick et Chen, 2017) qui se décline en termes de modèles explicatifs des difficultés et en termes de représentations de la santé mentale et des services, et sur une dimension sociopolitique influençant familles et cliniciens quant à leur investissement dans les soins. Dans leur revue de la littérature sur l’engagement dans les soins de santé mentale des jeunes latinos aux États-Unis, Kapke et coll, (2016) proposent un modèle où est reconnue l’influence des facteurs culturels et communautaires, sans intégrer toutefois la dimension politique.
Par ailleurs, l’influence des représentations imaginées sur l’attitude face aux soins témoigne d’un travail potentiel en amont des services en SMJ pour préparer l’engagement dans les soins. Ainsi, les cultures organisationnelles des institutions locales et les représentations publiques de ces institutions peuvent être des moteurs ou des entraves à cet engagement. Si les lieux de soins sont déjà perçus de façon positive, il y a un pas de gagné pour engager le dialogue alors qu’une impression négative sera au contraire un frein à cet engagement. De telles considérations demeurent souvent implicites. Il peut s’avérer utile de les mettre en lumière si le clinicien a l’impression que le dialogue s’engage mal. Ce travail en amont dès lors engage l’institution entière dans ce qu’elle peut offrir d’accueil bienveillant. Le fait que les cliniciens et les familles ne partagent pas nécessairement la même langue ni les mêmes référents culturels invite à redoubler d’efforts pour dénouer les sources d’incompréhension, notamment celles qui proviennent de la différence d’appartenance entre groupe majoritaire et groupes minoritaires.
La trajectoire vers les soins de SMJ est aussi à envisager avec ses multiples facteurs facilitants ou ses barrières, tant imaginés que réels. Les familles immigrantes sont plus susceptibles de se buter à des obstacles dans l’accès aux soins. Or, nos résultats éclairent la possible transformation des représentations à travers l’expérience des services, suggérant des pistes pour offrir des conditions plus favorables à l’engagement. Notre analyse permet ainsi d’envisager le processus de soin comme un vecteur d’engagement, influencé par diverses caractéristiques du cadre thérapeutique (langue, ressources disponibles, jouets) et de l’institution (accueil, culture organisationnelle, formation des intervenants au travail interculturel).
Enfin, nos résultats invitent à ne pas négliger le contexte sociopolitique dans lequel s’inscrivent les soins, considérant que la culture institutionnelle et les enjeux sociaux, y compris des tensions entre minorités et majorités, peuvent entraver l’accès aux soins et la construction de la relation thérapeutique. Ils soutiennent également l’idée que les pressions dans les milieux de travail et le stress venant des réformes affectent l’engagement des intervenants dans la relation thérapeutique, et par ricochet, l’engagement des familles.
LIMITES
Les résultats de notre programme de recherche doivent être situés dans le contexte spécifique du Québec et de la région métropolitaine de Montréal, ainsi que des multiples réformes et transformations du réseau de la santé québécois. Une généralisation de nos résultats serait donc hasardeuse. Toutefois, les travaux que nous avons menés font écho à d’autres études et s’avèrent pertinents pour penser l’engagement des jeunes migrants en SMJ et les multiples dimensions en jeu. Nos recherches illustrent également la pertinence de devis multiphase en méthodes mixtes pour étudier ces phénomènes, en tenant compte de leur complexité.
CONCLUSION
Notre programme de recherche suggère que la qualité des soins en SMJ en contexte de diversité culturelle se conjugue à la faveur de l’engagement dans les soins des familles migrantes, mais aussi de l’engagement des cliniciens et des institutions dans lesquelles s’inscrivent les soins. Les barrières à ces différentes formes d’engagement peuvent être exacerbées dans un contexte politique où les tensions identitaires sont ravivées. Être attentif à ces questions ainsi qu’à l’intrication des processus cliniques, institutionnels et sociopolitiques qui les affectent permet de penser les soins en collaboration dans toute leur complexité.
Appendices
Remerciements
Les auteurs tiennent à remercier chaleureusement les jeunes, parents, cliniciens et administrateurs ayant participé aux différents volets du programme de recherche. Ils sont redevables aussi à l’ensemble de l’équipe de recherche (chercheurs, collaborateurs, assistants de recherche, étudiants) ayant contribué à ce programme. Ce programme de recherche a pu être possible grâce au soutien financier du FRQS, des IRSC et du MSSS du Québec.
Note
-
[1]
Tous les projets ont reçu une approbation éthique.
Bibliographie
- Anderson, J. K., Howarth, E., Vainre, M., Jones, P. et Humphrey, A. (2017). A scoping literature review of service-level barriers for access and engagement with mental health services for children and young people. Children and Youth Services Review, 77, 164-176.
- Babbar, S., Adams, D. R., Becker-Haimes, E. M., Skriner, L. C., Kratz, H. E., Cliggitt, L., … Beidas, R. S. (2018). Therapist turnover and client non-attendance. Children and Youth Services Review, 93, 12-16.
- Becker, K. D., Boustani, M., Gellatly, R. et Chorpita, B. F. (2018). Forty years of engagement research in children’s mental health services : Multidimensional measurement and practice elements. Journal of Clinical Child & Adolescent Psychology, 47(1), 1-23.
- Bolduc, E. (2017). Engagement into treatment : comparing immigrants and non-immigrants in youth mental health services in Montreal (thèse de maîtrise non publiée). Université McGill, Montréal, Canada.
- Creswell, J. W. et Plano Clark, V. L. (2018). Designing and conducting mixed methods research. Third edition. Sage Publication.
- Currey, N. (2017). The Organizational Sustainability of Pacific Mental Health Services in New Zealand : What Influences Success ? (Doctoral dissertation, University of Otago, New Zealand).
- DiCroce, M., Preyde, M., Flaherty, S., Waverly, K., Karki-Niejadlik, N. et Kuczynski, L. (2016). Therapeutic engagement of adolescents with emotional and behavioral disorders. Child and Adolescent Social Work Journal, 33(3), 259-271.
- Goodman, R. (2001). Psychometric properties of the strengths and difficulties questionnaire. Journal of the American Academy of Child & Adolescent Psychiatry, 40(11), 1337-1345.
- Hawley, Sarah T. et Morris, Arden M. (2017). Cultural challenges to engaging patients in shared decision-making. Patient Education and Counseling, 100(1), 18-24.
- Hudson, A., Boudreau, A. D. et Graham, J. (2019). North End Community Health Centre in Halifax, NS : Relationship-based care goes beyond collaborative care to address patient needs. Canadian Family Physician, 65(8), e344-e355.
- Ijadi-Maghsoodi, R., Bonnet, K., Feller, S., Nagaran, K., Puffer, M. et Kataoka, S. (2018). Voices from minority youth on help-seeking and barriers to mental health services : partnering with school-based health centers. Ethnicity & disease, 28(Suppl 2), 437.
- Jaimes, A. et Nadeau, L. (manuscrit en préparation) Les pratiques collaboratives en santé mentale jeunesse, des orientations ministérielles à la pratique – Perspectives de professionnels, parents et jeunes issus de l’immigration.
- Johnson-Lafleur, J., Rousseau, C., Papazian-Zohrabian, G., Boulanger, C., Boubnan, H., Lynch, A. et Richard, A. M. (2016). L’espace québécois du vivre-ensemble mis à l’épreuve par le débat sur la Charte des valeurs : Expériences et perceptions d’intervenants du domaine de la santé et des services sociaux oeuvrant en contexte de pluriethnicité. Nouvelles pratiques sociales, 28(1), 175-194.
- Kapke, T. L. et Gerdes, A. C. (2016). Latino family participation in youth mental health services : Treatment retention, engagement, and response. Clinical Child and Family Psychology Review, 19(4), 329-351.
- Kolko, D. J., Campo, J., Kilbourne, A. M., Hart, J., Sakolsky, D. et Wisniewski, S. (2014). Collaborative care outcomes for pediatric behavioral health problems : a cluster randomized trial. Pediatrics, 133(4) : e981–e992. https://doi.org/10.1542/peds.2013-2516
- Lindert J, Schouler-Ocak M, Heinz A, Priebe S. Mental health, health care utilisation of migrants in Europe. Eur Psychiatry, 23(Sup1) : 14-20.
- Lyon, A. R., Whitaker, K., French, W. P., Richardson, L. P., Wasse, J. K. et McCauley, E. (2016). Collaborative Care in Schools : Enhancing Integration and Impact in Youth Mental Health. Advances in School Mental Health Promotion, 9(3-4), 148-168. https://doi.org/10.1080/1754730X.2016.1215928
- McCann, T.V., Mugavin, J., Renzaho, A. et coll. (2016). Sub-Saharan African migrant youths’ help-seeking barriers and facilitators for mental health and substance use problems : a qualitative study. BMC Psychiatry 16, 275. https://doi.org/10.1186/s12888-016-0984-5
- Nadeau, L., Jaimes, A., Rousseau, C., Papazian-Zohrabian, G., Germain, K., Broadhurst, J., … Measham, T. (2012). Partnership at the forefront of change : Documenting the transformation of child and youth mental health services in Quebec. Journal of the Canadian Academy of Child and Adolescent Psychiatry, 21(2), 91.
- Nadeau, L. Rousseau , C, Jaimes, A, Laurendeau, M-C., Battaglini, A., Broadhurst, J., Gagné, A.-M., Germain, K., et coll. (June 2012). The transformation of child and youth mental health services in Quebec and the building of Partnership. 13th Canadian Collaborative Mental Health Conference, Vancouver, BC.
- Nadeau, L., Rousseau, C. et Measham, T. (2014). Addressing Cultural Diversity Through Collaborative Care. In L. Kirmayer, C. Rousseau, J. Guzder (Ed.), Cultural Consultation (p. 203-221). Springer.
- Nadeau L., Jaimes A., Johnson-Lafleur J. et Rousseau C. (2017). Perspectives of migrant youth, parents and clinicians on community-based mental health services : negotiating safe pathways. Journal of Child and Family Studies. doi :10.1007/s10826-017-0700-1
- Nadeau, L., Johnson-Lafleur, J. et Rousseau, C. (June 2, 2017). Ten years of research in collaborative youth mental health (YMH) care in multiethnic and socioeconomically diverse neighbourhoods : lessons learned. 18th Canadian Collaborative Mental Health Care Conference, Ottawa, Ontario.
- Nadeau, L., Lecompte, V., Johnson-Lafleur, J., Koukoui, S., Rousseau, C. (April 27, 2017). Family Dynamics’ role into explanatory models shared decision-making and outcomes in youth mental health in a culturally diverse population. Symposium, SSPC annual meeting, Princeton, New Jersey.
- Ødegård, A. (2006). Exploring perceptions of interprofessional collaboration in child mental health care. International Journal of Integrated Care, 6(4), doi : 10.5334/ijic.165
- Pluye, P., Bengoechea, E. G., Granikov, V., Kaur, N. et Tang, D. L. (2018). Tout un monde de possibilités en méthodes mixtes : revue des combinaisons des stratégies utilisées pour intégrer les phases, résultats et données qualitatifs et quantitatifs en méthodes mixtes., in Bujold, M., Hong, Q. N., Ridde, V., Bourque, C. J., Dogba, M. J., Vedel, I. et Pluye, P. (Eds). Oser les défis des méthodes mixtes en sciences sociales et sciences de la santé. Association francophone pour le savoir.
- Richardson, L. P., Ludman, E., McCauley, E., Lindenbaum, J., Larison, C., Zhou, C., … Katon, W. (2014). Collaborative care for adolescents with depression in primary care : a randomized clinical trial. Jama, 312(8), 809-816.
- Routier, C. et d’Arripe, A. (2010). Communication et santé : enjeux contemporains. Presses Univ. Septentrion.
- Stevens, G. W. et Vollebergh, W. A. (2008). Mental health in migrant children. Journal of Child Psychology and Psychiatry, 49(3), 276-294.17.
- Suurmond, J. et Seeleman, C. (2006). Shared decision-making in an intercultural context : Barriers in the interaction between physicians and immigrant patients. Patient Education and Counseling, 60(2), 253-259.
- Tetley, A., Jinks, M., Huband, N. et Howells, K. (2011). Asystematic review of measures of therapeutic engagement inpsychosocial and psychological treatment. Journal of Clinical Psychology, 67(9), 927-941.
- Teunissen E, Sherally J, van den Muijsenbergh M, Dowrick C, van WeelBaumgarten E, van Weel C. (2014). Mental health problems of undocumented migrants (UMs) in The Netherlands : a qualitative exploration of help-seeking behaviour and experiences with primary care. BMJ Open, 4(11) : e005738.
- Yasui, M., Pottick, K. J. et Chen, Y. (2017). Conceptualizing culturally infused engagement and its measurement for ethnic minority and immigrant children and families. Clinical Child and Family Psychology Review, 20(3), 250-332.
List of tables
Tableau 1
Description méthodologique des projets exploratoires, ciblant les éléments pertinents au présent article
Tableau 2
Description méthodologique des projets en méthodes mixtes, ciblant les éléments pertinents au présent article




 10.7202/1039180ar
10.7202/1039180ar