Abstracts
Résumé
L’intégration des soins de santé mentale dans les soins primaires est une stratégie importante pour améliorer la santé mentale et le bien-être des populations. Dans la dernière décennie, le Québec a adopté plusieurs mesures pour renforcer les soins de santé mentale primaires, mais certains problèmes d’intégration persistent. Cette synthèse a été réalisée afin d’identifier et comparer les grandes initiatives internationales liées à l’intégration des soins de santé mentale aux soins primaires et de résumer les leçons tirées de ces initiatives qui sont pertinentes pour le Québec. Vingt initiatives ont été sélectionnées, décrites dans 153 articles et rapports. Trois initiatives portaient sur la santé mentale des jeunes, quatorze portaient principalement sur les adultes et trois autres initiatives portaient sur la santé mentale des aînés. La majorité des initiatives ont visé à implanter des modèles de soins de collaboration pour améliorer la gestion des troubles mentaux courants par les intervenants en soins primaires. Les initiatives ont été comparées sur les stratégies d’intégration adoptées, leurs effets, et les enjeux d’implantation rencontrés. Les leçons pour le Québec incluent le besoin de consolider davantage les soins en collaboration en santé mentale, de promouvoir des services informés par des processus d’amélioration continue de la qualité et de favoriser une plus grande utilisation des technologies qui soutiennent l’intégration.
Mots-clés :
- soins intégrés,
- services de santé mentale,
- soins primaires,
- soins de collaboration,
- collaboration interdisciplinaire
Abstract
Objective The objectives of this review were to identify and compare major international initiatives aiming to integrate mental health services in primary care and to summarize the lessons learned for similar integration efforts in the province of Quebec, Canada.
Methods We conducted a narrative review of the literature guided by a conceptual framework drawn from the literature on integrated care. We identified relevant initiatives to support primary mental health care integration through Pubmed searches and through previous systematic reviews on this topic. We then selected those initiatives that provided sufficient details on their key characteristics, outcomes, and implementation issues (e.g. barriers, facilitators). We focused our analysis on large-scale initiatives as these offered the most potential for impacts on population mental health. This process resulted in the selection of 20 initiatives that were described in 153 articles and reports. Our synthesis was guided by our conceptual framework, which distinguishes between five types of integration, namely clinical, professional, organizational, systemic and functional integration.
Results Of the 20 primary mental health care integration initiatives, 3 targeted youth, 14 targeted adults or multiple age groups, and 3 were targeted towards seniors. Most initiatives aimed to implement collaborative care models for common mental disorders in primary care. Other initiatives focused on co-locating mental health professionals in primary care, supporting the emergence of a diversity of integration projects led by community-based primary care practices, or the merger of primary care and mental health organizations. Most initiatives were based on clinical, professional and functional integration strategies. Across initiatives, a range of positive outcomes were reported, notably to the accessibility and quality of services, the satisfaction of patients and providers, the costs of services, and impacts on patients’ health and quality of life. Integration initiatives encountered many common barriers to implementation. However, steps taken to properly prepare and execute the implementation process, as well as ensure the sustainability of initiatives, helped initiative leaders to overcome certain barriers. The lessons for Quebec include the need to continue to reinforce evidence-based models of collaborative mental health care in primary care and promote a culture of continuous quality improvement and a more widespread use of information technologies that can support integrated care.
Conclusion This review shows that integrating mental health services into primary care is a complex process that depends on a variety of strategies occurring at multiple levels of the healthcare system. However, it is also a unifying process that holds much potential to significantly impact the mental health and well-being of populations.
Keywords:
- integrated care,
- primary care,
- mental health,
- collaborative care,
- interdisciplinary collaboration,
- review
Article body
Introduction
Le système de santé est reconnu depuis longtemps comme étant un déterminant important de la santé des populations1. Néanmoins, comprendre comment optimiser l’organisation du système de santé tout en faisant face à de nombreuses pressions et contraintes, demeure un défi fondamental pour les acteurs de la santé. Dans plusieurs pays, les systèmes de santé subissent actuellement des transformations majeures afin de s’adapter aux nouvelles réalités de nos sociétés, telles que le vieillissement de la population et la prévalence élevée des maladies chroniques, la plus grande spécialisation et la fragmentation des soins et l’escalade des coûts de santé2. Une des solutions proposées pour faire face à ces défis est de renforcer les soins primaires car les pays ayant des systèmes de soins primaires plus établis ont de meilleurs résultats au niveau de la santé des populations et ce, à moindres coûts3,4.
Une autre solution proposée est de mieux intégrer les soins à travers les différents programmes et lignes de services5. Par leur nature même, les soins primaires dépendent d’une bonne intégration des services de santé. Les objectifs poursuivis par les soins primaires tels que la globalité et la continuité des soins ne peuvent se réaliser sans la collaboration entre de nombreux prestataires de soins. Dans les dernières décennies, de nombreux efforts ont ainsi été effectués afin de promouvoir une meilleure intégration des services dans le contexte des soins primaires, notamment dans le domaine de la santé mentale6. En effet, des études épidémiologiques démontrent qu’environ 30 % des patients dans les soins primaires ont au moins un trouble mental7, 8. Parmi les troubles mentaux les plus courants, on retrouve les troubles dépressifs et anxieux ainsi que les troubles d’utilisation des substances9, 10, 11. Ces troubles imposent un fardeau énorme sur les individus, leurs proches et la société. Il est donc essentiel que les soins primaires jouent un rôle de premier plan dans l’amélioration de la santé mentale des populations. Les arguments en faveur d’une meilleure intégration des services de santé mentale dans les soins primaires sont maintenant bien connus et sont résumés dans le tableau 1.
Tableau 1
Raisons pour intégrer les soins de santé mentale dans les soins primaires
Bien que l’idée de « soins intégrés » soit attrayante, sa mise en oeuvre à grande échelle demeure un défi majeur. Néanmoins, plusieurs modèles de soins de santé mentale intégrés ont émergé au cours des années – y compris des modèles de soins axés sur la colocation12, de consultation-liaison13, et des soins de collaboration14, 15 – et de nombreuses leçons peuvent être tirées des expériences en lien avec leur implantation. L’objectif du présent article est donc de synthétiser et comparer les initiatives significatives relatives à l’intégration des services de santé mentale aux soins primaires et de résumer les leçons clés tirées de ces initiatives qui sont pertinentes pour les efforts d’intégration en santé mentale au Québec.
Méthodes
Devis
Nous présentons une revue narrative de la littérature basée sur un cadre conceptuel qui intègre plusieurs dimensions du concept des soins intégrés. La méthode de synthèse narrative est utile pour résumer des sujets larges et divers, en s’appuyant sur les théories existantes et sur les perspectives et les expertises des auteurs16, 17. Ces revues explorent l’hétérogénéité de façon descriptive plutôt que statistique18.
Cadre conceptuel
Inspirés par des travaux récents dans le domaine des soins intégrés5, 19, nous définissions les soins de santé mentale primaires intégrés comme un ensemble cohérent d’activités cliniques, professionnelles, organisationnelles, systémiques et fonctionnelles visant à créer un meilleur arrimage entre les services de santé mentale et les soins primaires afin d’améliorer la performance du système de santé et la santé et le bien-être de la population.
Selon le cadre conceptuel de Valentijn et coll.19 , les activités d’intégration des soins se regroupent dans cinq domaines et opèrent à différents niveaux du système de santé. L’intégration clinique se produit au niveau micro et fait référence à la coordination des soins pour les patients dans un seul processus à travers le temps et à travers différents types de professionnels et milieux de soins. L’intégration clinique est favorisée par l’adoption d’outils de dépistage ou d’évaluation communs, les plans d’intervention partagés, la gestion de cas, la formalisation des systèmes de référence, les services de coordination, etc. L’intégration professionnelle et organisationnelle se déroule au niveau méso du système de santé. L’intégration professionnelle englobe les activités de communication, de collaboration et d’apprentissage entre professionnels et comprend des stratégies telles que les discussions de cas ou rencontres d’équipes interdisciplinaires, la colocation des professionnels, les services de coordination-consultation, la formation interprofessionnelle, etc. L’intégration organisationnelle renvoie aux relations formelles et informelles entre les organisations qui fournissent des services aux populations données. Ces relations couvrent le continuum des activités liées à la communication, la coordination, la collaboration et l’intégration (ex. : fusions). Au niveau macro, l’intégration systémique assure une cohérence des politiques, des lois et des incitatifs à travers les différents programmes et lignes de services. Les stratégies spécifiques de ce domaine comprennent la planification et la gouvernance partagée des initiatives d’intégration, les politiques ou les orientations qui facilitent l’intégration, etc. Finalement, l’intégration fonctionnelle se produit à travers les trois niveaux du système de santé et facilite la cohérence entre ces niveaux. Les stratégies d’intégration fonctionnelles visent à soutenir l’opérationnalisation des initiatives d’intégration par le biais de nouvelles approches de gestion des finances, de l’information, et de la qualité de soins.
Sélection et analyses des initiatives
Le processus de sélection des initiatives visant l’intégration des services de santé mentale aux soins primaires a compris trois étapes. Premièrement, une liste initiale de 59 initiatives a été établie à partir de revues existantes de la littérature20, 21, 22, 23 et de recherches structurées dans Pubmed. Les concepts clés utilisés pour la recherche dans Pubmed étaient « santé mentale » (ex. : mental health, psychiatric, behavioral), « soins primaires » (ex. : primary care, primary health care, general practice), et « intégration » (ex. : integrated care, coordination of care, collaborative care). Ensuite, d’autres articles et rapports en lien avec ces initiatives ont été trouvés dans les références des articles et en faisant des recherches par noms d’auteurs et par noms de projets dans Pubmed et Google. Des 59 initiatives, 35 ont été examinées en profondeur, car elles fournissaient plus de détails sur leurs caractéristiques et rapportaient un minimum de données probantes sur leurs mises en oeuvre et résultats. Finalement, l’analyse a été limitée aux initiatives à grande échelle impliquant un grand nombre de sites cliniques (>10) ou de prestataires de soins primaires, étant donné que celles-ci étaient plus susceptibles d’avoir été menées dans de multiples contextes et d’offrir un plus grand potentiel en termes d’amélioration de la santé des populations. Ce processus a abouti à la sélection de 20 initiatives, qui ont été décrites dans 153 articles et rapports (une liste de références clés pour chaque initiative est disponible en annexe). Une synthèse narrative de ces documents a donc été réalisée, guidée par notre cadre conceptuel.
Résultats
Description des initiatives
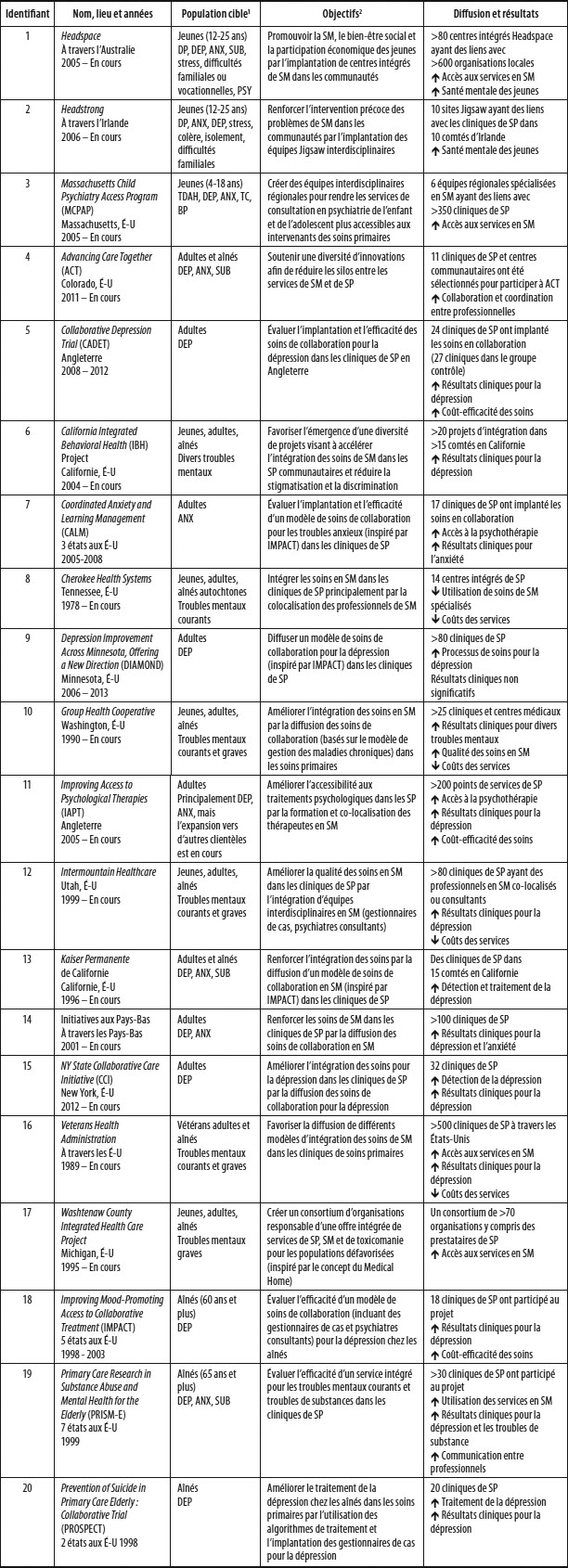
Les 20 initiatives et leurs caractéristiques principales sont décrites dans les tableaux 2 et 3. Trois initiatives ont ciblé la santé mentale des jeunes (initiatives 1-3), 14 principalement les adultes (ou des patients de tous les groupes d’âge, initiatives 4-17) et trois les aînés (initiatives 18-20). La majorité des initiatives ont été menées aux États-Unis, mais des initiatives importantes ont également eu lieu au Royaume-Uni, en Irlande, en Australie et aux Pays-Bas. Ces initiatives ont impliqué des dizaines et parfois même des centaines de cliniques de soins primaires, touchant ainsi plusieurs millions de personnes utilisatrices de services de santé mentale.
Sur les 20 initiatives, 11 ont visé l’implantation de modèles de soins de collaboration pour les troubles mentaux dans les soins primaires (initiatives 5, 7, 9, 10, 12-16, 18 et 20), trois ont porté principalement sur la colocation des professionnels de la santé mentale dans les soins primaires (initiatives 8, 11 et 19), trois initiatives ciblant les jeunes décrivent la création d’équipes ou de centres de santé mentale multidisciplinaires qui fournissent des soins et des services de sensibilisation aux communautés (le modèle « moyeu et rayons », initiatives 1-3), deux ont créé les conditions pour l’émergence d’une diversité de projets de soins intégrés menés par les cliniques communautaires (initiatives 4 et 6), et une initiative était liée à la fusion d’organisations de santé mentale et des soins primaires (initiative 17).
Bien que les 20 initiatives aient été menées dans divers contextes, plusieurs d’entre elles partagent des stratégies d’intégration similaires. Les stratégies d’intégration clinique ont souvent été adoptées, notamment l’utilisation des outils de dépistage ou d’évaluation communs (15 initiatives) et la mise en place de systèmes de référence formalisés (11 initiatives). La stratégie la plus adoptée, surtout par les initiatives ciblant les adultes et les aînés, a été la gestion de cas (17 initiatives). En particulier, l’initiative IMPACT a été citée comme ayant été très influente dans la façon dont la gestion de cas a été déployée. Les gestionnaires de cas IMPACT sont localisés dans les cliniques de soins primaires et aident à fournir des soins basés sur des données probantes pour la dépression chez les aînés. Ils effectuent l’évaluation des besoins en santé mentale, ils renseignent les patients sur la dépression et sur les options de traitements et ils les encouragent à devenir des partenaires actifs dans leurs soins. Ils participent également à l’élaboration d’un plan de traitement et contribuent à la gestion des médicaments ou offrent de 6 à 8 séances de psychothérapie axée sur la résolution de problèmes. Les gestionnaires de cas suivent la réponse des patients au traitement pendant 12 mois, après quoi ils aident les patients à élaborer un plan de prévention des rechutes. Le suivi systématique des symptômes dépressifs et l’accent mis sur la prévention des rechutes ont été identifiés comme deux des principales raisons pour laquelle l’impact positif de l’intervention IMPACT a été soutenu au fil du temps24. Finalement, les gestionnaires de cas ont un rôle crucial dans le maintien de relations de collaboration positives entre les membres de l’équipe de soins primaires et les psychiatres IMPACT qui agissent en tant que répondants pour ces équipes.
Tableau 2
Description des initiatives de soins de santé mentale primaires intégrés
1. ANX = Troubles anxieux, BP = Trouble bipolaire, DEP = Dépression, DP = Détresse psychologique, PSY = Troubles psychotiques, SUB = Troubles de substances, TC = Troubles de comportements, TDAH = Trouble du déficit de l’attention
2. SM = Santé mentale, SP = Soins primaires
Tableau 3
Domaines et stratégies d’intégration des initiatives
Au-delà de l’intégration clinique, des initiatives ont également adopté plusieurs stratégies d’intégration professionnelle. Les stratégies les plus communes étaient la colocation des professionnelles de SM en soins primaires (i.e. espaces de travail partagés, 14 initiatives) et l’accès aux services de consultation spécialisée en santé mentale (12 initiatives). Ces stratégies sont reconnues comme étant les bases pour les soins de collaboration en santé mentale. Les stratégies d’intégration fonctionnelle, et surtout les activités de gestion de l’information, ont également été au coeur de la plupart des initiatives. Les technologies avaient un rôle central dans 17 initiatives, soit pour soutenir le suivi des patients et les résultats de l’initiative (les initiatives de IAPT et de Washtenaw sont de bons exemples) ou pour améliorer la communication et la coordination entre les professionnels impliqués dans les soins intégrés (en s’appuyant notamment sur des dossiers électroniques médicaux performants comme ceux de Group Health Cooperative, de Kaiser Permanente et du Veterans Health Administration). Les stratégies en lien avec la gestion des aspects financiers des initiatives ont été moins décrites dans la littérature ; cependant, ces stratégies sont souvent perçues comme étant cruciales par les auteurs des articles. En effet, les investissements pour soutenir l’intégration, le partage des budgets et des ressources, et l’élimination des obstacles pour le remboursement adéquat des coûts de services étaient généralement des précurseurs de l’implantation d’autres stratégies d’intégration cliniques ou professionnelles. Lorsque ces questions financières n’avaient pas été abordées d’avance (comme ce fut généralement le cas pour des initiatives axées sur la recherche comme dans les initiatives 5 et 18-20), la pérennité des initiatives était menacée dès que les sources initiales de financement avaient été épuisées.
Dans l’ensemble, les stratégies d’intégration organisationnelle et systémique des initiatives sont également moins bien décrites par rapport aux autres stratégies d’intégration (à l’exception de la planification conjointe, aucune de ces stratégies n’a été repérée dans plus de 7 initiatives). Il est clair cependant que la formation de comités directeurs ou de coalitions multipartites pour assurer une planification et gouvernance partagée des initiatives a été considérée comme une étape clé dans la majorité des initiatives et surtout celles qui sont plus récentes.
Impacts des initiatives
Dans l’ensemble, les 20 initiatives d’intégration ont produit une gamme d’impacts positifs au niveau de l’accessibilité et la qualité des soins, les expériences de soins, les coûts de services et les résultats de santé.
Dix-huit (18) initiatives ont rapporté des impacts positifs des services intégrés sur l’accessibilité ou la qualité des soins. En ce qui concerne l’accès aux soins, 9 sur 9 initiatives (1, 3, 7, 8, 11, 12, 16, 17 et 19) ont signalé une augmentation du nombre de personnes qui ont reçu des services de santé mentale dans les soins primaires alors que dans trois de ces initiatives (Cherokee Health Systems, Intermountain Health, et Veterans Health Administration) une plus faible utilisation des services d’urgence ou de santé mentale spécialisée a également été notée. Dans le même ordre d’idées, 13 sur 13 initiatives (1, 3, 4, 7, 9, 10-13, 15, et 18-20) ont rapporté divers impacts positifs des services intégrés sur la qualité des soins, notamment sur la détection et l’adéquation des traitements des troubles mentaux ainsi que sur la coordination et la collaboration entre les professionnels.
Huit (8) initiatives (1, 3, 5, 9, 10, 12, 16 et 18) ont évalué l’impact des services intégrés sur les expériences de soins des patients et des professionnels. Dans toutes ces initiatives, il y avait une plus grande satisfaction à l’égard des soins intégrés comparativement aux soins usuels. Les impacts financiers des initiatives ont également été étudiés dans 10 initiatives (1, 4, 5, 7, 8, 10-12, 16 et 18). Dans six de ces initiatives (5, 8, 10, 12, 16, 18), les services intégrés ont été associés à une réduction significative des coûts des services. Deux initiatives ont signalé des coûts légèrement plus élevés pour les soins intégrés par rapport aux soins habituels (Advancing Care Together, CALM), mais au moins dans le cas de CALM (une initiative sur les soins de collaboration pour les troubles anxieux) des auteurs ont conclu que le rapport coût-bénéfice restait très positif25.
Enfin, des impacts positifs de l’intégration sur la santé des patients (ex. : symptômes, qualité de vie) ont été démontrés dans 15 sur 16 initiatives. Certaines initiatives (Health Group Cooperative, CALM, IMPACT) ont montré que ces effets positifs pourraient être maintenus sur de longues périodes (ex. : 24 mois), mais dans d’autres cas (CADET, l’initiative Dépression aux Pays-Bas) des effets positifs de l’intégration ont diminué au fil du temps. Dans l’initiative DIAMOND dans le Minnesota, des améliorations importantes observées dans les processus de soins pour la dépression n’ont pas eu d’impacts positifs sur la santé mentale des patients, possiblement en raison de difficultés au niveau de l’implantation de l’initiative et un manque de fidélité à ses composantes clés26.
L’implantation des initiatives
Les enjeux reliés à la mise en oeuvre des soins intégrés ont souvent un rôle déterminant dans le succès ou l’échec des initiatives. Dans tous les cas, de nombreux obstacles menaçaient la viabilité et la diffusion des initiatives d’intégration. Les obstacles les plus courants étaient :
La résistance et les attitudes négatives envers le changement ;
Les différences de culture entre les soins primaires et les services de santé mentale ;
Les préoccupations concernant les coûts d’implantation des soins intégrés ou la facturation des actes médicaux en lien avec les soins intégrés ;
Les technologies de l’information qui ne supportent pas l’intégration ;
Les problèmes de recrutement et de rétention du personnel ainsi que le manque d’accès aux spécialistes en santé mentale ;
Les difficultés à appliquer des modèles spécifiques de soins intégrés aux contextes locaux.
Pourtant, malgré ces obstacles, plusieurs initiatives ont réussi à transformer les services de santé mentale dans leurs milieux en plus d’améliorer les résultats cliniques. L’analyse des initiatives suggère que des mesures prises pour bien préparer et déployer les initiatives et assurer leur pérennité à long terme peuvent grandement faciliter le processus d’implantation.
Les projets récents visant à intégrer les soins de santé mentale pour les jeunes dans les soins primaires constituent de bons exemples de la façon dont une préparation efficace des initiatives peut contribuer à leur succès. Dans les initiatives 1 à 3 (Headspace, Headstrong et MCPAP), des efforts importants ont été réalisés pour : 1) documenter l’existence d’un problème quant aux services de santé mentale pour les jeunes ; 2) créer des coalitions d’acteurs intéressés à trouver des solutions ; 3) échanger avec les intervenants de santé dans les communautés et écouter leurs préoccupations ; 4) sensibiliser la population aux nouveaux services intégrés pour les jeunes. Dans le cas de l’initiative MCPAP, des activités de marketing et d’engagement des intervenants des soins primaires lors des conférences médicales ont été particulièrement importantes pour aider à surmonter les réactions négatives au programme lorsqu’il a été introduit pour la première fois. Pour leur part, les initiatives Headspace et Headstrong se distinguent par leur implication de manière significative d’utilisateurs de services dans la planification et la diffusion de ces initiatives. Chaque initiative comporte des comités composés de jeunes ayant des troubles mentaux qui s’assurent que les services de ces initiatives sont adaptés aux jeunes et renforcent leur pouvoir sur les décisions de santé qui les concernent. Par conséquent, les services de ces initiatives sont desservis dans des lieux spécifiquement conçus pour plaire aux jeunes, et ils attirent des jeunes plus vulnérables que ceux qui consultent dans les milieux médicaux traditionnels. De telles mesures préparatoires peuvent prendre du temps, mais elles aident les dirigeants des initiatives à éviter des difficultés et des retards lors de l’implantation et du maintien de leurs projets.
Pour ce qui est du déploiement des initiatives, des mesures prises pour assurer une intégration fonctionnelle des services de santé mentale aux soins primaires semblent essentielles pour l’implantation réussie des initiatives. Aux États-Unis et dans d’autres pays, plusieurs pratiques cliniques en lien avec les soins de collaboration ou les soins intégrés ne sont pas couvertes par les régimes d’assurance-santé, rendant ainsi difficile le remboursement des cliniciens. Le manque de financement dédié à l’intégration et les systèmes de remboursement inadéquats créent des barrières financières pour les cliniques de soins primaires qui sont souvent déjà aux prises avec des pénuries de ressources. Dans certaines initiatives, comme celles des Pays-Bas et DIAMOND, des liens avec les gouvernements et les compagnies d’assurance ont été établis pour éliminer les barrières financières et ainsi faciliter l’offre de services en santé mentale plus intégrés. Dans la même veine, les technologies de l’information telles que les dossiers médicaux électroniques, les registres et la télé-santé sont des outils précieux pour soutenir l’intégration des services, mais ils représentent des obstacles importants lorsqu’ils sont incompatibles avec les soins intégrés. Pour les initiatives menées par Intermountain Health et Kaiser Permanente, leurs outils Web et systèmes de dossiers médicaux permettent aux intervenants d’aller au-delà du suivi de l’utilisation des services et d’améliorer la communication, la coordination et la collaboration entre les professionnels.
L’accès à un accompagnement soutenu par des experts en application des connaissances a également été évoqué comme un élément important pour le déploiement efficace des initiatives. À travers les initiatives cet accompagnement a pris de nombreuses formes : le développement de nouvelles formations professionnelles, la diffusion des meilleures pratiques et de guides pour l’implantation, l’élaboration des indicateurs de performance et des normes de pratique, et l’accompagnement dans la création de collaborations et de coalitions. L’accompagnement a parfois été fourni par des chercheurs (ex. : Kaiser Permanente) ou, dans d’autres cas, par des branches spécifiques au sein d’une organisation de santé (ex. : Veterans Health Administration, Intermountain Health). Le soutien par de plus grands centres d’excellence a également été observé, tels que l’Institute for Clinical Systems Improvement pour l’initiative DIAMOND, le National Institute for Health and Care Excellence pour l’initiative IAPT en Angleterre, le California Mental Health Services Authority pour le projet IBH et le ORYGEN National Centre for Excellence in Youth Mental pour l’initiative Headspace en Australie. De nombreux auteurs témoignent que sans les expertises et ressources considérables de ces centres externes, la diffusion à grande échelle de projets d’intégration en santé mentale n’aurait pas été possible27, 28, 29.
Finalement, l’analyse des initiatives démontre qu’une réflexion sur les mesures nécessaires pour assurer une pérennité des initiatives est également essentielle lorsque le but est d’améliorer la santé des populations par le biais d’une diffusion à grande échelle des soins intégrés. Cette réflexion peut porter sur les ingrédients actifs et non modifiables d’une initiative ainsi que sur ceux qui peuvent être changés afin de favoriser une implantation adaptée dans une diversité de milieux cliniques ou géographiques. L’implantation des équipes interdisciplinaires Jigsaw dans l’initiative de Headstrong pour la santé mentale des jeunes offre un bon exemple d’une initiative qui tient compte de ce besoin à la fois pour des principes directeurs et de la souplesse lors de l’implantation. Les dirigeants de Headstrong ont identifié plusieurs principes qui guident l’offre de services par ces nouvelles équipes (ex. : l’engagement des jeunes, l’intervention précoce, le renforcement de la résilience, la réduction de la stigmatisation), mais il est permis à chaque équipe de refléter les caractères uniques de leurs communautés. Il est important de noter qu’un autre facteur qui facilite grandement la pérennité des initiatives est la mise en place de sources de financement stable à travers lesquelles les soins intégrés peuvent être financés à long terme. Par exemple, en 2004, les électeurs de la Californie ont adopté une loi qui impose une taxe aux personnes ayant les plus hauts revenus afin de financer exclusivement les services de santé mentale. La loi a créé un fonds de plus d’un milliard de dollars par an pour soutenir l’implantation et le maintien de services communautaires en santé mentale, y compris des soins de santé mentale primaires intégrés à travers la Californie.
Leçons pour le Québec
Au cours de cette dernière décennie, le Québec a mené un certain nombre d’initiatives pour favoriser une plus grande intégration des soins de santé mentale dans les soins primaires. Le plan d’action en santé mentale (PASM) 2005-2010 a notamment introduit plusieurs mesures en ce sens, telles que la création des équipes de santé mentale de première ligne, les guichets d’accès pour l’évaluation et la coordination des soins aux patients et la fonction des psychiatres répondants qui s’engagent avec des intervenants de soins primaires selon un modèle de coordination-consultation. Des évaluations récentes ont cependant démontré que la plupart des mesures d’intégration proposées par ces réformes n’ont pas été pleinement implantées et que l’accessibilité et la qualité des services restent inadéquates dans de nombreuses régions de la province30, 31, 32, 33. Quelles leçons peuvent donc être tirées des expériences extérieures qui sont particulièrement pertinentes pour le Québec ?
Premièrement, les orientations récentes en matière de santé mentale au Québec ont créé des conditions favorables à la diffusion à grande échelle des soins de collaboration en santé mentale dans les soins primaires. Cependant, un élément clé des modèles de soins de collaboration a été lent à émerger dans la province, à savoir l’adoption de la gestion de cas. Actuellement, les gestionnaires de cas en santé mentale se retrouvent principalement dans les équipes de suivi intensif dans le milieu et du soutien d’intensité variable. Ces derniers offrent typiquement du soutien diversifié et un accompagnement intensif et soutenu à un petit groupe de patients atteints de troubles mentaux graves. Dans le contexte des soins primaires, les gestionnaires de cas rencontrent un plus grand nombre de patients et leur rôle vise à assurer la continuité des services, la participation active des patients dans leurs soins et surtout la communication entre les différents membres de l’équipe traitante. Bien que certaines activités liées à la gestion de cas soient couramment pratiquées au sein des équipes de santé mentale de première ligne (ex. : l’évaluation, la psychothérapie), peu d’intervenants de ces équipes intègrent d’autres activités typiques des modèles de gestion de cas des initiatives d’IMPACT ou de Group Health Cooperative (ex. : le soutien à l’autogestion, le suivi systématique des patients). De même, alors qu’un nombre croissant de groupes de médecine familiale (GMF) offre des services de gestion de cas pour les maladies chroniques34, 35, cette tendance ne semble pas présente pour les troubles mentaux courants. Les impacts des initiatives indiquent un besoin au Québec pour un plus grand accès à des intervenants avec la fonction de gestionnaire de cas qui peuvent partager les soins avec les médecins et éduquer les patients sur leurs problèmes de santé mentale, les encourager à s’impliquer plus activement à leurs soins, faciliter leurs liens avec différents professionnels et services dans leur communauté, et assurer un suivi régulier afin de favoriser leur rétablissement. Certains auteurs suggèrent que les infirmières sont bien placées pour contribuer à une plus grande prise en charge des troubles mentaux dans les soins primaires étant donné leur présence significative dans ces milieux cliniques et les clarifications récentes concernant la place de la santé mentale dans leur champ d’exercice professionnel36. Ceci est très cohérent avec les résultats de cette synthèse, car les infirmières étaient les professionnels les plus souvent interpellés par la fonction de gestionnaire de cas à travers les 20 initiatives qui ont été analysées. Cependant, d’autres modèles innovants peuvent également être explorés. Dans le cadre de l’initiative de Intermountain Health, par exemple, les cliniques de soins primaires avaient établi un partenariat avec une association nationale pour la santé mentale afin de donner accès à leurs patients à du soutien par les pairs (comprenant par exemple un service de psychoéducation, du soutien à l’autogestion et de l’aide pour naviguer dans le système de santé) qui ressemblait à plusieurs égards aux services normalement offerts par des gestionnaires de cas professionnels. Étant donné la présence au Québec de leaders en ce qui a trait au soutien par les pairs, le potentiel existe pour que des collaborations innovatrices similaires puissent être établis entre des acteurs en soins primaires et des organismes communautaires québécois en santé mentale.
Deuxièmement, l’implantation du PASM 2005-2010 témoigne de l’importance de considérer les enjeux de l’intégration fonctionnelle avant le déploiement à grande échelle d’autres stratégies d’intégration. Par exemple, bien que la fonction de psychiatre répondant ait été créée en 2005, elle n’a été appliquée officiellement dans la pratique qu’en 2010 en raison des négociations avec la Fédération des médecins spécialistes sur les modalités de rémunération37. Maintenant, avec l’arrivée du nouveau PASM 2015-2020, il est essentiel de considérer les nouveaux défis d’intégration fonctionnelle en lien avec sa mise en oeuvre. Deux défis interreliés semblent particulièrement pertinents, à savoir le développement d’indicateurs permettant de suivre la performance et la qualité des services intégrés et la diffusion des technologies de l’information qui soutiennent l’intégration des soins. L’enquête internationale récente du Commonwealth Fund démontre clairement que les médecins du Québec éprouvent des retards importants dans l’évaluation de leur performance comparée à des cibles de performance ainsi que dans leur utilisation des dossiers médicaux électroniques (Commissaire à la santé et au bien-être, 2015). Notre analyse des 20 initiatives suggère que ces défis pourraient représenter des freins importants au déploiement optimal des stratégies d’intégration nommées dans le dernier PASM.
Enfin, conformément aux initiatives dans d’autres juridictions, le PASM 2015-2020 a souligné la nécessité de créer une culture d’amélioration continue de la qualité dans le système de santé mentale et de fournir un accompagnement pour soutenir le renforcement des soins de santé mentale primaires. L’analyse des 20 initiatives démontre clairement que la mise en oeuvre des services intégrés est un processus complexe impliquant souvent la création de nouvelles relations entre les organisations et l’adoption de nouveaux rôles pour les intervenants en soins primaires, les psychiatres et autres intervenants en santé mentale, et même les patients et leurs proches38, 39. Au Québec, le Centre national d’excellence en santé mentale (CNESM) a un rôle important à jouer dans la gestion de ces changements, car il est l’organisme responsable de la diffusion des meilleures pratiques en matière de santé mentale et de l’établissement de normes de pratique pour les soins de santé mentale primaires. Cependant, le CNESM est une jeune organisation et ses ressources sont encore limitées en comparaison avec celles investies dans d’autres centres d’excellence aux États-Unis ou en Angleterre. Compte tenu de l’ampleur du changement recherchée par le nouveau PASM, il reste à voir si les cliniques de soins primaires à travers la province recevront l’accompagnement dont elles ont besoin de la part des établissements du réseau de la santé qui sont responsables des arrimages avec son réseau local de services pour mettre pleinement en oeuvre la vision des soins de santé mentale primaires intégrés proposée par le ministère de la Santé.
Limites et forces de l’étude
Quelques limites de notre synthèse doivent être notées. Premièrement, notre revue n’était pas de nature systématique et n’avait pas pour but d’identifier ou de comparer toutes les initiatives en matière d’intégration des soins de santé mentale dans les soins primaires. Toutefois, les recherches structurées effectuées dans Pubmed, l’identification de revues systématiques antérieures et l’utilisation d’autres stratégies de recherche nous ont permis d’identifier un nombre important d’initiatives à grande échelle dont les caractéristiques, les résultats et les enjeux de mise en oeuvre étaient bien décrits. Cependant, une recherche initiale plus complète utilisant plusieurs bases de données nous aurait peut-être permis d’identifier davantage d’initiatives et de limiter les biais de sélection potentiels. Deuxièmement, conformément à l’approche de synthèse narrative, notre analyse était plus qualitative et subjective qu’une revue systématique traditionnelle. Néanmoins, une des forces de notre synthèse a été notre utilisation d’un cadre conceptuel solide qui a guidé l’extraction des données et l’analyse des stratégies d’intégration et des enjeux d’implantation.
Conclusion
Cette revue narrative visait à décrire et à comparer les grandes initiatives internationales pour intégrer les soins de santé mentale dans les soins primaires et à résumer les leçons qui pourraient influer sur les activités d’intégration en cours au Québec. Contrairement aux synthèses précédentes sur ce sujet, notre synthèse ne considère pas uniquement les initiatives d’intégration au sein d’un seul pays et porte sur l’ensemble des caractéristiques, résultats et enjeux d’implantation de ces initiatives. Notre synthèse est également l’une des seules synthèses avec une analyse guidée par un cadre conceptuel lié au concept des soins intégrés.
Un constat principal de la synthèse est que la mise en oeuvre réussie des soins intégrés est un processus complexe comportant diverses stratégies, mais peut aussi être un processus structurant qui promet des bénéfices importants pour le système de santé et la population. Les 20 initiatives sélectionnées ont effectivement conduit à des transformations majeures dans les services de santé mentale et, dans la plupart des cas, ont amené des améliorations importantes à la santé mentale de plusieurs milliers de personnes. En étant ouvert à de telles expériences, le Québec peut continuer sa progression vers un système de santé mentale plus intégré, performant et centré sur les besoins de la population.
Appendices
Annexe
Références clés pour les 20 initiatives
Headspace
McGorry, P. D., Tanti, C., Stokes, R., Hickie, I. B., Carnell, K., Littlefield, L. K. et Moran, J. (2007). Headspace : Australia’s National Youth Mental Health Foundation – where young minds come first. Medical Journal of Australia, 187, S68-S70.
Rickwood, D., Telford, N. R., Parker, A. G., Tanti, C. J. et McGorry, P. D. (2014). Headspace – Australia’s innovation in youth mental health : who are the clients and why are they presenting ?
Hilferty, F., Cassells, R., Muir, K., Duncan, A., Christensen, D., Mitrou, F. … I Katz (2015). Is headspace making a difference to young people’s lives ? Final Report of the independent evaluation of the headspace program. (SPRC Report 08/2015). Sydney, Australie : Social Policy Research Centre, UNSW Australia.
Headstrong
Bates, T., Illback, R. J., Scanlan, F. et L Carroll (2009). Somewhere To Turn To, Someone To Talk To. Headstrong – The National Centre for Youth Mental Health. Dublin, République d’Irlande : Headstrong.
Illback, R. J., Bates, T., Hodges, C., Galligan, K., Smith, P., Sanders III, D. et Dooley. B. (2010). Jigsaw : Engaging communities in the development and implementation of youth mental health services in the Republic of Ireland. Journal of Mental Health, 19(5), 422-435.
O’Keeffe, L., O’Reilly, A., O’Brien, G., Buckley, R. et Illback, R. (2015). Description and outcome evaluation of Jigsaw : an emergent Irish mental health early intervention programme for young people. Irish Journal of Psychological Medicine, 32(S1), 71-77.
Massachusetts Child Psychiatry Access Project
Holt, W. (2010). The Massachusetts Child Psychiatry Access Project : supporting mental health treatment in primary care. Commonwealth Fund pub, 1378, 41, 1-18.
Sarvet, B., Gold, J., Bostic, J. Q., Masek, B.J., Prince, J. B., Jeffers-Terry, M. … Straus, J.H. (2010). Improving access to mental health care for children : the Massachusetts Child Psychiatry Access Project. Pediatrics, 126, 1191-1200.
Straus, J. H. et Sarvet, B. (2014). Behavioral health for children : the Massachusetts Child Psychiatry Access Project. Health Affairs, 33(12), 2153-2161.
Advancing Care Together
Davis, M., Balasubramanian, B. A., Waller, E., Miller, B. F., Green, L. A. et Cohen, D. J. (2013). Integrating behavioral and physical health care in the real world : Early lessons from Advancing Care Together. Journal of the American Board of Family Medicine, 26(5), 588-602.
Cohen, D. J., Balasubramanian, B. A., Davis, M., Hall, J., Gunn, R., Stange, K. C. … Miller, B. F. (2015). Understanding care integration from the ground up : five organizing constructs that shape integrated practices. Journal of the American Board of Family Medicine, 28(Suppl 1), S7-S20.
Cohen, D. J., Davis, M., Balasubramanian, B. A., Gunn, R., Hall, J., de Gruy, F. V. … Miller, B. F. (2015). Integrating behavioural health and primary care : consulting, coordinating and collaborating among professionals. Journal of the American Board of Family Medicine, 28(Suppl 1), S21-S31.
CADET
Richards, D. A., Hill, J. J., Gask, L., Lovell, K., Chew-Graham, C., Bower, P… Barkham, M. (2013). Clinical effectiveness of collaborative care for depression in UK primary care (CADET) : cluster randomised controlled trial. BMJ, 347(f4913), 1-10.
Green, C., Richards, D. A., Hill, J. J., Gask, L., Lovell, K., Chew-Graham, C… Barkham, M. (2014). Cost-effectiveness of collaborative care for depression in UK primary care : economic evaluation of a randomized controlled trial (CADET). PLOS One, 9(8) : e104225.
Richards, D. A., Bower, P., Chew-Graham, C., Gask, L., Lovell, K., Cape, J… Russell, A. (2016). Clinical effectiveness and cost-effectiveness of collaborative care for depression in UK primary care (CADET) : a cluster randomised controlled trial. Health Technology Assessment, 20(14), 1-181.
California Integrated Behavioral Health Project
Tides Center (2009). Integrated Behavioural Health Project : Phase 1 Summative Report. Récupéré de : http://www.garybess.com/samples/applied-research-IBHP-report.pdf.
Clark, W., Welch, S. N., Berry, S. H., Collentine, A. M., Collins, R., Lebron, D. et Shearer, A. L. (2013). California’s Historic Effort to Reduce the Stigma of Mental Illness : The Mental Health Services Act. American Journal of Public Health, 103(5), 786-794.
Cerully, J. L., Collins, R. L., Wong, E. C., Seelam, R., Roth, E. et Yu, J. (2015). Effects of the Integrated Behavioral Health Project’s Efforts to Promote Integrated Care Under Funding from the California Mental Health Services Authority (Rapport no RR1281). The RAND Corporation. Récupéré de : www.rand.org/content/dam/rand/pubs/research_reports/RR1200/RR1281/RAND_RR1281.pdf
Coordinated Anxiety and Learning Management (CALM)
Roy-Byrne, P., Craske, M. G., Sullivan, G., Rose, R. D., Edlund, M. J., Lang, A. J. …. Stein, M. B. (2010). Delivery of evidence-based treatment for multiple anxiety disorders in primary care : a randomized controlled trial. JAMA, 303(19), 1921-2928.
Craske, M. G., Stein, M. B., Sullivan, G., Sherbourne, C., Bystritsky, A., Rose, R. D. … Roy-Byrne, P. (2011). Disorder-specific impact of Coordinated Anxiety Learning and Management treatment for anxiety disorders in primary care. Archives of General Psychiatry, 68(4), 378-388.
Curran, G. M., Sullivan, G., Mendel, P., Craske, M. G., Sherbourne, C. D., Stein, M. B. … Roy-Byrne, P. (2012). Implementation of the CALM intervention for anxiety disorders : a qualitative study. Implementation Science, 7 :14.
Cherokee Health Systems
Kanapaux, W. (2004). The road to integrated care : commitment is key. Tennessee CMHC demonstrates promise of co-located behavioural and primary care. Behavioral Healthcare Tomorrow, 13(2), 1-4.
Butler, M., Kane, R. L., McAlpine, D., Kathol, R. G., Fu, S. S., Hagedorn, H. et Wilt, T. J. (2008). Integration of Mental Health/Substance Abuse and Primary Care No. 173 (Rapport preparer par : the Minnesota Evidence-based Practice Center under Contract No. 290-02-0009.) AHRQ Publication No. 09- E003. Rockville, MD : Agency for Healthcare Research and Quality.
Collins, C., Hewson, D. L., Munger, R. et Wade, T. (2011). Evolving models of behavioural health integration in primary care. Milbank Memorial Fund. Récupéré de : https://www.milbank.org/publications/evolving-models-of-behavioral-health-integration-in-primary-care/
Depression Improvement Across Minnesota, Offering a New Direction (DIAMOND)
Crain, A. L., Solberg, L. E., Unutzer, J., Ohnsorg, K. A., Maciosek, M. V., Whitebird, R. R. … Molitor, B. A. (2013). Designing and implementing research on a statewide quality improvement initiative : the DIAMOND Study and Initiative. Medical Care, 51(9), e58-e66.
Solberg, L. E., Crain, A. L., Jaeckels, N., Ohnsorg, K. A., Margolis, K. L., Beck, A. … Van de Ven, A. H. (2013). The DIAMOND initiative : implementing collaborative care for depression in 75 primary care clinics. Implementation Science, 8 :135.
Solberg, L. E., Crain, A. L., Maciosek, M. V., Unutzer, J., Ohnsorg, K. A., Beck, A. … Glasgow, R. E. (2015). A stepped-wedge evaluation of an initiative to spread the collaborative care model for depression in primary care. Annals of Family Medicine, 13(5), 412-420.
Group Health Cooperative
Robinson, P. J. et Stosahl, K. D. (2009). Behavioral health consultation and primary care : lessons learned. Journal of Clinical Psychology in Medical Settings, 16(1), 58-71.
Katon, W. J., Lin, E. H. B., Von Korff, M., Ciechanowski, P., Ludman, E. J., Young, B. … McCulloch, D. (2010). Collaborative care for patients with depression and chronic illness. New England Journal of Medicine, 363(27), 2611-2620.
Katon, W. J., Unutzer, J., Wells, K. et Jones, L. (2010). Collaborative depression care : History, evolution and ways to enhance dissemination and sustainability. General Hospital Psychiatry, 32(5), 456-464.
Improving Access to Psychological Therapies (IAPT)
Clark, D. M. (2009). Implementing NICE guidelines for the psychological treatment of depression and anxiety disorders : the IAPT experience. International Review of Psychiatry, 23(4), 318-327.
Department of Health (2012). IAPT three-year report. The first million patients. Récupéré de : http://www.mhinnovation.net/sites/default/files/downloads/innovation/reports/Three-year-report.pdf
Radhakrishnan, M., Hammond, G., Jones, P. B., Watson, A., MacMillan-Shields, M. et Lafortune, L. (2013). Cost of Improving Access to Psychological Therapies (IAPT) programme : an analysis of cost of session, treatment and recovery in selected Primary Care Trusts in the East of England Region. Behaviour Research and Therapy, 51(1), 37-45.
Intermountain Healthcare
Reiss-Brennan, B. (2006). Can mental health integration in a primary care setting improve quality and lower costs ? A case study. Journal of Managed Care Pharmacy, 12(Suppl 2), S14-S20.
Reiss-Brennan, B. (2014). Mental health integration : normalizing team care. Journal of Primary Care & Community Health, 5(1), 55-60.
Reiss-Brennan, B., Brunisholz, K. D., Dredge, C., Briot, P., Grazier, K., Wilcox, A. … B James, B. (2016). Association of integrated team-based care with health care quality, utilization and cost. JAMA, 316(8), 826-834.
Kaiser Permanente de Californie
Dea, R. A. (2000). The integration of primary care and behavioural healthcare in Northern California Kaiser Permanente. Psychiatric Quarterly, 71(1), 17-29.
Rubenstein, L. V., Meredith, L. S., Parker, L. E., Gordon, N. P., Hickey, S. C., Oken, C. et Lee, M. L. (2006). Impacts of evidence-based quality improvement on depression in primary care : a randomized experiment. Journal of General Internal Medicine, 21(10), 1027-1035.
Robinson, P. J. et Stosahl, K. D. (2009). Behavioral health consultation and primary care : lessons learned. Journal of Clinical Psychology in Medical Settings, 16(1), 58-71.
Initiatives aux Pays-Bas
Peters, A. H., de Leeuw, R. J. et Schrijvers, G. J. P. (2010). Integrating care for people with depression : Developments in the Netherlands. International Journal of Integrated Care, 10(nov.), 1-9.
van der Feltz-Cornelis, C. M. (2011). Ten years of integrated care for mental disorders in the Netherlands. International Journal of Integrated Care, 11(avril), 1-8.
Huijbregts, K. L. M., de Jong, F. J., van Marwijk, H. W. J., Beekman, A. T. F., Ader, H. J., Hakkaart-van Roijen, L. … van der Feltz-Cornelis, C. M. (2013). A target-driven collaborative care model for Major Depressive Disorder is effective in primary care in the Netherlands. A randomized clinical trial from the depression initiative. Journal of Affective Disorders, 146(3), 328-337.
NY State Collaborative Care Initiative
Smith, T. E., Erlich, M. D. et Sederer, L. I. (2013). Integrating general medical and behavioural health care : the New York State perspective. Psychiatric Services, 64(9), 828-831.
Sederer, L. I. (2014). What does it take for primary care practices to truly deliver behavioural health care ? JAMA Psychiatry, 71(5), 485-486.
Sederer, L. I., Derman, M., Carruthers, J. et Wall, M. (2015). The New York State Collaborative Care Initiative : 2012-2014. Psychiatric Quarterly, 87(1), 1-23.
Veterans Health Administration
Zeiss, A. M. et Karlin, B. (2008). Integrating mental health and primary care services in the Department of Veteran Affairs health care system. Journal of Clinical Psychology in Medical Settings, 15(1), 73-78.
Pomerantz, A. S. et Sayers, S. L. (2010). Primary care-mental health integration in healthcare in the Department of Veterans Affairs. Families, Systems and Health, 28(2), 78-82.
Post, E. P., Metzger, M., Dumas, P. et Lehmann, L. (2010). Integrating mental health care into primary care within the Veterans Health Administration. Families, Systems and Health, 28(2), 83-90.
Washtenaw County Integrated Health Care Project
Grazier, K. L., Hegedus, A. M., Carli, T., Neal, D. et Reynolds, K. (2003). Integration of behavioural and physical health care for a medicaid population through a public-public partnership. Psychiatric Services, 54(11), 1508-1512.
Reynolds, K. M., Chesney, B. K. et Capobianco, J. (2006). A collaborative model for integrated mental and physical health care for the individual who is seriously and persistently mentally ill : The Washtenaw Community Health Organization. Families, Systems and Health, 24(1), 19-27.
Edwards, B. C., Garcia, S. P. et Smith, A. D. (2007). Integrating publicly funded physical and behavioural health services : A description of selected initiatives. Final Report. Robert Wood Johnson Foundation. Récupéré de : https://www.naminh.org/uploads/docs/IntegratingPublFundedPhysBehavHS.pdf
Improving Mood-Promoting Access to Collaborative Treatment (IMPACT)
Unutzer, J., Katon, W., Callahan, C. M., Williams Jr., W. J., Hunkeler, E., Harpole, L. … Oishi, S. (2003). Depression treatment in a sample of 1801 depressed older adults in primary care. Journal of the American Geriatrics Society, 51(4), 505-514.
Hunkeler, E. M., Katon, W., Tang, L., Williams Jr., W. J., Kroenke, K., Lin, E. B. H. … Unutzer, J. (2006). Long-term outcomes from the IMPACT randomized trial for depressed elderly patients in primary care. BMJ, 332(7536), 259-263.
Blasinsky, M., Goldman, H. et Unutzer, J. (2006). Project IMPACT : A report on barriers and facilitators to sustainability. Administration and Policy in Mental Health and Mental Health Services Research, 33(6), 718-729.
Primary Care Research in Substance Abuse and Mental Health for the Elderly (PRISM-E)
Levkoff, S. E., Chen, H., Coakley, E., Herr, E. C. M., Oslin, D. W., Katz, I. … Ware, J. H. (2004). Design and sample characteristics of the PRISM-E multisite randomized controlled trial to improve behavioural health care for the elderly. Journal of Aging and Health, 16(1), 3-27.
Gallo, J. J., Zubritsky, C., Maxwell, J., Nazar, M., Bogner, H. R., Quijano, L. M. … Levkoff, S. E. (2004). Primary care clinicians evaluate integrated and referral models of behavioural health care for older adults : results from a multisite effectiveness trial (PRISM-E). Annals of Family Medicine, 2(4), 305-309.
Krahn, D. D., Bartels, S. J., Coakley, E., Oslin, D. W., Chen, H., McIntyre, J. … Levkoff, S. E. (2006). PRISM-E : comparison of integrated care and enhanced specialty referral models in depression outcomes. Psychiatric Services, 57(7), 946-953.
Prevention of Suicide in Primary Care Elderly : Collaborative Trial (PROSPECT)
Bruce, M. L., Ten Have, T. R., Reynolds III, C. F., Katz, I. I., Schulberg, H. C., Mulsant, B. H. … Alexopoulos, G. S. (2004). Reducing suicidal ideation and depressive symptoms in depressed older primary care patients : a randomized controlled trial. JAMA, 291(9), 1081-1091.
Gallo, J. J., Bogner, H. R., Morales, K. H., Post, E. P., Yin, J. Y. et Bruce, M. L. (2007). The effect of a primary care practice-based depression intervention on mortality in older adults : a randomized controlled trial. Annals of Internal Medicine, 146(10), 689-698.
Gallo, J. J., Morales, K. H., Bogner, H. R., Raue, P. J., Zee, J., Bruce, M. L. et Reynolds III, C. F. (2013). Long-term effect of depression care management on mortality in older adults : follow-up of cluster randomized controlled trial in primary care. BMJ, 346 :f2570.
Remerciements
Les auteurs remercient Michèle Dugas pour son aide avec l’édition de ce manuscrit. Le stage postdoctoral de Matthew Menear est financé par les Instituts de recherche en santé du Canada.
Note
-
[i]
Toutes les initiatives de soins de santé mentale primaires intégrés sont décrites au Tableau 2.
Bibliographie
- 1. Lalonde, M. (1974). A new perspective on the health of Canadians : a working document. Récupéré de Ottawa :
- Lesage, A. et Émond, V. (2012). Surveillance des troubles mentaux au Québec : prévalence, mortalité et profil d’utilisation des services. Récupéré de Montréal, QC : https://www.inspq.qc.ca/sites/default/files/publications/1578_survtroublesmentauxqc_prevalmortaprofilutiliservices.pdf
- 2. WHO. (2008). The world health report : Primary health care now more than ever. Récupéré de Geneva :
- WHO et WONCA. (2008). Integrating mental health into primary care : A global perspective. Récupéré de Geneva :
- Wong, S. T., Manca, D., Barber, D., Morkem, R., Khan, S., Kotecha, J., . . . Patten, S. (2014). The diagnosis of depression and its treatment in Canadian primary care practices : an epidemiological study. CMAJ Open, 2(4), E337-342.
- 3. Shi, L. (2012). The impact of primary care : a focused review. Scientifica (Cairo), 2012, 432892. doi :10.6064/2012/432892
- 4. Starfield, B., Shi, L. et Macinko, J. (2005). Contribution of primary care to health systems and health. Milbank Q, 83(3), 457-502. doi:10.1111/j.1468-0009. 2005.00409.x
- 5. Kodner, D. L. (2009). All together now : a conceptual exploration of integrated care. Healthc Q, 13 Spec No, 6-15. Récupéré de : http://www.ncbi.nlm.nih.gov/pubmed/20057243
- 6. WHO et WONCA. (2008). Integrating mental health into primary care : A global perspective. Récupéré de Geneva :
- Wong, S. T., Manca, D., Barber, D., Morkem, R., Khan, S., Kotecha, J., . . . Patten, S. (2014). The diagnosis of depression and its treatment in Canadian primary care practices : an epidemiological study. CMAJ Open, 2(4), E337-342.
- 7. Fleury, M. J., Grenier, G., Bamvita, J. M. et Caron, J. (2014). Determinants and patterns of service utilization and recourse to professionals for mental health reasons. BMC Health Serv Res, 14, 161.
- 8. Serrano-Blanco, A., Palao, D. J., Luciano, J. V., Pinto-Meza, A., Lujan, L., Fernandez, A., . . . Haro, J. M. (2010). Prevalence of mental disorders in primary care : results from the diagnosis and treatment of mental disorders in primary care study (DASMAP). Soc Psychiatry Psychiatr Epidemiol, 45(2), 201-210.
- 9. Lesage, A. et Émond, V. (2012). Surveillance des troubles mentaux au Québec : prévalence, mortalité et profil d’utilisation des services. Récupéré de Montréal, QC : https://www.inspq.qc.ca/sites/default/files/publications/1578_survtroublesmentauxqc_prevalmortaprofilutiliservices.pdf
- 10. Roberge, P., Fournier, L., Duhoux, A., Nguyen, C. T. et Smolders, M. (2011). Mental health service use and treatment adequacy for anxiety disorders in Canada. Soc Psychiatry Psychiatr Epidemiol, 46(4), 321-330. doi :10.1007/s00127-010-0186-2
- 11. Wong, S. T., Manca, D., Barber, D., Morkem, R., Khan, S., Kotecha, J., . . . Patten, S. (2014). The diagnosis of depression and its treatment in Canadian primary care practices : an epidemiological study. CMAJ Open, 2(4), E337-342.
- 12. Pomerantz, A. S., Shiner, B., Watts, B. V., Detzer, M. J., Kutter, C., Street, B. et Scott, D. (2010). The White River model of colocated collaborative care : A platform for mental and behavioral health care in the medical home. Fam Syst Health, 28(2), 114-129.
- 13. Gillies, D., Buykx, P., Parker, A. G. et Hetrick, S. E. (2015). Consultation liaison in primary care for people with mental disorders. Cochrane Database Syst Rev, (9), CD007193.
- 14. Archer, J., Bower, P., Gilbody, S., Lovell, K., Richards, D., Gask, L., . . . Coventry, P. (2012). Collaborative care for depression and anxiety problems. Cochrane Database of Systematic Reviews, (10), Art. No. CD006525.
- 15. Kates, N., Mazowita, G., Lemire, F., Jayabarathan, A., Bland, R., Selby, P., . . . Audet, D. (2011). The evolution of collaborative mental health care in Canada : A shared vision for the future. Canadian Journal of Psychiatry, 56(5), 1-10.
- 16. Mays, N., Pope, C. et Popay, J. (2005). Systematically reviewing qualitative and quantitative evidence to inform management and policy-making in the health field. J Health Serv Res Policy, 10 Suppl 1, 6-20.
- 17. Popay, J., Roberts, H., Sowden, A., Petticrew, M., Arai, L., Rodgers, M., . . . Duffy, S. (2006). Guidance on the conduct of narrative synthesis in systematic reviews. Lancaster, UK : Lancaster University.
- 18. Petticrew, M. et Roberts, H. (2006). Systematic reviews in the social sciences : A practical guide. Oxford, UK : Blackwell Publishing.
- 19. Valentijn, P. P., Schepman, S. M., Opheij, W. et Bruijnzeels, M. A. (2013). Understanding integrated care : a comprehensive conceptual framework based on the integrative functions of primary care. Int J Integr Care, 13, e010. Récupéré de : http://www.ncbi.nlm.nih.gov/pubmed/23687482
- 20. Butler, M., Kane, R. L., McAlpine, D., Kathol, R. G., Fu, S. S., Hagerdon, H. et Wilt, T. J. (2008). Integration of Mental Health/Substance Abuse and Primary Care : Evidence reports/technology assessments, No. 173 (Prepared by the Minnesota Evidence-based Practice Center under contract No. 290-09-0009). Récupéré de Rockville, MD :
- Clark, W., Welch, S. N., Berry, S. H., Collentine, A. M., Collins, R., Lebron, D. et Shearer, A. L. (2013). California’s historic effort to reduce the stigma of mental illness : the Mental Health Services Act. Am J Public Health, 103(5), 786-794.
- 21. Collins, C., Hewson, D. L., Munger, R. et Wade, T. (2011). Evolving models of behavioral health integration in primary care. Récupéré de New York, NY : Commissaire à la santé et au bien-être. (2012). État de la situation sur la santé mentale au Québec et réponse du système de santé et des services sociaux. Récupéré de Québec :
- Commissaire à la santé et au bien-être. (2015). Perceptions et expériences des médecins de première ligne : Le Québec comparé. Résultats de l’enquête internationale sur les politiques de santé du Commonwealth Fund de 2015. Récupéré de Québec :
- Edwards, B. C., Garcia, S. P. et Smith, A. D. (2007). Integrated publicly funded physical and behavioral health services : A description of selected initiatives. Final report prepared for the Robert Wood Johnson Foundation. Récupéré de Columbus, OH :
- Fleury, M. J., Grenier, G. et Robitaille, D. (2016). Implementation of the consultation-liaison model in Quebec and its impact on primary care providers. Mental health in Family Medicine, 12, 228-240.
- 22. Edwards, B. C., Garcia, S. P. et Smith, A. D. (2007). Integrated publicly funded physical and behavioral health services : A description of selected initiatives. Final report prepared for the Robert Wood Johnson Foundation. Récupéré de Columbus, OH :
- Fleury, M. J., Grenier, G. et Robitaille, D. (2016). Implementation of the consultation-liaison model in Quebec and its impact on primary care providers. Mental health in Family Medicine, 12, 228-240.
- 23. Huffman, J. C., Niazi, S. K., Rundell, J. R., Sharpe, M. et Katon, W. J. (2014). Essential articles on collaborative care models for the treatment of psychiatric disorders in medical settings : a publication by the Academy of Psychosomatic Medicine Research and Evidence-Based Practice Committee. Psychosomatics, 55(2), 109-122. doi :S0033-3182(13)00175-8 [pii]10.1016/j.psym.2013.09.002
- 24. Hunkeler, E. M., Katon, W., Tang, L., Williams, J. W., Jr., Kroenke, K., Lin, E. H., . . . Unutzer, J. (2006). Long term outcomes from the IMPACT randomised trial for depressed elderly patients in primary care. BMJ, 332(7536), 259-263.
- 25. Joesch, J. M., Sherbourne, C. D., Sullivan, G., Stein, M. B., Craske, M. G., & Roy-Byrne, P. (2012). Incremental benefits and cost of coordinated anxiety learning and management for anxiety treatment in primary care. Psychol Med, 42(9), 1937-1948.
- 26. Solberg, L. I., Crain, A. L., Maciosek, M. V., Unutzer, J., Ohnsorg, K. A., Beck, A., . . . Glasgow, R. E. (2015). A stepped-wedge evaluation of an initiative to spread the collaborative care model for depression in primary care. Ann Fam Med, 13(5), 412-420.
- 27. Clark, W., Welch, S. N., Berry, S. H., Collentine, A. M., Collins, R., Lebron, D. et Shearer, A. L. (2013). California’s historic effort to reduce the stigma of mental illness : the Mental Health Services Act. Am J Public Health, 103(5), 786-794.
- 28. McGorry, P. D. (2015). Innovations in the design of mental health services for young people : an Australian perspective. Innovations and Entrepreneurship in Health, 2, 107-113.
- 29. Solberg, L. I., Glasgow, R. E., Unutzer, J., Jaeckels, N., Oftedahl, G., Beck, A., . . . Crain, A. L. (2010). Partnership research : a practical trial design for evaluation of a natural experiment to improve depression care. Med Care, 48(7), 576-582.
- 30. Commissaire à la santé et au bien-être. (2012). État de la situation sur la santé mentale au Québec et réponse du système de santé et des services sociaux. Récupéré de Québec :
- Commissaire à la santé et au bien-être. (2015). Perceptions et expériences des médecins de première ligne : Le Québec comparé. Résultats de l’enquête internationale sur les politiques de santé du Commonwealth Fund de 2015. Récupéré de Québec :
- 31. Fleury, M. J., Grenier, G., Vallee, C., Aube, D., Farand, L., Bamvita, J. M. et Cyr, G. (2016). Implementation of the Quebec mental health reform (2005-2015). BMC Health Serv Res, 16(1), 586.
- 32. Fleury, M. J., Grenier, G., Vallee, C., Aube, D. et Ferland, L. (In press). Implementation of the Quebec mental health reform : Network facilitating and hindering factors in local service networks International Journal of Integrated Care.
- 33. MSSS. (2012). Évaluation de l’implantation du Plan d’action en santé mentale 2005-2010. Récupéré de Québec :
- Petticrew, M. et Roberts, H. (2006). Systematic reviews in the social sciences : A practical guide. Oxford, UK : Blackwell Publishing.
- 34. Bois, C., Michaud, C., Pineault, R. et Guay, M. (2015). [Impact of standing order prescriptions on the joint follow-up of diabetics in primary care : a case study]. Sante Publique, 27(1 Suppl), S111-118. Récupéré de : http://www.ncbi.nlm.nih.gov/pubmed/26168624
- 35. Hudon, C., Chouinard, M. C., Diadiou, F., Lambert, M. et Bouliane, D. (2015). Case Management in Primary Care for Frequent Users of Health Care Services With Chronic Diseases : A Qualitative Study of Patient and Family Experience. Ann Fam Med, 13(6), 523-528.
- 36. Ricard, N., Page, C. et Laflamme, F. (2014). La pratique infirmière avancée : un choix qui s’impose pour la qualité des soins et services en santé mentale. Sante Ment Que, 39(1), 137-157. Récupéré de : http://www.ncbi.nlm.nih.gov/pubmed/25120119
- 37. Fleury, M. J., Grenier, G. et Robitaille, D. (2016). Implementation of the consultation-liaison model in Quebec and its impact on primary care providers. Mental health in Family Medicine, 12, 228-240.
- 38. Katon, W., Von Korff, M., Lin, E. et Simon, G. (2001). Rethinking practitioner roles in chronic illness : the specialist, primary care physician, and the practice nurse. Gen Hosp Psychiatry, 23(3), 138-144. Récupéré de : http://www.ncbi.nlm.nih.gov/pubmed/11427246
- 39. Katon, W. J. et Seelig, M. (2008). Population-based care of depression : team care approaches to improving outcomes. J Occup Environ Med, 50(4), 459-467.
List of tables
Tableau 1
Raisons pour intégrer les soins de santé mentale dans les soins primaires
Tableau 2
Description des initiatives de soins de santé mentale primaires intégrés
Tableau 3
Domaines et stratégies d’intégration des initiatives




 10.7202/1025911ar
10.7202/1025911ar