Abstracts
Résumé
La gérontopsychiatrie est une surspécialité de la psychiatrie qui s’intéresse à l’évaluation, au diagnostic et au traitement des troubles mentaux complexes chez les personnes âgées. Fait méconnu, son histoire encore jeune est fortement liée, au Québec, à celle du Département de psychiatrie de l’Université de Montréal (UdeM) et son réseau d’hôpitaux d’enseignement : dès la fin des années 1970, le premier service de gérontopsychiatrie a vu le jour à l’Institut universitaire en santé mentale de Montréal, et la première clinique externe au Pavillon Albert-Prévost. Le Centre hospitalier de l’Université de Montréal, l’Hôpital Maisonneuve-Rosemont et l’Institut universitaire de gériatrie de Montréal ont développé par la suite des services de gérontopsychiatrie à leur image. Le département de psychiatrie de l’UdeM est aussi le premier au Québec à offrir un programme de résidence en gérontopsychiatrie agréé par le Collège royal des médecins et chirurgiens du Canada, et ce depuis 2014. La gérontopsychiatrie est un domaine en plein essor, et les défis sont multiples dans le contexte démographique actuel. Pourtant, des obstacles majeurs freinent son développement sur le plan clinique, de l’enseignement et de la recherche, en particulier l’absence de postes spécifiques et protégés en gérontopsychiatrie. La restructuration majeure du réseau de la santé au Québec en 2015 est un autre point d’incertitude. Ce cinquantenaire du département de psychiatrie est une occasion de souligner l’apport majeur de l’UdeM au développement de la gérontopsychiatrie au Québec, et d’insister sur la spécificité des besoins des aînés en matière de soins et de services en santé mentale.
Mots-clés :
- gérontopsychiatrie,
- formation,
- organisation des services,
- santé mentale,
- aîné
Abstract
Objectives: Geriatric psychiatry became an official psychiatric subspecialty in Canada in 2009. The first board examinations from the Royal College of Physicians and Surgeons of Canada (RCPSC) took place in 2013. Geriatric Psychiatry focuses on the assessment, diagnosis, and treatment of complex mental disorders in late life, a time when the interface between physical and mental health issues often adds a new level of complexity.
Little has been written on the history of geriatric psychiatry in Québec and in Canada. A lesser-known aspect is that from the 1970’s onwards, the department of psychiatry at the Université de Montréal (UdeM) and its network of teaching hospitals have played a pioneering role in the development of geriatric psychiatry services and training. We seek to recount the history of geriatric psychiatry at UdeM, by tracing the milestones and identifying the main actors responsible for its development, from the inception of the department of psychiatry 50 years ago. This leads us to share reflections on some of the issues geriatric psychiatry is facing in Québec.
Methods: We interviewed several key actors, past and present, of geriatric psychiatry at UdeM. We read through relevant sources such as articles and monographs on the local history of psychiatric services, information bulletins and annual reports from hospitals and from UdeM, as well as other documentation from personal archives.
Results: One of the very first geriatric psychiatry services in Canada was founded in 1978 at the Institut universitaire en santé mentale de Montréal, with a dedicated inpatient unit for new admissions of elderly psychiatric patients. A geriatric psychiatry outpatient clinic was inaugurated the same year at the Pavillon Albert-Prévost. Throughout the years, geriatric psychiatry services were also developed in the remaining hospital sites affiliated with the department of psychiatry at the UdeM (Hôpital Maisonneuve-Rosemont, Centre hospitalier de l’Université de Montréal, Institut universitaire de gériatrie de Montréal), driven by dedicated individuals, in accordance with their respective historical background and mission. Clinical training is provided in each of these sites for medical students, psychiatry residents and more recently, for future geriatric psychiatrists. In 2014, the geriatric psychiatry residency program at UdeM was the first to be accredited in Québec by the RCPSC, as well as the first French language geriatric psychiatry program in North America.
Conclusion: Geriatric psychiatry in 2015 is a burgeoning field, in a challenging demographic context. Despite the clinical need, major obstacles remain, particularly in the absence of specific geriatric psychiatry positions. Furthermore, the Québec healthcare system is going through a major restructuration in 2015, adding to the uncertainty. The 50th anniversary of the department of psychiatry at UdeM is an opportunity to underline the contribution of UdeM to the development of geriatric psychiatry in Québec, and to emphasize the specific needs of the elderly in terms of mental health care and geriatric psychiatry services.
Keywords:
- geriatric psychiatry,
- training,
- mental health,
- services organization,
- elderly
Article body
Longtemps, les problèmes de santé physique ou mentale des personnes âgées ont été perçus comme normaux, inhérents au vieillissement, et n’ont suscité que peu d’intérêt. La gérontopsychiatrie est une discipline encore très jeune, bien que dans le contexte actuel de vieillissement démographique, sa pertinence n’est plus à démontrer. Comme nous le verrons, le Département de psychiatrie de l’Université de Montréal (UdeM) est un pionnier de la gérontopsychiatrie, au Canada et au Québec. C’est dans le réseau des hôpitaux d’enseignement de l’UdeM que la gérontopsychiatrie a pris naissance en 1978, et c’est l’UdeM qui, en 2016, remettra leurs diplômes de surspécialité aux deux premières gérontopsychiatres formées au Québec. Sans prétendre faire un inventaire exhaustif de la gérontopsychiatrie à l’UdeM, nous en soulignons les principaux jalons historiques, les caractéristiques de ses milieux d’enseignement clinique, ainsi que quelques-unes de ses figures marquantes. Les enjeux auxquels fait face la gérontopsychiatrie en tant que nouvelle surspécialité sont abordés.
1. Bref historique et principes fondateurs de la gérontopsychiatrie
Les soins médicaux spécifiquement gériatriques sont apparus dans les années 1930, au Royaume-Uni. Les gériatres s’occupaient alors de la globalité des pathologies chez les patients âgés, y compris les troubles mentaux. Les psychiatres Felix Post et Willi Mayer-Gross ont commencé à s’intéresser aux soins psychiatriques pour aînés dans les années 1940. Il faudra cependant attendre les années 1960-1970 pour qu’une véritable programmation en gérontopsychiatrie ne prenne forme (Hilton, 2005). Au Canada comme aux États-Unis et au Royaume-Uni, ce sont d’abord les hôpitaux psychiatriques publics et les hôpitaux pour vétérans qui ont développé la gérontopsychiatrie, surtout à partir des années 1970. Le programme de l’Hôpital Royal Ottawa, développé sous la gouverne de Dre Marie-France Tourigny-Rivard, offre un dispositif de soins complet, qui incarne les valeurs et les principes d’intervention en gérontopsychiatrie : une approche globale, proche parente de la gériatrie, qui englobe aussi les éléments fondamentaux de la philosophie d’intervention biopsychosociale en psychiatrie (voir le tableau 1). Le rôle joué par l’UdeM et son réseau hospitalier dans le développement de la gérontopsychiatrie est moins connu, et mérite d’être raconté.
Tableau 1
Valeurs et principes d’intervention en gérontopsychiatrie
2. Naissance de la surspécialité
Faisant écho au développement des soins psychiatriques aux personnes âgées, des sociétés savantes ont commencé à voir le jour dans les années 1970 dans plusieurs pays :
Group for the Psychiatry of Old Age du Royal College of Psychiatrists au Royaume-Uni (1973) ;
American Association for Geriatric Psychiatry (AAGP) (fondée en 1978) ;
International Psychogeriatric Association (IPA, 1982) ;
Société de psychogériatrie du Québec (1980) ;
Société internationale de psychogériatrie de langue française (1986) ;
Canadian academy of geriatric psychiatry - Académie canadienne de gérontopsychiatrie (CAGP/ACGP, 1991)
La Société de psychogériatrie du Québec a été fondée en 1980 (deux ans avant la Société québécoise de gériatrie), par les Drs André Brunet et Johanne Fréchette, psychiatres à l’Institut universitaire en santé mentale de Montréal (IUSMM), ainsi que le Dr Jacques Potvin comme président fondateur. Le premier congrès s’est d’ailleurs tenu à l’IUSMM la même année.
Ces regroupements de psychiatres intéressés par les soins aux personnes âgées dans plusieurs pays ont joué un rôle déterminant pour le développement scientifique de la gérontopsychiatrie ainsi que pour sa reconnaissance en tant que surspécialité. Selon la définition canadienne du Collège royal des médecins et chirurgiens du Canada (CRMCC), organisme d’agrément de la formation et de la compétence des médecins spécialistes au pays, la gérontopsychiatrie est « une surspécialité de la psychiatrie qui s’intéresse à l’évaluation, au diagnostic et au traitement des troubles mentaux complexes qui se manifestent chez les aînés » (Le Collège royal des médecins et chirurgiens du Canada, 2011). La gérontopsychiatrie s’adresse à trois clientèles principales de personnes âgées :
Les personnes âgées qui développent une maladie psychiatrique d’apparition tardive. La présentation en est souvent atypique et le diagnostic et le traitement, complexes, avec des enjeux tels que les comorbidités physiques, la perte d’autonomie et l’interface avec les troubles cognitifs.
Les patients qui souffrent de troubles neurocognitifs comportant des symptômes neuropsychiatriques (symptômes comportementaux et psychologiques de la démence, ou SCPD), qui peuvent constituer un défi de taille pour les soignants.
Les patients âgés qui présentent des troubles mentaux persistants depuis l’âge adulte, comme la schizophrénie ou le trouble bipolaire, lorsque le tableau clinique se complique de troubles cognitifs ou d’une atteinte fonctionnelle accrue.
C’est bien sûr au Royaume-Uni que la gérontopsychiatrie a été reconnue en premier en tant que surspécialité, en 1989. Plusieurs autres pays en Europe et ailleurs dans le monde ont suivi (Georgescu et al., 2013). Aux États-Unis, les premiers examens de surspécialité ont eu lieu en 1991.
Au Canada, après deux refus en 1996 et 2000, ce n’est qu’en 2009 que la gérontopsychiatrie est devenue une surspécialité officielle (Andrew et Shea, 2010). Les premiers examens de certification du CRMCC ont eu lieu à l’automne 2013. À l’été 2015, selon le répertoire en ligne du CRMCC, on dénombrait 162 gérontopsychiatres certifiés, dont 33 au Québec (http://www.collegeroyal.ca). La gérontopsychiatrie attend cependant toujours la reconnaissance officielle de la part du Collège des médecins du Québec (CMQ).
3. L’enseignement de la gérontopsychiatrie à l’Université de Montréal
D’une durée de 5 ans après le diplôme M.D., la résidence en psychiatrie est une formation essentiellement clinique ; les cours occupent une demi-journée par semaine environ. Les stages se déroulent dans les hôpitaux universitaires d’enseignement, sous la supervision de professeurs de clinique, les « patrons », à l’intérieur d’un programme universitaire de résidence agréé par le CRMCC. Cette mission d’enseignement fait partie intégrante de la culture et de l’organisation des hôpitaux universitaires, et en constitue d’ailleurs une des missions de base. Le développement des services et celui de la formation et de l’enseignement en gérontopsychiatrie dans le réseau d’hôpitaux de l’UdeM sont donc intimement liés.
C’est probablement au milieu des années 1960, peu après la fondation du département de psychiatrie et du programme de résidence mis sur pied par le Dr Camille Laurin, qu’on retrouve les balbutiements d’un enseignement formel de la gérontopsychiatrie. Des cours hebdomadaires se déroulaient alors le mercredi soir, sous la direction du Dr Gilles Paul-Hus. Ce dernier offrait un stage auprès de patients âgés à l’Hôpital Saint-Jean-de-Dieu (actuel IUSMM).
L’enseignement clinique de la gérontopsychiatrie tel qu’on le connaît ne s’est véritablement développé qu’à partir des années 1980. Peu à peu, à mesure que les exigences de formation se sont resserrées, les cours formels et les stages cliniques spécialisés ont été développés. Les externes en médecine (mais pas forcément tous) sont exposés à la gérontopsychiatrie dans les milieux de stage. Depuis quelques années, une exposition minimale est assurée par l’intermédiaire de deux séances d’apprentissage par raisonnement clinique (ARC) de gérontopsychiatrie. Pour les plus intéressés, des stages optionnels sont bien établis et ont certainement favorisé l’éclosion de plusieurs vocations pour la gérontopsychiatrie et pour les soins aux personnes âgées.
Jusqu’en 2009, seule une « exposition suffisante » des futurs psychiatres à la gérontopsychiatrie était requise par le CRMCC. La plupart des programmes de résidence canadiens exigeaient dans les faits 3 mois de stage qui s’effectuaient habituellement comme résident senior (soit en 4e ou 5e année du programme de résidence en psychiatrie de cinq ans). Depuis 2010, le stage obligatoire est rallongé à 6 mois et se déroule en 3e année, deux changements qui sont propices à favoriser l’intérêt des résidents pour la gérontopsychiatrie. À l’UdeM, un bloc de 7 cours de trois heures, coordonné par Dre Rosita Punti (IUSMM), est donné aux résidents de 3e année par plusieurs professeurs du Département et couvre les principaux thèmes d’intérêt en gérontopsychiatrie.
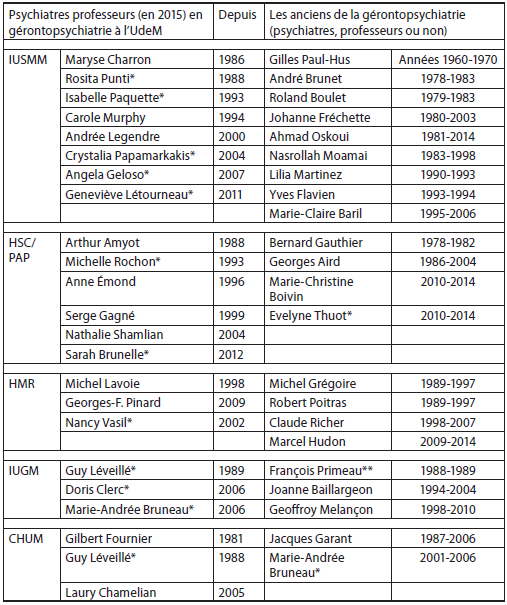
Cinq centres hospitaliers constituent le réseau d’enseignement en gérontopsychiatrie de l’UdeM, soit l’Institut universitaire en santé mentale de Montréal (IUSMM), le Pavillon Albert-Prévost (PAP) de l’Hôpital du Sacré-Coeur (HSC), l’Hôpital Maisonneuve-Rosemont (HMR), le Centre hospitalier de l’Université de Montréal (CHUM) et l’Institut universitaire de gériatrie de Montréal (IUGM). Dans ce réseau, entre 20 et 25 professeurs réguliers, dont 11 gérontopsychiatres certifiés, assurent l’enseignement clinique de la gérontopsychiatrie. Le tableau 2 recense les psychiatres qui ont travaillé en gérontopsychiatrie dans les 5 principaux milieux d’enseignement clinique de l’UdeM, jusqu’en 2015.
Tableau 2
Psychiatres professeurs en gérontopsychiatrie dans les principaux milieux d’enseignement à l’UdeM
4. Développement des services de gérontopsychiatrie dans les milieux d’enseignement clinique de l’UdeM
Chacun des cinq milieux cliniques du réseau hospitalier d’enseignement en psychiatrie de l’UdeM a développé une offre de services en gérontopsychiatrie qui reflète les particularités locales (hôpital psychiatrique, département de psychiatrie à l’intérieur d’un hôpital général ou gériatrique, activités importantes de consultation-liaison, etc.). La culture propre à chaque milieu a également modulé l’orientation donnée aux dispositifs de soins ainsi que, par le fait même, le type de stage et l’enseignement clinique qui y sont offerts. Malgré cette variété de contextes, on retrouve davantage de similitudes que de différences dans l’approche clinique globale.
Institut universitaire en santé mentale de Montréal
L’IUSMM est un hôpital psychiatrique de l’est de Montréal, fondé en 1873 par les Soeurs de la Providence sous le nom de l’Hôpital Saint-Jean-de-Dieu (SJDD). Pendant près d’un siècle, SJDD a accueilli les patients francophones souffrant de troubles mentaux en provenance de tout l’ouest du Québec (Courteau, 1989). Il a changé deux fois d’appellation, devenant l’Hôpital Louis-H. Lafontaine (LHL) en 1975, puis l’Institut universitaire en santé mentale de Montréal (IUSMM) en 2013. La vision des soins de santé mentale organisés par programmes-clientèle met de l’avant une approche centrée sur la pleine citoyenneté, en partenariat avec la première ligne, la communauté et les proches. Depuis la reconfiguration du réseau de santé le 1er avril 2015, l’IUSMM fait partie du Centre intégré universitaire de santé et de services sociaux (CIUSSS) de l’est de l’île de Montréal. Il est affilié à l’Université de Montréal de manière officielle depuis 1973, mais l’enseignement de la psychiatrie s’y déroulait déjà depuis des années.
Le programme de gérontopsychiatrie de l’IUSMM a été fondé en 1978 par le Dr André Brunet, psychiatre. Il s’agit du premier service entièrement dédié aux soins de santé mentale pour les personnes âgées à voir le jour au Québec, et parmi les tout premiers (sinon le premier) au Canada. Préalablement, en 1957-58, une classification des patients selon 4 grandes catégories (gériatrie, neurologie, déficience intellectuelle et « syndromes psychogéniques ») avait été effectuée (Courteau, 1989). Les unités de gériatrie, de long séjour, étaient sous la responsabilité du Dr Gilles Paul-Hus. Le Dr Brunet y avait fait un stage comme résident au milieu des années 1960, et le Dr Gaston-B. Gravel (Directeur des services professionnels d’alors) a fait appel à lui pour mettre sur pied un service de soins psychiatriques de courte durée spécifique pour les personnes âgées (Dr André Brunet, communication personnelle, 30 mai 2015). Le Dr Brunet est donc devenu, le 30 octobre 1978, le premier chef du Service de psychiatrie gériatrique, comme on l’appelait à l’origine (Brunet, 1979). Le chef du Département de psychiatrie de LHL était alors le Dr Raymond Morissette.
Au terme d’un travail de recherche qui l’a amené à se documenter et à visiter des services de gériatrie naissants à Québec et à Sherbrooke, le Dr Brunet mis sur pied la première unité de gérontopsychiatrie active au Québec, une unité d’admission de 30 lits, selon le modèle britannique de prestation de soins : une approche globale, intégrant les composantes physique et psychiatrique dans la compréhension des pathologies, des hospitalisations brèves dans la mesure du possible, un souci constant du maintien de l’autonomie et de la qualité de vie, l’intervention en équipe multidisciplinaire, et l’implication continue des familles.
L’essence de la gérontopsychiatrie y était d’emblée, et ces principes fondateurs tiennent toujours. Dès le départ, l’accent a été mis sur les personnes âgées consultant pour la première fois en psychiatrie. Les patients présentant des troubles psychiatriques de longue date restaient sous la responsabilité de leur équipe de secteur, tandis que ceux qui présentaient à l’avant-plan un trouble cognitif ou une perte d’autonomie étaient vus plutôt à leur centre d’hébergement et de soins de longue durée (CHSLD) ou en résidence de type familial, où les psychiatres allaient faire des consultations. L’équipe d’alors, bien que réduite, assurait déjà la continuité des soins après le congé. La clinique externe se déroulait à l’intérieur même de l’unité (Mme Josée Gariépy, communication personnelle, 29 mai 2015).
Dre Johanne Fréchette, arrivée en 1980, a succédé au Dr Brunet comme chef de service en 1983. Elle a particulièrement développé le volet de consultations en CHSLD et ce, jusqu’en 2003 ; elle a aussi initié les liens avec les centres locaux de services communautaires (CLSC) (Dre Johanne Fréchette, communication personnelle, 29 mai 2015). À la même époque, le Dr Nasrollah Moamai a pris en charge les unités de gériatrie du « Gamelin », pavillon de LHL qui deviendra plus tard le CHSLD Jeanne-LeBer. Le Dr Jacques Clément est arrivé comme omnipraticien de l’unité d’admission en novembre 1980, et il est resté un maillon essentiel de l’équipe jusqu’à sa retraite en juin 2014. En 1988, l’unité d’origine (302) a déménagé à l’unité actuelle (301), fraîchement rénovée et adaptée à la clientèle âgée. En 2015, l’unité 301 compte 24 lits.
Dre Charron a assumé la chefferie du service en 1987, et a occupé cette fonction jusqu’en 2006. Ce fut une période de développement constant, en particulier des ressources ambulatoires, grâce à l’énergie et la force de conviction qu’elle a déployées. Elle a su obtenir l’appui des chefs du département (Dr Claude Vanier, puis Dr J. André Luyet) et mener à terme à peu près tous les projets de développement mis de l’avant. Cette période a aussi été particulièrement fertile pour le recrutement, avec un taux de rétention remarquable grâce aux possibilités offertes, le haut niveau de compétence qui se dégage de l’équipe entière, et l’excellent climat de travail.
Dans les années 1990, le service a compté jusqu’à 5 unités de soins de longue durée, de 30 à 37 lits chacune, qui ont été progressivement fermées, par attrition et suite à des relocalisations. Plusieurs patients souffrant de troubles mentaux graves, hospitalisés de très longue date pour la plupart, ont pu intégrer des ressources d’hébergement, dont certaines ont été conçues et, dans certains cas, bâties spécialement pour les accueillir (Résidence La Tourterelle, Résidence Charlemagne, et plus tard Résidence du Jasmin). D’autres ont été hébergés en CHSLD. Parmi les psychiatres qui ont contribué à plusieurs phases de cette grande opération, mentionnons le Dr Ahmad Oskoui.
La clinique externe de gérontopsychiatrie a été inaugurée en 1997, et fut le laboratoire de plusieurs services novateurs, dont la première infirmière de suivi d’intensité variable de tout l’IUSMM. Un hôpital de jour avec programmation spécifique en gérontopsychiatrie a été inauguré en 1997. Le module de consultation-liaison pour la vingtaine de CHSLD du secteur s’est bonifié en 2003 d’un poste d’infirmière clinicienne de liaison.
Dre Rosita Punti a succédé à Dre Charron en 2006 et a poursuivi le travail. L’organisation par programmes-clientèle a été instaurée dans l’hôpital en 2007, ce qui a consacré en gérontopsychiatrie un mode de fonctionnement déjà en place en bonne partie. Une période de consolidation de la programmation a suivi, avec une restructuration de l’offre de services. En 2015, une systématisation du processus d’évaluation gérontopsychiatrique est en voie d’instauration dans l’ensemble des points de service du programme. Dans la foulée de l’expertise acquise au fil des ans à l’Hôpital de jour, une programmation spécifique d’interventions individuelles et de groupe est en cours d’élaboration selon trois grands axes cliniques (troubles psychotiques, troubles anxieux et de l’humeur, troubles neurocognitifs avec comorbidité psychiatrique). L’unité 402 de réadaptation intensive en gérontopsychiatrie, la dernière unité de long séjour du programme, a fermé ses portes en 2014, ainsi que l’hôpital de jour. Une équipe mobile d’intervention en CHSLD a été constituée. Son rôle est de soutenir les équipes traitantes dans la prise en charge des patients présentant des troubles neurocognitifs et des perturbations comportementales graves ou réfractaires, par l’intermédiaire de discussions de cas ainsi que d’une évaluation et des interventions spécialisées, tant pharmacologiques que non pharmacologiques.
En avril 2015, un service d’hospitalisation à domicile et de résolution de crise (HDRC) en gérontopsychiatrie a été inauguré, une première au Québec. Sa mission est de traiter à domicile afin de favoriser le rétablissement, d’optimiser les acquis fonctionnels, tout en permettant une prise en charge souple et rapide pour des patients qui autrefois auraient nécessité une hospitalisation.
La mission d’enseignement et de formation continue a toujours été prioritaire dans le programme. Dès le début, des séances de formation pour le personnel de l’unité se tenaient de façon hebdomadaire, coordonnées par le Dr Roland Boulet. Un séminaire auquel assistaient psychiatres, omnipraticien, résidents et certains consultants (neurologue, interniste) avait lieu chaque semaine également. Ce séminaire s’est plus tard élargi aux autres professionnels du programme, puis à ceux de l’Hôpital et des partenaires de la région. Aujourd’hui, les conférences de gérontopsychiatrie coordonnées par Dre Punti sont diffusées à l’ensemble du réseau québécois par visioconférence, à raison d’environ deux fois par mois.
L’enseignement aux résidents a commencé peu après l’inauguration du programme. Depuis 1979, les professeurs de gérontopsychiatrie de l’IUSMM ont accueilli environ 150 résidents en psychiatrie et en gériatrie ainsi qu’un grand nombre d’externes en médecine. Des centaines de stagiaires de toutes les disciplines y ont reçu une partie de leur formation. La structure du programme permet une grande variété de stages personnalisés.
La première résidente du programme fut Dre Anne Émond (maintenant au PAP), supervisée par Dr André Brunet. Dre Maryse Charron est la première résidente du réseau de l’UdeM qui s’est formée expressément en vue d’une pratique en gérontopsychiatrie, pratique qu’elle a entamée à l’IUSMM dès la fin de sa résidence en 1986. En 2014-2015, les deux premières résidentes en surspécialité formées au Québec (Dres Maryse Turcotte et Cynthia Bellavance, diplômées de l’Université Laval) ont entamé leur formation de surspécialité en gérontopsychiatrie à l’IUSMM et vont graduer en 2016.
Sur le plan scientifique, le programme de gérontopsychiatrie de l’IUSMM a développé plusieurs axes d’intérêt, certains en recherche évaluative en collaboration avec des chercheurs du centre de recherche Fernand-Seguin (Alain Lesage, Henri Dorvil, Richard Boyer), d’autres notamment sur la manie chez des patients âgés, les conséquences cognitives de la leucotomie, le syndrome métabolique et la zoothérapie. Actuellement, l’équipe collabore avec Dr Stéphane Richard-Devantoy à la caractérisation clinique, cognitive et en neuroimagerie fonctionnelle de patients âgés souffrant de dépression, qui présentent une fragilité suicidaire. Un second projet élaboré par Dre Geneviève Létourneau explore le concept de réserve cognitive, en lien avec la maladie vasculaire cérébrale et la dépression à l’âge avancé.
L’équipe de gérontopsychiatrie de l’IUSMM a piloté la section sur la gérontopsychiatrie dans la 4e édition du Manuel psychiatrie clinique dirigé par les Drs Pierre Lalonde et Georges F. Pinard[1]. Maintenant constituée de trois chapitres, cette section témoigne de l’explosion des connaissances en gérontopsychiatrie dans les quinze dernières années (Paquette et al., sous presse).
Hôpital du Sacré-Coeur : le Pavillon Albert-Prévost
C’est en 1978 que le département de psychiatrie du PAP a inauguré une première clinique externe de psychiatrie gériatrique, sous la responsabilité du Dr Bernard Gauthier. Cette clinique a oeuvré pendant 4 ans. Puis, pendant quelques années, les soins psychiatriques aux personnes âgées ont été assurés par les équipes de secteur adultes. En 1986, la ministre de la Santé Mme Thérèse Lavoie-Roux a instauré une série de mesures visant à désengorger les urgences des hôpitaux. Dans cette foulée, les équipes ambulatoires de psychogériatrie (dont celle de l’HSC) ont été déployées, avec un impact considérable sur le développement des soins de santé mentale aux personnes âgées.
La clinique de gérontopsychiatrie de l’HSC offre des consultations et des suivis à domicile, ainsi qu’un soutien aux ressources de première ligne dans cinq territoires de CLSC. Les évaluations initiales sont effectuées dans un délai de 2 semaines. En 1995, le Service de gérontopsychiatrie est officialisé, sous le leadership du Dr Georges Aird. Un programme interne est ajouté en 1999 sous la responsabilité du Dr Serge Gagné. Il comprend maintenant 12 lits d’hospitalisation et 6 places en hôpital de jour. Le travail en collaboration avec le secteur ambulatoire en tendant vers des soins intégrés avec la première ligne caractérise l’offre de services que l’équipe de gérontopsychiatrie du PAP est parvenue à développer au fil des ans avec beaucoup de dynamisme, malgré des moyens et des ressources souvent limités. Après le Dr Aird, Dres Anne Émond et Nathalie Shamlian se sont succédées à titre de chef du service. En 2010, Dres Marie-Christine Boivin et Evelyne Thuot sont recrutées à l’issue d’une formation complémentaire ; elles ont malheureusement toutes les deux quitté le PAP en 2014, faute de poste confirmé. En 2012 Dre Sarah Brunelle intègre le service après une formation complémentaire à San Diego.
Le volet de consultations dans plusieurs CHSLD du secteur est bien structuré depuis plusieurs années, notamment à l’Hôpital Notre-Dame-de-la-Merci où Dre Michelle Rochon se rend de façon hebdomadaire. L’équipe traitante bénéficie ainsi de formation directe, ce qui est fort apprécié. L’équipe offre aussi un volet de télépsychiatrie, notamment avec les Îles-de-la-Madeleine et Shawinigan.
La Clinique de la mémoire a été fondée en 2004 par les Drs Aird et Nathalie Shamlian. On y offre un service de diagnostic et de traitements spécialisés de diverses formes de démence. Plusieurs projets cliniques novateurs ont pu être réalisés avec certains CHSLD du secteur. Des projets de recherche pharmacologique et non pharmacologique ont eu lieu. La clinique a malheureusement dû cesser ses activités faute de ressources.
Le service de gérontopsychiatrie du PAP a été très actif en matière de formation continue. Les conférences mensuelles coordonnées depuis de nombreuses années par le Dr Amyot attirent un public fidèle et sont maintenant retransmises par visioconférence. Un club de lecture commun potentialise les échanges avec l’Hôpital Notre-Dame-de-la-Merci. De plus, le service a organisé depuis 1993 six colloques sur divers sujets touchant à la santé mentale des personnes âgées. L’enseignement universitaire se fait à tous les niveaux, de la 1re année de médecine jusqu’à la surspécialité, et les professeurs en gérontopsychiatrie du PAP ont accueilli plusieurs dizaines de résidents de psychiatrie, et ont offert un stage de formation complémentaire avant même la mise sur pied du programme de surspécialité.
Outre les études pharmacologiques effectuées à la clinique de la mémoire, divers autres projets de recherche sont à souligner, notamment avec le concours de Mme Anne Décary, Ph. D. (Senouci, Shamlian et Décary, 2010 ; Shamlian, Danis, Amyot et Décary, 2008). D’autre part, le Dr Amyot a publié plusieurs résumés, articles ou chapitres de livre sur la psychothérapie des personnes âgées (Amyot, 2003). Dre Brunelle s’est quant à elle intéressée aux facteurs de risque de la psychose d’apparition tardive (Brunelle et al., 2012)
Les membres de l’équipe du PAP ont toujours offert une implication sur le plan universitaire, organisationnel et politique. Le Dr Amyot a été directeur du Département universitaire et aussi responsable de la santé mentale au Ministère de la Santé et des Services sociaux dans les années 1980. Plus tard, c’est à sa suggestion que l’Association des médecins psychiatres du Québec (AMPQ) a créé le Comité de gérontopsychiatrie, formé de représentants de chaque faculté de médecine du Québec. Cette tribune au sein de l’AMPQ permet de faire valoir les enjeux d’importance pour la gérontopsychiatrie : reconnaissance de la surspécialité, formation, plans régionaux d’effectifs médicaux (PREM) spécifiques, distribution des ressources pour les patients âgés souffrant de troubles mentaux, etc. La chronique régulière dans le bulletin de l’AMPQ offre également une occasion de sensibiliser les membres (collègues psychiatres) à ces enjeux.
Hôpital Maisonneuve-Rosemont
En 2015, HMR s’est doté officiellement d’un service de gérontopsychiatrie dont la chefferie est assumée par Nancy Vasil, gérontopsychiatre. Le modèle de services à HMR privilégie la complémentarité entre l’hospitalisation et le secteur ambulatoire. L’offre de services en gérontopsychiatrie s’est développée en harmonie avec les spécialités médico-chirurgicales, notamment la gériatrie, la neurologie, la médecine familiale et l’urgence, ce qui a permis d’enrichir l’enseignement de la gérontopsychiatrie de l’apport de ces disciplines.
En 1989, une unité de gérontopsychiatrie de 6 lits a été créée par le Dr Michel Grégoire, en association avec le service de gériatrie. Le Dr Michel Lavoie en est responsable depuis 1998 et reçoit les résidents de psychiatrie en stage obligatoire de gérontopsychiatrie, en collaboration avec Dr Georges-F. Pinard. Au fil des ans, plusieurs psychiatres ont assuré les consultations externes. Bien qu’il n’y ait pas d’équipe spécifique de gérontopsychiatrie, les patients âgés bénéficient de l’approche multidisciplinaire par les professionnels du département, tant à l’interne qu’en externe.
L’implication des membres du département de psychiatrie de HMR en consultation-liaison a toujours été très importante pour la formation en gérontopsychiatrie des externes, des résidents en psychiatrie et plus récemment, des résidents en gérontopsychiatrie. En particulier, Dre Vasil est depuis 2002 gérontopsychiatre consultante pour les services de gériatrie et de neurologie, à la clinique de la mémoire ainsi qu’à la clinique des troubles du mouvement. Elle est responsable du stage de surspécialité en consultation-liaison gérontopsychiatrique.
Centre hospitalier de l’Université de Montréal
Au CHUM, la gérontopsychiatrie s’est d’abord développée à l’intérieur de la consultation-liaison. Ainsi, à l’Hôpital Saint-Luc (HSL), le Dr Gilbert Fournier a développé depuis plus de 30 ans une expertise en tant que psychiatre consultant à l’unité de gériatrie. À l’Hôpital Notre-Dame (HND), le Dr Jacques Garant en a fait de même en gériatrie active et aux soins prolongés, où il a reçu de nombreux résidents en stage entre 1987 et 2006. Dre Marie-Andrée Bruneau puis Dre Laury Chamelian ont assuré la relève, en s’intéressant plus particulièrement aux aspects neuropsychiatriques de ces affections. Même s’il ne se considère pas gérontopsychiatre, il faut souligner l’immense travail de pionnier accompli par le Dr Yves Quenneville à l’unité des soins palliatifs de HND, auprès d’une clientèle souvent âgée.
Le Dr Guy Léveillé, chef du service de gérontopsychiatrie, a intégré le CHUM en 1988. À l’HSL puis au campus Notre-Dame du CHUM, il est responsable des patients âgés hospitalisés dont il assure également le suivi externe. Il a su s’entourer d’une équipe multidisciplinaire composée d’infirmières, travailleurs sociaux, éducateurs spécialisés et ergothérapeutes. Il est aussi consultant auprès de la clinique de la mémoire du CHUM. Dr Léveillé est un professeur très apprécié des externes et des résidents qui viennent faire leur stage obligatoire de gérontopsychiatrie. Ces derniers le suivent une journée par semaine à l’IUGM, où il pratique également depuis 1989.
Institut universitaire de gériatrie de Montréal
En 1978, le Queen Mary Veteran’s Hospital est transformé en établissement spécialisé en gériatrie et gérontologie et prend le nom de Centre hospitalier Côte-des-Neiges. En 1982, son Centre de recherche est inauguré et est maintenant un centre de référence incontournable sur les neurosciences du vieillissement et sur le bien-vieillir, et la recherche en gérontopsychiatrie est un de ses axes prioritaires de développement. L’établissement est affilié à l’UdeM depuis 1983, et obtient en 1997 la désignation d’Institut universitaire de gériatrie de Montréal (IUGM), en tant que centre d’expertise dans les soins aux personnes âgées. Il est aussi un milieu de vie pour de nombreux résidents et se caractérise par sa clientèle urbaine et multiculturelle. Les valeurs propres à l’IUGM sont l’innovation, l’humanisme, l’engagement et la collaboration.
À partir de 1988, les Drs Guy Léveillé, François Primeau, puis Joanne Baillargeon et Geoffroy Melançon ont initié à l’IUGM une pratique interdisciplinaire de la gérontopsychiatrie, axée sur la clientèle gériatrique, en collaboration avec les infirmières spécialisées. En 2015, les Drs Marie-Andrée Bruneau, Doris Clerc et Guy Léveillé pratiquent principalement sur un mode de consultation-liaison aux quelques 450 lits de l’établissement ainsi qu’au centre ambulatoire et ses cliniques spécialisées.
En 2011, Dre Bruneau ainsi que divers intervenants ont mis sur pied l’équipe SCPD-IUGM (symptômes comportementaux et psychologiques de la démence), dont le mandat est de soutenir les équipes de soins par le biais de formations, de mentorat et d’activités de téléexpertise (Bruneau, 2014b). L’équipe a également développé un programme de formation en ligne, des outils cliniques et des guides de pratique (Bruneau et Ménard, 2014). Depuis octobre 2014, l’équipe SCPD s’est élargie et comprend désormais 2 gérontopsychiatres (Marie-Andrée Bruneau et Doris Clerc) ainsi que plusieurs professionnels spécialisés. Elle remplit les fonctions d’une équipe de 3e ligne pour le Réseau universitaire intégré de santé (RUIS) de l’UdeM (www.ruis.umontreal.ca).
Dre Bruneau a codirigé les travaux du Groupe d’experts sur les SCPD, ce qui a donné lieu à plusieurs publications par le Ministère de la Santé et des Services sociaux (www.msss.gouv.qc.ca/professionnels/alzheimer/information-clinique-formation-mentorat). Dre Bruneau a également participé, comme chercheure principale ou comme collaboratrice, à plusieurs projets de recherche axés sur l’évaluation et le traitement des SCPD. D’autres thèmes d’intérêt sont le suivi des prescriptions d’antipsychotiques chez les patients souffrant de troubles neurocognitifs, et les symptômes neuropsychiatriques associés aux troubles neurocognitifs et à la maladie de Parkinson.
L’IUGM offre de l’enseignement dans plusieurs disciplines médicales, dont la psychiatrie. Le stage pour les résidents en 3e année de résidence se fait conjointement avec le CHUM. Des stages spécialisés en cognition et de recherche, en collaboration avec les chercheurs du Centre de recherche de l’IUGM, sont également disponibles notamment pour les résidents en surspécialité.
5. Structure universitaire
Au niveau départemental, la place officielle qu’occupe la gérontopsychiatrie est très récente. Dans le passé, divers comités ont siégé au fil des ans, généralement pour remplir des missions spécifiques comme la refonte des objectifs de stage par exemple. En 1994, le directeur Dr François Borgeat mettait sur pied des Groupes d’étude sur les principaux domaines de la psychiatrie. Le GUEPG (Groupe universitaire d’étude en psychiatrie gériatrique) a vu le jour, regroupant tous les milieux d’enseignement. Ce groupe était présidé par Dre Maryse Charron (IUSMM). En un peu moins de deux ans d’activité, le GUEPG a réalisé une étude rétrospective multicentrique portant sur la manie chez les personnes âgées (Paquette et al., 1995).
En 2007, un comité de gérontopsychiatrie départemental composé d’un représentant de chaque milieu a été constitué, afin de faciliter la coordination des activités académiques et les stages des résidents. De 2009 à 2011, cette table a été présidée par Dre Shamlian (HSC-PAP). La « Division » de gérontopsychiatrie de l’UdeM a été officialisée en septembre 2011 par le directeur, Dr Emmanuel Stip, qui a nommé à sa tête Dre Bruneau (IUGM). Depuis lors, la Division de gérontopsychiatrie de l’UdeM chapeaute chaque année des symposiums et des conférences au congrès annuel de l’AMPQ. Le comité se prononce également auprès de diverses instances sur des thèmes d’importance pour la gérontopsychiatrie et la santé mentale des aînés (Bruneau, 2014a).
6. Un programme de résidence en gérontopsychiatrie à l’UdeM
Une des premières tâches de la Division de gérontopsychiatrie fut de mettre sur pied le programme de surspécialité. L’UdeM a soumis le dossier de candidature au CRMCC en septembre 2013 après deux ans de travail du comité. Le programme de l’UdeM est devenu au printemps 2014 le premier accrédité au Québec, et le 4e au Canada. En date du printemps 2015, il reste le seul programme francophone en Amérique du Nord. Il est dirigé par Dre Isabelle Paquette (IUSMM).
La résidence en gérontopsychiatrie s’échelonne sur deux ans, dont une année de stage de gérontopsychiatrie clinique avancée, ainsi que des stages surspécialisés de consultation-liaison gérontopsychiatrique, des stages médicaux (gériatrie, cognition, neuroradiologie, troubles du mouvement), un stage d’érudition et un stage optionnel. Jusqu’à une année de stages conformes complétés durant la résidence en psychiatrie peut être créditée. La formation académique comprend également un séminaire de lectures dirigées en gérontopsychiatrie, un club de lecture réseau en gérontopsychiatrie, un séminaire en éthique, et un cours sur la neuromodulation. D’autres activités spécifiques se déroulent dans chaque milieu.
7. Enjeux
La gérontopsychiatrie fait face à des enjeux de taille. Notre jeune surspécialité n’est toujours pas officiellement reconnue au Québec. Pourtant, les défis sont multiples. La proportion des personnes de 65 ans et plus dans la population générale dépasse désormais les 17 %, et l’accélération du vieillissement démographique commence à peine. Les aînés seront plus nombreux que les jeunes à compter de 2023, et ils compteront pour le quart de la population en 2031 (Institut de la statistique du Québec, 2014). On peut prévoir que le nombre de personnes qui vont requérir l’expertise de la gérontopsychiatrie va exploser d’ici 15 ans, et la question de l’accessibilité se pose déjà de manière criante.
En dépit de ce contexte démographique, la santé mentale des aînés semble peu visible, voire encore quasi absente des préoccupations gouvernementales. Le dernier Plan d’action en santé mentale 2005-2010 est muet à cet égard, et jusqu’à présent rien n’indique que le prochain sera différent. La gérontopsychiatrie a pourtant beaucoup à offrir, que ce soit en terme d’expertise clinique et scientifique, sur le plan de la formation des partenaires de la première ligne et de la communauté, ou encore, au niveau de la planification et de l’organisation des services.
De fait, dans la foulée de la réorganisation majeure du réseau de la santé qui s’est amorcée le 1er avril 2015 avec l’entrée en vigueur de la loi 10 sur la gouvernance, la gérontopsychiatrie est à la croisée des chemins. La structure telle que proposée dans la plupart des CIUSSS et Centres intégrés de santé et de services sociaux (CISSS) place la gérontopsychiatrie dans le programme Soutien à l’autonomie des personnes âgées (SAPA) et non dans le programme Santé mentale. Dans des conditions favorables, cette structure pourrait comporter des avantages pour les patients âgés qui ont un profil de perte d’autonomie, en favorisant l’intégration des équipes qui interviennent auprès d’eux. Toutefois, ce sont les services en santé mentale pour les aînés qui pourraient se trouver en situation encore plus précaire qu’aujourd’hui, et ce tant en 1re qu’en 2e ligne. En effet, l’orientation actuelle risque de cautionner l’absence de ressources pour les aînés dans les équipes de santé mentale de 1re ligne. Qui plus est, sauf dans les quelques endroits où elle est bien établie (c’est-à-dire essentiellement en milieu universitaire), la mise à part de la gérontopsychiatrie risque d’induire un désinvestissement des personnes âgées de la part des services de psychiatrie de 2e ligne : le syndrome de l’« entre-deux chaises » est toujours là, bien qu’inversé. Dans quelle mesure les programmes de santé mentale et les programmes SAPA vont-ils tenir compte, dans leur processus de réorganisation, des besoins des aînés en matière de santé mentale, et miser sur l’expertise de la gérontopsychiatrie ? Telle est la question.
Sur le plan des ressources médicales psychiatriques, contrairement à la pédopsychiatrie, il n’existe pas encore de poste (PREM) spécifique pour la gérontopsychiatrie. Dans ce contexte, l’atteinte d’une masse critique de gérontopsychiatres est loin d’être acquise. De fait, même les postes actuels sont vulnérables à court ou moyen terme, et si rien n’est fait pour les protéger, l’enseignement de base de la gérontopsychiatrie s’en trouvera rapidement fragilisé, ainsi que, à plus forte raison, le jeune programme de surspécialité. À moyen terme, c’est toute l’expertise développée depuis des décennies à l’intérieur des services spécialisés qui est en péril. Nous gardons espoir que les représentations effectuées par l’AMPQ à ce sujet porteront fruit, et que ces enjeux primordiaux sauront trouver l’oreille attentive des chefs de département ainsi que celle du Ministère.
8. Conclusion
Tout comme le Département de psychiatrie de l’UdeM, les balbutiements de la gérontopsychiatrie à Montréal remontent à une cinquantaine d’années. La naissance véritable de la gérontopsychiatrie en tant que structure de soins et d’enseignement clinique se situe cependant en 1978, avec la constitution d’un service de gérontopsychiatrie à l’IUSMM et d’une clinique externe à l’HSC-PAP. Il est intéressant de noter que ces deux milieux, avec des identités de départ en apparence bien distinctes, se sont progressivement rejoints dans leur structure, témoignant d’une même philosophie d’intervention sous-jacente. Les autres milieux d’enseignement, soit l’HMR, le CHUM et l’IUGM, sont venus diversifier la pratique de la gérontopsychiatrie dans le réseau de l’UdeM, permettant ainsi la création d’un programme de surspécialité riche et complet.
Ce cinquantenaire du département de psychiatrie fournit l’occasion de souligner l’apport du réseau de l’UdeM au développement de la gérontopsychiatrie, sur le plan clinique, scientifique et de l’enseignement. Dans cette période de mouvance, il est à souhaiter que les 50 prochaines années soient témoin de réalisations encore plus probantes, en consolidant l’apport de la gérontopsychiatrie à la santé et la qualité de vie des personnes âgées au Québec. Avec la nouvelle génération de gérontopsychiatres qui seront diplômé(e) s à l’UdeM, il y a lieu d’être optimiste pour l’âge d’or du département.
Appendices
Remerciements
Les auteurs souhaitent remercier les personnes suivantes : Dr André Brunet, Dre Maryse Charron, Dre Johanne Fréchette, et Dre Rosita Punti, pour leur temps et pour les informations fournies personnellement, qui furent précieuses dans la préparation de ce texte ; Dres Charron et Punti également pour leur lecture attentive et leurs suggestions éclairantes ; du Comité de gérontopsychiatrie de l’UdeM : Drs Marie-Andrée Bruneau, Guy Léveillé et Nancy Vasil ; enfin, Mmes Geneviève Bettner et Jessica Bouchard pour certaines informations retracées. Enfin, remerciements chaleureux à Mme Josée Gariépy, secrétaire médicale, maillon précieux du programme de gérontopsychiatrie de l’IUSMM depuis son ouverture en 1978, pour l’information et les documents fournis.
Note
-
[1]
Des psychiatres du programme ont aussi signé des contributions sur la gérontopsychiatrie dans les deux précédentes éditions de ce manuel : Drs Charron, Clément et Fréchette dans la 2e édition, puis Dres Paquette, Charron, Punti et Murphy dans la 3e.
Bibliographie
- Amyot, A. (2003). Le travail du transfert et du contre-transfert dans le traitement des personnes âgées vu sous l’angle du sentiment d’inutilité. NPG Neurologie-Psychiatrie-Gériatrie, année 3, (13), 53-56.
- Andrew, M. H., et Shea, C. (2010). Geriatric psychiatry education in Canada : the pathway to subspecialty recognition. International Psychogeriatrics,22(6), 919-926. doi : 10.1017/S1041610210000414
- Bruneau, M. A. et Ménard, C. (2014). An e-Learning Program about Behavioural and Psychological Symptoms of Dementia (BPSD). Canadian Geriatric Journal, 17(4), 182-183.
- Bruneau, M.-A. (2014). Présentation d’un mémoire sur « Les conditions de vie des adultes hébergés en Centre d’hébergement et de soins de longue durée » déposé à la Commission parlementaire sur les soins de longue durée, Commission de la santé et des services sociaux, Assemblée nationale du Québec, le 20 février 2014. http://www.assnat.qc.ca/fr/video-audio/AudioVideo-49929.html
- Bruneau, M.-A. (2014). Teleconsultation for Behavioural and Psychological Symptoms of Dementia. Canadian Geriatric Journal, 17(1), 30.
- Brunelle, S., Cole, M. G. et Élie, M. (2012). Risk factors for the late-onset psychoses : a systematic review of cohort studies, International Journal of Geriatric Psychiatry, 27(3), 240-252.
- Brunet, A. (1979). Service de psychiatrie gériatrique. Information (Hôpital Louis-H. Lafontaine), 2(26), 1-2.
- Brunet, A. (1983). L’unité 302 ou la psychogériatrie. Information (Hôpital Louis-H. Lafontaine), 6(11), 1-2.
- Courteau, B. (1989). De Saint-Jean-De-Dieu à Louis-H. Lafontaine : évolution historique de l’hôpital psychiatrique de Montréal. Montréal, Canada : Éditions du Méridien.
- Georgescu, D., Heeren, T. et Riese, F. (2013). Union Européenne des Médecins Spécialistes, UEMS – Section of psychiatry : Old age psychiatry in Europe. Section report, octobre 2013. http://uemspsychiatry.org/board/section-reports/
- Hilton, C. (2005). The origins of old age psychiatry in Britain in the 1940s. History of Psychiatry, 16(3), 267-289. doi : 10.1177/0957154x05050075
- Institut de la statistique du Québec. (2014). Le bilan démographique du Québec, Édition 2014, Québec : L’Institut, 162 p. http://www.stat.gouv.qc.ca/statistiques/population-demographie/bilan2014.pdf
- Le Collège royal des médecins et chirurgiens du Canada. (2011). Objectifs de la formation surspécialisée en gérontopsychiatrie, version 1.1. http://www.collegeroyal.ca/
- MacCourt, P., Wilson K., et Tourigny-Rivard, M. F. (2011). Lignes directrices relatives à la planification et à la prestation de services complets de santé mentale pour les aînés canadiens. Calgary (Alberta) : Commission de la santé mentale du Canada. http://www.commissionsantementale.ca
- Paquette, I., Charron, M., Létourneau, G., Murphy, C., Geloso, A., Legendre, A. et Punti, R. (sous presse a). Chapitre 64 : Approche gérontopsychiatrique. Dans Lalonde, P. et Pinard, G. (dir.), Psychiatrie clinique : approche bio-psycho-sociale, (4e édition), tome II : Spécialités et traitements psychiatriques. Montréal, Canada : Chenelière éducation.
- Paquette, I., Charron, M., Létourneau, G., Murphy, C., Geloso, A., Legendre, A. et Punti, R. (sous presse b). Chapitre 65 : Gérontopsychiatrie clinique. Dans Lalonde, P. et Pinard, G. (dir.), Psychiatrie clinique : approche bio-psycho-sociale, (4e édition), tome II : Spécialités et traitements psychiatriques. Montréal, Canada : Chenelière éducation.
- Paquette, I., Charron, M., Murphy, C., Punti, R., Richer, C., Garant, J., … Cormier H. (1995). Mania in old age : a descriptive study of one hundred cases. Spirit in Ageing - Seventh Congress of the International Psychogeriatric Association.
- Paquette, I., Létourneau, G., Charron, M., Murphy, C., Legendre, A., Papamarkakis, C., … Punti, R. (sous presse). Chapitre 63 : Enjeux du vieillissement. Dans Lalonde, P. et Pinard, G. (dir.), Psychiatrie clinique : approche bio-psycho-sociale, (4e édition), tome II : Spécialités et traitements psychiatriques. Montréal, Canada : Chenelière éducation.
- Punti, R. et Lemaire, L. (2007). Programme gérontopsychiatrie. Direction des services cliniques, Hôpital Louis-H. Lafontaine.
- Punti, R. et Paquette, I. (2009). La spécificité d’un programme de gérontopsychiatrie : travailler en amont. Dans Lalonde, P., Lesage, A. et Nicole, L. (dir.) La psychiatrie en question, choix de textes en hommage au Professeur Frédéric Grunberg (p. 67-79). Montréal, Canada : Presses de l’Université de Montréal.
- Senouci, M. I., Shamlian, N. et Décary, A. (2014). Recherche Évaluative sur la satisfaction des médecins de famille par rapport aux services offerts par le Service de gérontopsychiatrie du Pavillon Albert-Prévost de l’HSCM, dans le cadre du Plan d’Action en Santé Mentale (PASM), Canadian Geriatrics Journal, 17(4), 199-200.
- Shamlian, N., Danis, D., Amyot, A. et Décary, A. (2008). Démence : Prévention et approche psychothérapeutique dans le contexte d’un hôpital de jour de la clinique de la mémoire à Montréal. 24e Congrès international de la Société de Psychogériatrie de Langue Française.
List of tables
Tableau 1
Valeurs et principes d’intervention en gérontopsychiatrie
Tableau 2
Psychiatres professeurs en gérontopsychiatrie dans les principaux milieux d’enseignement à l’UdeM