Abstracts
Résumé
Plusieurs interventions favorisant l’abandon du tabac ont été démontrées efficaces et elles sont essentielles à tout programme populationnel qui vise à réduire la morbidité et la mortalité liées aux problèmes de santé engendrés par la fumée de tabac. De telles mesures font partie de la Convention-cadre pour la lutte anti-tabac de l’Organisation mondiale de la Santé : réglementations, politiques fiscales, élimination du commerce illicite, éducation du public, etc. Parmi les nombreuses dispositions contenues dans ce traité, on retrouve également des actions visant la promotion du sevrage tabagique et le traitement adéquat de la dépendance au tabac par les professionnels de la santé. En effet, le tabagisme est responsable de plus de 40 pathologies et 50 % des fumeurs chroniques meurent prématurément de maladies reliées à l’usage du tabac, perdant en moyenne une dizaine d’années de vie. Ainsi, les bénéfices de l’arrêt du tabagisme sur la santé sont considérables. L’objet de cet article est de dresser la liste des interventions disponibles pour aider les fumeurs à renoncer au tabac, les décrire et faire le point sur leur efficacité.
Mots-clés:
- interventions,
- fumeurs,
- abandon du tabac
Abstract
Several interventions promoting smoking cessation have proved effective and are essential to any populational program designed to reduce morbidity and mortality related to health problems caused by tobacco smoke. Such measures are part of World Health Organization anti-tobacco treaty: regulations, tax policies, elimination of trafficking, public education, etc. Among the many provisions of this treaty are also actions designed to promote tobacco withdrawal and the appropriate treatment of tobacco dependence by health professionals. Tobacco use is responsible for over 40 pathologies, and 50% of all chronic smokers die prematurely of diseases related to tobacco use, with an average loss of ten years of life. Obviously, the benefits of smoking cessation on health are considerable. This article draws up a list of interventions available to help smokers give up tobacco, describes them and reports on their effectiveness.
Keywords:
- Interventions,
- Smokers,
- smoking cessation
Resumen
Se ha demostrado que numerosas intervenciones que favorecen el abandono del tabaco son eficaces y esenciales en todo programa poblacional destinado a reducir la morbididad y la mortalidad relacionadas con los problemas de salud engendrados por el humo del tabaco. Tales medidas integran el Convenio marco para el control del tabaco de la Organización Mundial de la Salud: reglamentaciones, políticas fiscales, eliminación del comercio ilegal, educación del público, etc. Entre las numerosas disposiciones contenidas en este tratado se encuentran también acciones destinadas a promover el abandono del tabaco y el tratamiento adecuado de la dependencia al tabaco por parte de los profesionales de la salud. En efecto, el tabaquismo es responsable de más de 40 patologías y el 50% de los fumadores crónicos mueren prematuramente de enfermedades relacionadas con el uso del tabaco, perdiendo en promedio una decena de años de vida. Los beneficios para la salud del abandono del tabaco son, por lo tanto, considerables. Este artículo se propone desarrollar una lista de intervenciones disponibles para ayudar a los fumadores a abandonar el consumo del tabaco, describirlas y precisar su eficacia.
Palabras clave:
- Intervenciones,
- Fumadores,
- abandono del tabaco
Article body
La Convention-cadre pour la lutte anti-tabac, premier traité international négocié par l’Organisation mondiale de la Santé (OMS), est en vigueur depuis février 2005 et a pour objectif de réduire l’épidémie de tabagisme qui tue chaque année environ cinq millions de personnes dans le monde, dont plus de 37 000 Canadiens et plus de 10 000 Québécois (Rehm et coll., 2006). Elle vise à « protéger les générations présentes et futures des effets dévastateurs de la consommation de tabac qu’ils soient sanitaires, sociaux, environnementaux et économiques en offrant un cadre pour la mise en oeuvre de mesures de lutte antitabac » (Organisation mondiale de la Santé, 2003). Parmi les nombreuses dispositions contenues dans ce traité, on retrouve des actions visant la promotion du sevrage tabagique et le traitement adéquat de la dépendance au tabac par les professionnels de la santé. Rappelons que le tabagisme est responsable de plus de 40 pathologies (Légaré, 2006) et que 50 % des fumeurs chroniques meurent prématurément de maladies reliées à l’usage du tabac, perdant en moyenne une dizaine d’années de vie (Doll et coll., 2004). Ainsi, les bénéfices de l’arrêt du tabagisme sur la santé sont considérables.
L’objet de cet article est de dresser la liste des interventions disponibles pour aider les fumeurs à renoncer au tabac, les décrire et faire le point sur leur efficacité. Les lignes directrices cliniques émises par différents organismes nationaux de même qu’une recherche systématique sur PubMed et les revues Cochrane les plus récentes ont été les principales sources consultées.
Le désir de cesser de fumer
La population québécoise est de plus en plus consciente des effets néfastes de la fumée de tabac (Breton et coll., 2005). L’adoption en 1998 et en 2005 de lois de plus en plus restrictives quant à l’usage du tabac dans les lieux publics et de travail de même que la mise en place de nombreuses interventions médiatiques depuis une dizaine d’années ont permis d’accroître la sensibilisation du public tant sur l’importance de protéger la santé des non-fumeurs de la fumée de tabac secondaire, que sur la nécessité pour le fumeur de cesser de fumer. Ainsi, il est erroné de croire qu’aujourd’hui les fumeurs ne désirent pas renoncer au tabac, car 70 % d’entre eux souhaitent arrêter de fumer (Noble, 2002 ; Rigotti, 2002 ; Maurer et coll., 2005). La majorité a au moins une tentative à son actif et environ un fumeur sur deux tente de cesser de fumer chaque année (Statistique Canada, 2003). Malheureusement, la plupart de ces essais se soldent par un échec : seulement 3 à 5 % des fumeurs qui abandonnent le tabac sans aide sont toujours abstinents un an plus tard (Cahall, 2004 ; Hughes et coll., 2004).
Le difficile renoncement au tabac
La grande difficulté de cesser de fumer s’explique par la dépendance engendrée par les produits du tabac. Selon la Société médicale canadienne sur l’addiction, « la dépendance est une maladie chronique caractérisée par la perte de contrôle de l’individu relativement à l’usage d’une substance psychotrope ou d’un comportement (ou les deux). Les manifestations cliniques peuvent être d’ordre biologique, psychologique, social et spirituel. La dépendance peut entraîner des modifications de l’humeur, un soulagement des émotions négatives, du plaisir, des préoccupations relatives à la consommation de substances ou des comportements ritualisés, de même qu’un usage continu de substances ou un maintien de comportements en dépit de leurs conséquences physiques, psychologiques et sociales » (Hajela, 2000).
La nicotine est le principal constituant impliqué dans le développement de la dépendance au tabac, laquelle affecterait de 80 à 90 % des fumeurs réguliers (APA, 2000). Elle atteint les neurones du cerveau sept à dix secondes après l’inhalation de la fumée de tabac, provoque de façon exagérée une libération de neurotransmetteurs comme la dopamine et reproduit ce que l’individu ressent quand un besoin vital est assouvi (Roy, 2001). De plus, la libération de dopamine entraîne un apprentissage des associations objet-nicotine-contexte spatial (Roy, 2001). Ainsi, voir une cigarette incandescente peut déclencher chez l’ex-fumeur une envie insoutenable de fumer, même plusieurs années après qu’il ait cessé de fumer. D’autres produits du tabac, dont la nornicotine, l’anabasine ou l’anatabine pourraient également jouer un rôle dans cette toxicomanie (Noble, 2002).
Interventions reconnues efficaces pour aider les fumeurs à renoncer au tabac
Avec l’accumulation de preuves scientifiques documentant les effets néfastes de la fumée de tabac sur la santé, de nombreuses interventions, programmes ou outils ont été développés pour venir en aide aux fumeurs. Il existe plusieurs approches qui soutiennent directement le fumeur quand il décide de se libérer de sa dépendance au tabac. Dans un premier temps, examinons celles où le fumeur interagit avec un clinicien pour le soutenir dans sa démarche.
I. Counseling individuel
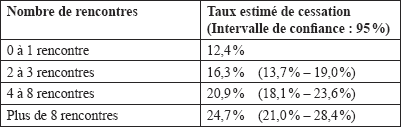
Les échanges lors d’une rencontre entre un professionnel de la santé ou des services sociaux et un fumeur au sujet de sa consommation de tabac permettent à ce dernier d’amorcer une réflexion sur une démarche de renoncement et éventuellement de décider de cesser de fumer. Plus cette rencontre est de durée prolongée, plus l’efficacité augmente. En effet, l’efficacité du counseling en abandon du tabac varie en fonction de certains paramètres comme la durée de l’intervention, le temps total d’interaction entre le fumeur et le clinicien et le nombre de rencontres (tableaux 1, 2 et 3) (Fiore et coll., 2000). Ainsi, une intervention de 3 à 10 minutes de la part d’un clinicien auprès d’un patient qui le consulte aurait une efficacité de 5,1 % (le taux estimé de cessation de 16,0 % pour l’intervention de 3-10 minutes moins le taux estimé de cessation de 10,9 % pour aucune intervention). Si, par exemple, tous les médecins du Québec adoptaient une telle approche auprès de 70 % des patients fumeurs qui les consultent chaque année, leur intervention pourrait résulter en un peu plus de 30 000 abandons du tabagisme (Tremblay et Gervais, 2001). C’est pourquoi il est recommandé aux cliniciens de première ligne :
Fiore et coll., 2000
D’identifier le statut tabagique de tous les patients et de déterminer l’intention des fumeurs de faire une tentative d’abandon ;
De conseiller à tous les fumeurs de cesser de fumer ;
D’offrir une intervention qui vise à motiver les fumeurs qui ne sont pas intéressés à cesser de fumer ;
D’aider les fumeurs intéressés à cesser de fumer ;
De proposer un suivi aux fumeurs qui cessent de fumer.
Lorsqu’un fumeur ne souhaite pas arrêter de fumer dans l’immédiat, le clinicien peut tout de même intervenir, en plus d’offrir un message clair sur l’importance de renoncer au tabac. Les avantages et les inconvénients de l’usage du tabac vécus par le fumeur peuvent être abordés tout comme les barrières à l’abandon. Plus la discussion est personnalisée, empathique, non moralisatrice et met l’accent sur l’autonomie du fumeur et ses succès antérieurs, plus l’intervention a de chances de réussir (Fiore et coll., 2000).
Tableau 1
Taux d’abandon du tabac, à au moins cinq mois, de l’intervention de counseling en fonction de la durée : méta-analyse de 43 études (Fiore et coll., 2000)
Tableau 2
Taux d’abandon du tabac, à au moins cinq mois, de l’intervention de counseling en fonction du temps total de contact entre le fumeur et le clinicien : méta-analyse de 35 études (Fiore et coll., 2000)
Tableau 3
Taux d’abandon du tabac, à au moins cinq mois, de l’intervention de counseling en fonction du nombre de rencontres : méta-analyse de 45 études (Fiore et coll., 2000)
Quand un fumeur se prépare à renoncer au tabac, le clinicien peut l’aider en :
Fiore et coll., 2000
Discutant avec celui-ci des difficultés et situations à risque envisagées lors de l’arrêt ;
Parlant des stratégies possibles pour éviter de fumer ;
Offrant un soutien lors des consultations ;
Suggérant au fumeur de rechercher du soutien auprès de sa famille, ses amis ou ses collègues ;
Lui recommandant une pharmacothérapie adéquate.
Enfin, lorsqu’un clinicien rencontre un ex-fumeur récent, il devrait le féliciter de son succès, revoir avec lui les avantages liés à l’abandon du tabac et discuter des difficultés vécues.
Les cliniciens de différentes disciplines tels les médecins, pharmaciens, infirmiers, dentistes, hygiénistes dentaires, psychologues, intervenants en toxicomanie, etc. peuvent offrir de façon efficace des traitements d’aide au renoncement au tabac. Il est même de leur rôle de le faire. En effet, dans le cadre de leur pratique clinique, ces professionnels rencontrent chaque jour de nombreux fumeurs à risque ou souffrant de maladies liées à l’usage du tabac, lesquels bénéficieraient grandement de cesser de fumer. Ils pourraient ainsi prévenir ou retarder la progression de différentes maladies mortelles.
II. Counseling téléphonique
Depuis une dizaine d’années, plusieurs lignes téléphoniques spécifiquement consacrées à l’abandon du tabac ont vu le jour dans de nombreux pays, incluant le Québec et le Canada. Une telle approche permet à toute personne de pouvoir obtenir par téléphone de l’information au sujet des services d’aide à l’abandon du tabac ou d’être écoutée et soutenue dans une démarche de renoncement au tabac. Le service peut être offert de façon réactive, c’est-à-dire que l’intervenant reçoit et répond aux appels ou de façon pro-active, en rappelant le fumeur pour le motiver et le soutenir à cesser de fumer.
Une revue récente (Stead et coll., 2006) des études menées sur l’efficacité du counseling téléphonique nous apprend que :
Le fait d’offrir l’accès à une ligne téléphonique à des fumeurs ayant reçu du matériel autodidacte, comparativement à des fumeurs n’ayant pas obtenu cet accès, a été associé à une augmentation des taux d’abandon du tabac de 2,6 points de pourcentage (de 4 % pour le groupe de fumeurs n’ayant pas eu accès à la ligne téléphonique à 6,6 % pour ceux ayant eu accès à la ligne téléphonique) ;
Parmi les fumeurs qui appellent à une ligne téléphonique, ceux qui reçoivent un ou plusieurs appels additionnels de la part de l’intervenant voient leurs chances de cesser de fumer augmenter d’environ 50 % comparativement à ceux qui ne reçoivent pas de tels appels ;
Le counseling téléphonique proactif serait plus efficace chez les fumeurs motivés à cesser de fumer. Ainsi, cibler les fumeurs qui désirent en savoir plus sur l’abandon ou qui sont en processus de renoncement pourrait être une utilisation judicieuse des ressources ;
Plus le nombre d’appels initiés par l’intervenant d’une ligne téléphonique est grand (trois ou plus), plus l’efficacité augmente ;
Le counseling téléphonique proactif ajouté à une pharmacothérapie serait légèrement plus efficace que la pharmacothérapie seule.
III. Counseling de groupe
Le counseling de groupe est une approche généralement intensive qui offre plusieurs rencontres d’une heure ou plus sur une période de quelques semaines. Un intervenant spécialement formé en animation de groupe et en abandon du tabac présente :
Tremblay et Gervais, 2001
Des éléments visant à motiver les fumeurs à cesser de fumer ;
Une approche de résolution de problèmes ;
L’apprentissage de nouvelles habiletés ;
Des éléments visant à contrôler les stimuli associés au fait de fumer ;
Des éléments visant à prévenir la rechute ;
L’offre d’une pharmacothérapie.
De plus, les fumeurs qui se retrouvent ensemble dans une démarche d’abandon du tabac s’offrent du soutien mutuel.
Comparativement à l’absence d’intervention ou à une intervention autodidacte, le programme de groupe est environ deux fois plus efficace (Stead et Lancaster, 2005). Par ailleurs, l’intervention de groupe serait aussi efficace que le counseling individuel d’intensité similaire. Enfin, il y a peu de preuves à ce jour pour affirmer que l’ajout du counseling de groupe à une autre modalité de traitement comme le conseil d’un professionnel de la santé ou la pharmacothérapie apporte des bénéfices supplémentaires (Stead et Lancaster, 2005). Notons qu’un faible pourcentage de fumeurs (environ 2 à 3 %) utiliserait une telle approche (Cromwell et coll., 1997).
IV. Pharmacothérapie disponible au Canada
Examinons maintenant un deuxième type d’approche, soit celle de la pharmacothérapie qui permet d’atténuer les symptômes de sevrage lors du renoncement au tabac. Les traitements pharmacologiques de la dépendance à la nicotine disponibles au Québec et au Canada reposent principalement sur deux classes distinctes de médicaments : les produits de remplacement de la nicotine, aussi appelés thérapie de remplacement de la nicotine (TRN), le bupropion à libération prolongée, commercialisé au Canada comme aide antitabagique sous le nom de Zyban® et la varénicline (Champix®).
Les nombreuses études menées sur l’efficacité de ces préparations ont permis de déterminer que ces produits doublent approximativement les taux d’abandon du tabac (Fiore et coll., 2000 ; Shiffman et coll., 2002 ; Silagy et coll., 2005 ; Gonzales et coll., 2006 ; Oncken et coll., 2006). C’est pourquoi ils sont recommandés comme médicaments de première ligne (Fiore et coll., 2000). Le choix d’un de ces produits dépend de plusieurs facteurs liés au fumeur comme l’existence de pathologies particulières ou de contre-indications spécifiques aux produits, l’expérience d’effets indésirables lors d’essais antérieurs ou encore les préférences du patient (Fiore et coll., 2000). Certains auteurs recommandent également de tenir compte du degré de dépendance à la nicotine (Lagrue et coll., 2004).
1. Produits de remplacement de la nicotine
Les produits de remplacement de la nicotine, ou substituts nicotiniques, ont pour but de fournir des quantités suffisantes de nicotine afin d’atténuer les symptômes de sevrage généralement rapportés lors de l’arrêt brutal de la consommation de cigarettes, sans toutefois créer une dépendance (Jiménez-Ruiz et coll., 2003). De plus, ils ne contiennent pas les 4 800 substances présentes dans la fumée de tabac dont la majorité est nuisible pour la santé.
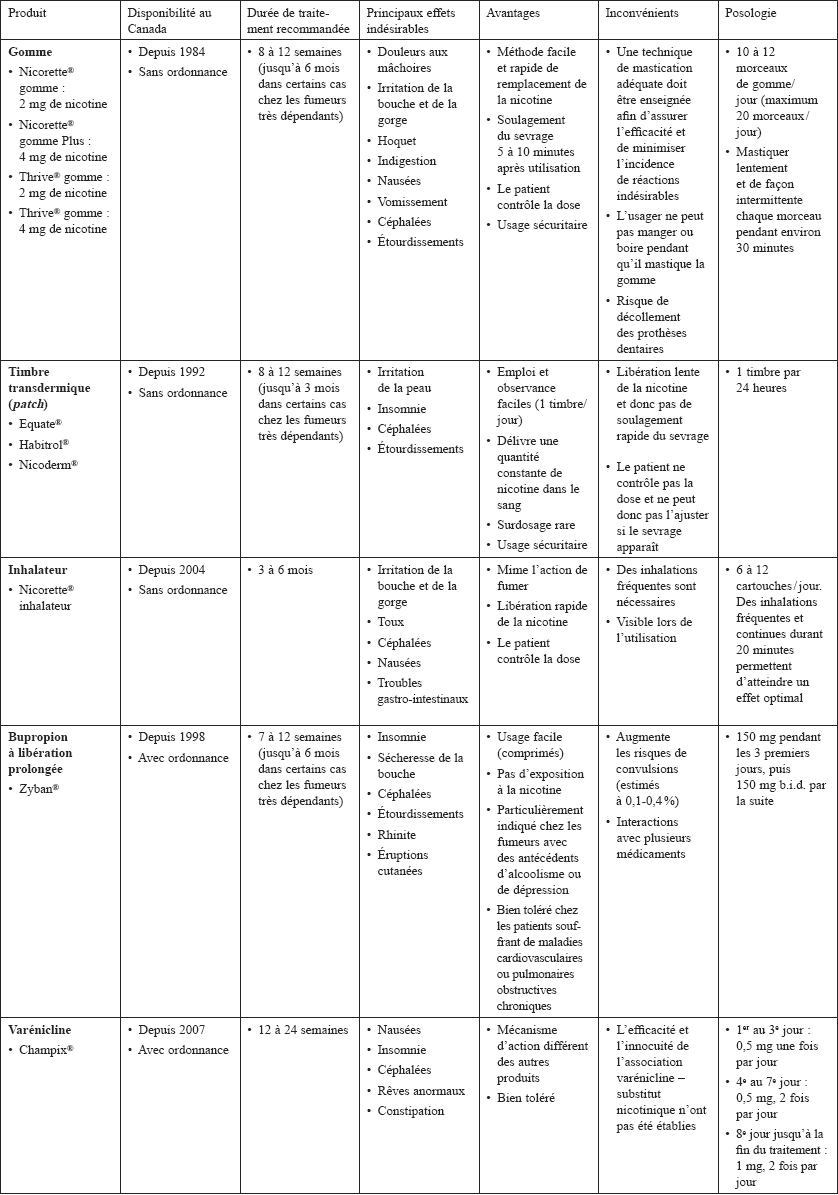
Les substituts nicotiniques actuellement commercialisés au Québec et au Canada se présentent sous trois formes : la gomme, le timbre transdermique (patch) et l’inhalateur. Leurs caractéristiques sont résumées au tableau 4. La gomme, le timbre et l’inhalateur ont une efficacité similaire à posologie équivalente (Sampablo Lauro et Angrill Paxeras, 2004).
Les substituts nicotiniques sont contre-indiqués dans les situations suivantes (APC, 2007) :
Chez les personnes qui présentent une hypersensibilité ou une allergie à la nicotine ou à un des constituants du substitut nicotinique ;
Durant la période qui suit immédiatement un infarctus du myocarde, chez les patients ayant subi récemment un accident vasculaire cérébral (AVC), chez les personnes qui présentent des arythmies menaçant leur vie et dans les cas d’angine de poitrine grave ou évolutive ;
Chez les femmes enceintes ou qui allaitent ;
Chez les fumeurs occasionnels ;
Chez les jeunes de moins de 18 ans.
Toutefois, certains experts apportent des nuances à plusieurs de ces contre-indications. En effet, ils remettent en question l’interdiction de prescrire des substituts de nicotine à des personnes souffrant de problèmes cardiaques et aux femmes enceintes étant donné que ces personnes, si elles continuent de fumer, s’exposent d’une part à une plus grande quantité de nicotine et, d’autre part, à de nombreux autres constituants nocifs pour leur condition de santé comme le monoxyde de carbone (OMA, 1999 ; Molyneux, 2004). Quant aux adolescents, bien que peu d’études aient été menées auprès de cette clientèle, il est proposé de permettre l’accès à cette thérapie qui offre une alternative beaucoup moins nocive que la fumée de cigarette et qui pourrait permettre de diminuer les symptômes de sevrage et ainsi favoriser l’abstinence (OMA, 1999 ; Fiore et coll., 2000 ; Molyneux, 2004).
A. Gomme
Premier substitut nicotinique à avoir été commercialisé au monde, en Suisse en 1978, la gomme est disponible au Canada depuis 1984. Plusieurs études ont clairement démontré que la gomme de nicotine atténue les symptômes de sevrage (Schneider et coll., 1983 ; Gross et Stitzer, 1989 ; Snyder et Henningfield, 1989 ; Garvey et coll., 2000).
Quatre préparations sont commercialisées au Canada : Nicorette® gomme contenant 2 mg de nicotine, Nicorette® gomme Plus renfermant 4 mg de nicotine, Thrive® gomme contenant 2 mg de nicotine et Thrive® gomme renfermant 4 mg de nicotine (APC, 2007). La monographie du produit et plusieurs lignes directrices suggèrent le dosage de 4 mg aux fumeurs plus dépendants. Le degré de dépendance peut être mesuré à l’aide du test de Fagerström (tableau 5) (Lagrue et coll., 2004 ; APC, 2007). Le recours à la posologie supérieure peut aussi s’effectuer quand on fume 20 cigarettes ou plus par jour (Fiore et coll., 2000 ; Australian Government, Department of Health and Ageing, 2004) ou si la première cigarette de la journée est allumée dans un délai de 30 minutes suivant l’éveil (Fiore et coll., 2000 ; APC, 2007). Lorsque l’individu a envie de fumer, il doit mastiquer deux à trois fois un morceau de gomme et le placer sur sa gencive pendant une minute. Il remastique, repositionne la gomme, et ce, plusieurs fois pendant environ 30 minutes. Une telle technique de mastication permettra à la nicotine d’être absorbée par la muqueuse buccale plutôt que d’être déglutie et inactivée. La posologie ne doit pas excéder 20 morceaux par jour (APC, 2007).
La durée recommandée du traitement varie de huit à 12 semaines (Rigotti, 2002). En outre, afin d’éviter l’apparition de symptômes de sevrage, on diminue graduellement l’usage de la gomme à partir de quatre à huit semaines de traitement (Anderson et coll., 2002). Quant au fabricant du produit, celui-ci recommande à l’utilisateur de réduire graduellement l’utilisation de la gomme après trois mois et de terminer le traitement après six mois (APC, 2007). La gomme est contre-indiquée chez les patients souffrant de maladie bucco-dentaire sévère ou de maladie active de l’articulation temporo-mandibulaire.
B. Timbre transdermique ou patch
Disponible au Canada depuis 1992, le timbre de nicotine diminuerait significativement le besoin de fumer et atténuerait le syndrome de sevrage (Abelin et coll., 1989 ; Krumpe et coll., 1989 ; Daughton et coll., 1991 ; Fiore et coll., 1994 ; Richmond et coll., 1997 ; Silagy et coll., 2005).
Le timbre transdermique libère à travers la peau une quantité constante de nicotine dans le sang pendant une période de 24 heures. Il est commercialisé au Québec et au Canada sous trois préparations : Equate®, Habitrol® et Nicoderm®. Elles existent sous trois dosages : 21 mg, 14 mg et 7 mg. Cela permet de répartir le traitement en trois volets : la phase initiale (4 à 6 semaines), la phase d’entretien (2 à 4 semaines) et la phase de sevrage (2 à 4 semaines). La phase de sevrage peut être raccourcie lorsque la période d’entretien a été prolongée. Pour le fumeur de dix cigarettes par jour ou plus, il est recommandé de commencer le traitement avec le timbre de 21 mg (APC, 2007). Le traitement dure généralement huit à douze semaines et ne doit pas dépasser trois mois selon les monographies des produits (APC, 2007). Toutefois, certains auteurs affirment qu’il est préférable pour l’ex-fumeur de continuer d’utiliser un substitut de nicotine à long terme plutôt que de s’exposer à une rechute étant donné qu’il n’a pas été prouvé que l’utilisation de ces médicaments à long terme posait des risques à la santé (OMA, 1999, Fiore et coll., 2000).
En pratique, le timbre transdermique est appliqué sur une peau saine, propre, sèche et non velue du thorax ou des bras. Il doit être changé de site chaque jour pour éviter l’apparition d’éruptions cutanées. On peut prendre un bain ou une douche avec le timbre transdermique. Il est toutefois recommandé de retirer le timbre deux heures avant un exercice vigoureux pour éviter un surdosage du produit (APC, 2007).
En plus des contre-indications énumérées précédemment pour tous les substituts de nicotine, le timbre est contre-indiqué en présence de troubles cutanés généralisés (APC, 2007).
C. Inhalateur
L’inhalateur de nicotine est disponible au Canada depuis 2004. Des études contrôlées révèlent qu’il est efficace et sécuritaire (Tønnessen et coll., 1993 ; Leischow et coll., 1996 ; Schneider et coll., 1996 ; Hjalmarson et coll., 1997).
Commercialisé au Canada sous le nom de Nicorette® inhalateur, ce produit ressemble à un fume-cigarette. Il est constitué d’un embout buccal et de cartouches de nicotine de 10 mg que l’on insère dans l’embout. Malgré son appellation, la nicotine ne se rend pas aux poumons, mais est absorbée dans la bouche et dans la gorge. À peine 5 % de la nicotine atteint les voies respiratoires inférieures. La dose initiale de l’inhalateur varie de six à douze cartouches par jour et peut s’étendre jusqu’à 12 semaines. Elle doit être suivie d’une réduction progressive de la dose sur une période de six à 12 semaines. La durée recommandée de la thérapie est de trois à six mois (APC, 2007).
2. Bupropion à libération prolongée
Bien que le mécanisme d’action de ce produit ne soit pas encore élucidé, on présume que le bupropion à libération prolongée, commercialisé sous le nom de Zyban®, bloque le recaptage neuronal de la dopamine et de la noradrénaline, substances impliquées dans l’activation du système de récompense cérébrale (Hayford et coll., 1999) et donc dans la dépendance. Le bupropion à libération prolongée est commercialisé au Canada depuis 1998.
Le bupropion serait aussi efficace que les produits de remplacement de la nicotine ou d’une efficacité légèrement supérieure (Fiore et coll., 2000 ; Lagrue et coll., 2004 ; Le Foll et coll., 2005 ; Silagy et coll., 2005). Le traitement au bupropion doit être entrepris alors que la personne fume toujours parce qu’il faut environ cinq jours pour atteindre un niveau plasmatique optimal. La durée de la thérapie devrait être de sept à 12 semaines. Une réduction progressive des doses n’est pas nécessaire lors de la cessation de la thérapie (APC, 2007). Le bupropion présente de nombreuses mises en garde et contre-indications qu’il est important de prendre en considération (Ben Amar, 2006 ; APC, 2007) et c’est pourquoi il n’est offert que sur ordonnance médicale. Il existe aussi un risque non négligeable de convulsions lié au produit, estimé à 0,1-0,4 % (Chengappa et coll., 2001 ; Montgomery, 2005).
3.Varénicline (Champix®)
Les récepteurs cholinergiques nicotiniques jouent un rôle important dans les effets de renforcement positif et dans la perception de la sensation du plaisir induits par la nicotine (Ben Amar et Léonard, 2002). Lors de l’interruption brutale du tabagisme, le manque soudain de nicotine provoque une perturbation des taux de neurotransmetteurs, ce qui conduit au développement des symptômes liés au sevrage (Le Houezec et Säwe, 2003).
La varénicline est un agoniste partiel des récepteurs cholinergiques nicotiniques, développé spécifiquement pour traiter la dépendance au tabac (Tonstad et coll., 2006). Ce nouveau médicament a été commercialisé au Canada le 18 avril 2007.
Au cours de quatre études cliniques contrôlées, randomisées et à double insu, auprès d’un total de 3 337 fumeurs chroniques de dix cigarettes ou plus par jour, la varénicline s’est avérée être significativement plus efficace que le placebo pour arrêter de fumer (Gonzales et coll., 2006 ; Jorenby et coll., 2006 ; Nides et coll., 2006 ; Oncken et coll., 2006). En outre, lors de deux de ces essais contrôlés, son efficacité pour l’arrêt tabagique a été supérieure à celle du bupropion à libération prolongée (Gonzales et coll., 2006 ; Jorenby et coll., 2006). Les résultats disponibles à ce jour sur la varénicline semblent aussi indiquer une efficacité supérieure aux traitements antinicotiniques disponibles actuellement dans le monde. Ces résultats nécessitent cependant confirmation. Son mécanisme d’action différent des autres produits en fait une molécule prometteuse.
La varénicline se présente sous la forme de comprimés et la posologie recommandée varie de 0,5 à 2 mg (Tableau 4). Les principaux effets indésirables de la varénicline sont les nausées, l’insomnie, les céphalées, les rêves anormaux et la constipation (Gonzales et coll., 2006 ; Jorenby et coll., 2006).
Tableau 4
Comparaison des traitements pharmacologiques du tabagisme disponibles au Québec et au Canada
Tableau 5
Test de Fagerström de dépendance à la nicotine
V. Médicaments non disponibles au Canada et futur vaccin antinicotinique
1. Autres substituts nicotiniques
Trois autres produits de remplacement de la nicotine sont disponibles à travers le monde mais ne sont pas encore commercialisés au Québec et au Canada : le vaporisateur nasal (spray), le comprimé sublingual et la pastille à mâcher. Ceux-ci se sont avérés efficaces et sécuritaires (Sutherland et coll., 1992 ; Wallstrom et coll., 2000 ; Glover et coll., 2002 ; Shiffman et coll., 2002) et ils ont les mêmes propriétés et les mêmes contre-indications que les autres substituts nicotiniques.
A. Vaporisateur nasal
Le vaporisateur nasal libère 0,5 mg de nicotine par pression (spray) dans la muqueuse nasale. Ses effets sur le soulagement du sevrage sont les plus rapides et les plus intenses de tous les substituts de nicotine (Le Foll et coll., 2005). Il permet de contrôler la dose et son usage est plus facile que celui de la gomme. La durée du traitement varie de trois à six mois. Cependant, le vaporisateur nasal est le plus irritant de tous les substituts nicotiniques. Ses principaux effets indésirables sont l’irritation du nez et de la gorge, la rhinorrhée, les éternuements, la toux et les larmoiements. Il a aussi des contre-indications spécifiques : il ne doit pas être utilisé en présence d’allergies, de maladies nasales chroniques, d’asthme ou d’hyperactivité bronchique grave (First et Tasman, 2004 ; Walsh et Ellison, 2005).
B. Comprimé sublingual
Le comprimé sublingual libère progressivement pendant environ trente minutes une dose de 2 mg de nicotine qui est absorbée par la muqueuse buccale (Schneider et coll., 2004). La posologie initiale moyenne est de huit à 12 comprimés sublinguaux par jour, lesquels ne doivent pas être sucés, mastiqués ou avalés. Efficace et sécuritaire, le comprimé sublingual présente néanmoins des effets indésirables, les principaux étant l’irritation de la bouche et de la gorge, le hoquet, les nausées, les vomissements, les céphalées et les étourdissements (Glover et coll., 2002).
C. Pastille à mâcher
Les pastilles à mâcher contiennent 2 mg ou 4 mg de nicotine et sont utilisées comme la gomme de nicotine (Lerman et coll., 2005). D’une efficacité démontrée, elles peuvent entraîner des douleurs aux mâchoires, de l’irritation de la bouche et de la gorge, des troubles digestifs, des céphalées et des étourdissements (Sampablo Lauro et Angrill Paxeras, 2004). Les pastilles à mâcher seront commercialisées au Canada en août 2007.
2. Rimonabant (Acomplia®)
Après des résultats prometteurs chez l’animal, cet antagoniste des récepteurs cannabinoïdes CB1 est actuellement l’objet d’essais cliniques à travers le monde pour évaluer son efficacité comme aide antitabagique chez l’humain (Cohen et coll., 2005 ; Heidbreder et Hagan, 2005). Bien que deux études initiales aient démontré des résultats positifs, des données préliminaires sur des essais cliniques plus récents semblent moins encourageantes (Johnson, 2006). Les résultats globaux sont attendus vers la fin de l’année 2007.
3. Vaccin antinicotinique
Testé sous les noms de Nicotine-Qbeta® (Maurer et coll., 2005), de NicVAX® (Hatsukami et coll., 2005) et de TA-NIC® (Cerny, 2005), un vaccin contre le tabagisme est en cours de développement. Son but est de stimuler la production d’anticorps spécifiques qui en se fixant à la nicotine dans le sang l’empêchent de traverser la barrière hémato-encéphalique et d’exercer ainsi ses effets sur le cerveau (Sampablo Lauro et Angrill Paxeras, 2004 ; Heïdbreder et Hagan, 2005). Ce vaccin semble sécuritaire et bien toléré chez l’homme, tout en ayant le pouvoir d’engendrer une réponse immunitaire spécifique antinicotinique (Heidbreder et Hagan, 2005).
Ce vaccin antinicotinique présente un potentiel de prévention de la dépendance à la nicotine chez les personnes qui n’ont pas encore commencé à fumer (enfants et jeunes adolescents). Il pourrait aussi s’avérer utile si les autres thérapies ont échoué et possiblement prévenir les rechutes au cours des tentatives d’arrêt du tabagisme. Si les essais cliniques sur le vaccin antinicotinique s’avèrent concluants, il s’agira d’une percée importante dans la lutte contre le tabagisme.
Interventions d’efficacité minime ou non reconnue
Selon les études disponibles, le matériel autodidacte, l’acupuncture, l’hypnose et la lasérothérapie sont des techniques dont l’efficacité est minime ou non encore établie.
I. Matériel autodidacte
Le matériel autodidacte peut se présenter sous différentes formes :
Matériel écrit incluant des dépliants, des brochures, des livrets ou des manuels ;
Vidéocassettes et audiocassettes ;
Programmes informatiques et sites Web ;
Inventaires de ressources d’abandon.
Selon les lignes directrices américaines de 2000, les différents outils autodidactes auraient une efficacité marginale (Fiore et coll., 2000). En effet, des résultats inconsistants suggèrent une augmentation de l’abandon du tabac de 1,5 %. Par ailleurs, la plus récente revue Cochrane sur le sujet indique, elle aussi, une efficacité minime (Lancaster et Stead, 2005). Les deux auteurs, qui ont revu 60 essais, concluent également que l’ajout de matériel autodidacte n’augmente pas les taux d’abandon de l’intervention de counseling ou de l’utilisation des substituts de nicotine. Toutefois, le matériel autodidacte ciblant différentes clientèles de fumeurs serait un peu plus efficace et ainsi, les sites Internet offrant un soutien plus ciblé pourraient s’avérer une ressource intéressante. La recherche des prochaines années permettra de confirmer ou d’infirmer cette hypothèse. Notons que, bien que l’efficacité de l’approche autodidacte soit faible, elle permet néanmoins de rejoindre un très grand nombre de fumeurs à un coût minime.
II. Acupuncture, hypnose et lasérothérapie
Très peu d’études rigoureuses ont été menées sur l’efficacité de l’acupuncture, de l’hypnose et de la thérapie au laser. Les quelques travaux réalisés à ce jour n’indiquent pas que ces approches soient efficaces (Abott et coll., 1998 ; Fiore et coll., 2000 ; White et coll., 2006).
Interventions environnementales favorisant l’abandon du tabac
Plusieurs interventions qualifiées d’environnementales incitent de nombreux fumeurs à cesser de fumer. Il s’agit des législations interdisant de fumer dans les lieux publics et les lieux de travail, des politiques fiscales ainsi que des campagnes médiatiques et concours.
I. Législations interdisant de fumer dans les lieux publics et de travail
Depuis les quinze dernières années, de plus en plus de pays ont mis en place des lois ou règlements visant à protéger la santé des non-fumeurs de l’exposition à la fumée de tabac secondaire (Guérin et coll., 2006). En effet, malgré le doute longtemps entretenu par l’industrie du tabac sur la nocivité de la fumée de tabac chez les personnes ne faisant pas usage du tabac, il est devenu de plus en plus clair et urgent d’instaurer des mesures interdisant de fumer dans les milieux de travail ou les lieux publics. L’adoption et la mise en application de telles réglementations ne se sont toutefois pas faites sans résistance, l’argument invoqué par plusieurs propriétaires de bars et de restaurants par exemple, étant la perte potentielle de revenus et d’emplois engendrée par de telles décisions. Les groupes de santé ont donc dû informer intensément la population des preuves de la nocivité de la fumée de tabac et de la nécessité de protéger la santé de tous les travailleurs non fumeurs sans exception. Le nombre grandissant d’interdictions de fumer à l’intérieur des édifices a ainsi offert à de nombreux fumeurs un motif supplémentaire pour arrêter de fumer. Une étude américaine menée auprès de 100 000 travailleurs a d’ailleurs révélé que la création d’un environnement totalement sans fumée réduisait la prévalence du tabagisme de 5,7 points de pourcentage en comparaison avec des milieux où les restrictions étaient minimes ou nulles (Farelly et coll., 1999). En 2001, on estimait que la mise en application de restrictions de fumer dans les milieux de travail telles que décrites dans la Loi sur le tabac produirait près de 25 000 ex-fumeurs au Québec (Tremblay et Gervais, 2001).
II. Politiques fiscales
Plusieurs chercheurs ont démontré qu’une hausse de 10 % du prix du tabac faisait baisser la demande, donc la consommation globale de tabac de 4 % à court terme, probablement à l’intérieur d’une année (U.S. Department of Health and Human Services, 2000). Cette baisse de la consommation serait attribuable à la diminution de la quantité de cigarettes fumées par certains fumeurs et à l’abandon complet de l’usage du tabac par d’autres fumeurs. Ainsi, on estime que la prévalence du tabagisme dans la population générale diminuerait de moitié, soit 2 %. Les jeunes seraient beaucoup plus sensibles au prix comparativement aux adultes, une augmentation de 10 % du prix du tabac engendrant une baisse de la demande de l’ordre de deux à trois fois plus grande que celle observée chez la population générale (U.S. Department of Health and Human Services, 2000). Ainsi, une augmentation de 10 % du prix au Québec entraînerait l’abandon du tabac chez plusieurs dizaines de milliers de fumeurs de 15 ans et plus (Tremblay et Gervais, 2001).
III. Campagnes médiatiques et concours
Les campagnes médiatiques sont des composantes de base de tout programme de contrôle du tabac. Elles permettent de rejoindre l’ensemble de la population et de modifier certaines croyances, perceptions et attitudes. Elles peuvent véhiculer des messages favorisant l’abandon du tabac, par la présentation, par exemple, des avantages à cesser de fumer, par la promotion du statut de non-fumeur comme une situation souhaitable ou en accroissant la confiance des fumeurs dans la réussite de l’arrêt tabagique. Une campagne médiatique peut aussi faire la promotion des services d’aide à l’abandon du tabac disponibles régionalement.
Une de ces interventions hautement médiatisées est le Quit and Win qui utilise une approche de concours pour encourager les fumeurs à cesser de fumer. Une telle intervention permet de créer une mobilisation communautaire autour de l’abandon du tabac et de rendre la décision de cesser de fumer très populaire auprès de la population (Tremblay et Gervais, 2001). Depuis 1994, l’OMS organise tous les deux ans un tel concours et en 2002, on évaluait le nombre de participants à 700 000 en provenance de plus de 80 pays. Malgré la grande popularité de cette approche, il est étonnant de constater que peu d’études rigoureuses ont été réalisées pour déterminer l’efficacité de ce type d’intervention. Dans une revue récente de quatre études menées sur de petits échantillons, les chercheurs affirment qu’il est difficile de tirer des conclusions solides (Hey et Perera, 2005). Il semblerait, toutefois, que les taux d’abandon du tabac soient plus élevés chez les participants à un concours comparativement à ceux qui n’y participent pas. Par ailleurs, les auteurs mentionnent que l’impact de tels concours sur la prévalence de l’usage du tabac d’une population serait peu élevé, avec moins d’un fumeur sur 500 cessant de fumer grâce au concours.
Réflexion
Que retenir de l’efficacité des interventions en abandon du tabac ?
Plusieurs interventions favorisant l’abandon du tabac ont été démontrées efficaces et elles sont essentielles à tout programme populationnel qui vise à réduire la morbidité et la mortalité liées aux problèmes de santé engendrés par la fumée de tabac. De telles mesures font partie de la Convention-cadre pour la lutte anti-tabac de l’OMS ;
L’adoption et la mise en place de politiques visant à éliminer la fumée de tabac secondaire à l’intérieur des édifices et ainsi protéger la santé des non-fumeurs incitent de très nombreux fumeurs à prendre la décision de renoncer au tabac ;
La hausse, sur une base régulière, des prix des produits du tabac entraîne l’abandon du tabac chez de nombreux fumeurs et devrait être considérée par les décideurs comme une approche efficace en matière de contrôle du tabac ;
Les interventions médiatiques permettent de rejoindre une grande proportion de la population et d’instaurer une norme sociale de non-usage du tabac. Les concours d’abandon du tabac peuvent être considérés comme une campagne médiatique et de plus, ils favorisent le renoncement au tabac chez plusieurs participants ;
L’intervention individuelle auprès du fumeur est efficace et devrait être effectuée par tous les professionnels de la santé. Même si elle est de courte durée, elle a un impact populationnel très important étant donné la fréquence élevée de consultations annuelles (plus de 70 %) des fumeurs chez un professionnel de la santé ;
Plus l’intervention individuelle avec un fumeur est prolongée, plus elle est efficace ;
Le counseling téléphonique proactif est efficace. Plus le nombre d’appels initiés par l’intervenant de la ligne téléphonique est grand, plus l’efficacité augmente ;
Le counseling de groupe est deux fois plus efficace que l’absence d’intervention et serait aussi efficace qu’une intervention individuelle d’intensité similaire ;
La pharmacothérapie double les taux de succès en permettant d’atténuer les symptômes de sevrage. Elle devrait être accessible à tout fumeur qui se prépare à renoncer au tabac ;
L’approche autodidacte aurait une efficacité marginale, mais permettrait de rejoindre un très grand nombre de fumeurs à un coût minime.
Il est heureux de constater qu’au Québec beaucoup de ces interventions sont déjà en place ou en cours d’implantation. Ainsi, depuis 1986, trois lois de plus en plus contraignantes ont été adoptées en vue de protéger la santé des non-fumeurs (1986, 1998 et 2005). Chaque fois, la démarche d’adoption de ces lois a permis de conscientiser la population sur les effets néfastes de la fumée de tabac et par ricochet sur l’importance de cesser de fumer et les moyens disponibles. Les différentes hausses de prix du tabac ont aussi fait l’objet de débats dans les médias. Entre 1999 et 2004, des campagnes médiatiques annuelles sur l’abandon du tabac ont eu lieu en janvier et ont été accompagnées dès 2000 du concours J’arrête, j’y gagne. Ce concours attire environ 2 % des fumeurs à s’inscrire et ainsi à tenter de cesser de fumer tout en étant soutenus par un parrain ou une marraine.
Bien que les médecins aient été incités, depuis une dizaine d’années, à effectuer une intervention de counseling avec tous les patients fumeurs qui les consultent, les autres groupes de professionnels de la santé n’ont pas fait l’objet d’une telle attention de la part des intervenants du réseau de santé publique. Heureusement, depuis 2003, quelques actions en ce sens ont vu le jour. La mise en place de services d’aide au renoncement au tabac dans plus de 150 centres d’abandon du tabagisme au Québec est aussi une initiative visant à rendre disponible un plus grand nombre de ressources pour les fumeurs. Enfin, l’accès au remboursement de la pharmacothérapie depuis 2000 par le régime général d’assurance médicaments a permis à bon nombre de fumeurs d’augmenter leurs chances de succès lors de leur tentative d’abandon.
La mise en place de multiples actions complémentaires impliquant différents acteurs est assurément un gage de succès. Évidemment, cela signifie un coût non négligeable pour le système de santé. Dans un contexte de ressources limitées, il peut sembler ardu de trouver un juste équilibre dans le choix des interventions à implanter et donc à financer. Toutefois, de plus en plus de chercheurs commencent à s’intéresser à l’approche coût-efficacité de ces interventions et les recherches des prochaines années permettront sûrement aux décideurs d’axer leurs politiques en matière de tabac sur des analyses économiques solides. De plus, l’avènement de nouveaux médicaments plus efficaces, la disponibilité d’un vaccin antinicotinique, de même que la réalisation d’études auprès de clientèles spécifiques telles que les adolescents, les femmes enceintes, les fumeurs aux prises avec des problèmes de santé mentale ou de codépendance, permettront dans un avenir rapproché d’offrir un éventail plus vaste d’interventions aux fumeurs qui souhaitent en très grande majorité se libérer d’une dépendance qu’ils n’avaient pas choisie au départ.
Appendices
Références
- Abelin, T., Ehrsam, A., Bumler-Reichart, A. et coll. (1989). « Effectiveness of a transdermal nicotine system in smoking cessation studies ». Methods and Findings in Experimental and Clinical Pharmacology. Vol. 11, p. 205-214.
- Abott, N.C., Stead, L.F., White, A.R. et coll. (1998). « Hypnotherapy for smoking cessation ». The Cochrane database of systematic reviews. Issue 2. Art. N° CD001008. DOI :10.1002/14651858. CD001008.
- Anderson, J.E., Jorenby, D.E., Scott, W.J. et coll. (2002). « Treating tobacco use and dependence ». Chest. Vol. 121 (3), p. 932-941.
- American Psychological Association (APA). (2000). Diagnostic and Statistical Manual of Mental Disorders (DSM-IV-TR). 4e édition révisée. Washington (D.C.) : American Psychiatric Association, 943 p.
- Association des pharmaciens du Canada (APC). (2007). Compendium des produits et spécialités pharmaceutiques. Ottawa : Association des Pharmaciens du Canada, 3107 p.
- Australian Government, Department of Health and Ageing. (2004). Smoking cessation guidelines for Australian general practice. Practice handbook, 63 p.
- Ben Amar, M, (2006). « Chapitre 12 : Traitements pharmacologiques du tabagisme ». [In M. Ben Amar et N. Légaré (sous la direction) : Le tabac à l’aube du 21e siècle : Mise à jour des connaissances] Montréal : Centre québécois de lutte aux dépendances, p. 135-164.
- Ben Amar, M. et Léonard, L. (2002). « Chapitre 2 : Anatomie et physiologie du système nerveux ». [In L. Léonard et M. Ben Amar (sous la direction) : Les psychotropes : pharmacologie et toxicomanie] Montréal : Les Presses de l’Université de Montréal, p. 19-52.
- Breton, E., Richard, L., Gagnon, F. et coll. (2005). Promouvoir des mesures législatives en vue de réduire le tabagisme : une analyse de la contribution du système de santé publique à l’adoption de la Loi sur le tabac du Québec. Montréal : Université de Montréal, 282 pages.
- Cahall, E.J. (2004). « Assisting with tobacco cessation ». Journal of Vascular Nursing. Vol. 22 (4), p. 117-123.
- Cerny, T. (2005). « Anti-nicotine vaccination: Where are we ? ». Recent Results in Cancer Research, Vol. 166, p. 167-175.
- Chengappa, K.N.R., Kambhampati, R.K., Perkins, K. et coll. (2001). « Bupropion sustained release as a smoking cessation treatment in remitted depressed patients maintained on treatment with selective serotonin reuptake inhibitor antidepressants ». Journal of Clinical Psychiatry. Vol. 62 (7), p. 503-508.
- Cohen, C., Kodas, E. et Griebel, G. (2005). « CB1 receptor antagonists for the treatment of nicotine addiction ». Pharmacology, Biochemistry and Behavior. Vol. 81 (2), p. 387-395.
- Cromwell, J., Bartosch, W.J., Fiore, M.C. et coll. (1997). « Cost effectiveness of the clinical practice recommendations in the A.H.C.P.R. guideline for smoking cessation ». Journal of American Medical Association. Vol. 278 (21), p. 1759-1766.
- Daughton, D.M., Heatley, S.A. et Prendergast, J.J. (1991). « Effect of transdermal nicotine delivery as an adjunct to low-intervention smoking cessation therapy: a randomized, placebo-controlled, double-blind study ». Archives of Internal Medicine. Vol. 151 (4), p. 749-752.
- Doll, R., Peto, R., Boneham, J. et coll. (2004). « Mortality in relation to smoking: 50 years’ observations on male British doctors ». British Medical Journal. Vol. 328 (7455), p. 1519-1533.
- Farelly, M.C., Evans, W.N. et Sfekas, Q.E.S. (1999). « The impact of workplace smoking bans: results from a national survey ». Tobacco Control. Vol. 8, p.272-277.
- Fiore, M.C., Bailey, W.C., Cohen,, S.J. et coll. (2000). Treating tobacco use and dependence clinical practice guideline. Rockville, MD : US Department of Health and Human Services. Public Health Service.
- Fiore, M.C., Kenford, S.L. et Jorenby, D.E. (1994). « Two studies of the clinical effectiveness of the nicotine patch with different counselling treatments ». Chest. Vol. 105, p. 524-533.
- First, M.B. et Tasman, A. (2004). « Chapitre 23: Substance-related disorders: nicotine ». [In M.B. First et A. Tasman (sous la direction) : DSM-IV-TR™ mental disorders. Diagnosis, etiology & treatment] Chichester : John Wiley & Sons, p. 564-587.
- Garvey, A.J., Kinnunen, T., Nordstrom, B.L. et coll. (2000). « Effects of nicotine gum dose by level of nicotine dependence ». Nicotine Tobacco Research. Vol. 2 (1), p. 53-63.
- Glover, E.D., Glover, P.N., Franzon, M. et coll. (2002). « A comparison of a nicotine sublingual tablet and placebo for smoking cessation ». Nicotine & Tobacco Research. Vol. 94 (4), pages 441‑450.
- Gonzales, D., Rennard, S.I., Nides, M. et coll. (2006). « Varenicline, an α4β2 nicotinic acetylcholine receptor partial agonist, vs sustained-release bupropion and placebo for smoking cessation. A randomized controlled trial ». JAMA. Vol. 296 (1), p. 47-55.
- Gross, J. et Stitzer, M.L. (1989). « Nicotine replacement : ten week effects on tobacco withdrawal symptoms ». Psychopharmacology. Vol. 98 (3), p. 334-341.
- Guérin, D., Guyon, L., Fournier, M. et coll. (2006). La fumée de tabac secondaire : Effets sur la santé et politiques de contrôle de l’usage du tabac dans les lieux publics. Institut national de santé publique du Québec. 236 p.
- Hajela, R. (sous la direction de). (2000). Definitions in addiction medicine. Kingston, Ontario : Société médicale canadienne sur l’addiction.
- Hatsukami, D.K., Rennard, S., Jorenby, D. et coll. (2005). « Safety and immunogenicity of a nicotine conjugate vaccine in current smokers ». Clinical Pharmacology and Therapeutics. Vol. 78 (5), p. 456-467.
- Hayford, K.E., Patten, C.A., Rummans, T.A. et coll. (1999). « Efficacy of bupropion for smoking cessation in smokers with a former history of major depression or alcoholism ». British Journal of Psychiatry. Vol. 174, p. 173-178.
- Heatherton, T.F., Kozlowski, L.T., Frecker, R.C. et coll. (1991). « The Fagerström test for nicotine dependence: A revision of the Fagerström tolerance questionnaire ». British Journal of Addiction. Vol. 86 (9), p 1119-1127.
- Heidbreder, C.A. et Hagan, J.J. (2005). « Novel pharmacotherapeutic approaches for the treatment of drug addiction and craving ». Current Opinion in Pharmacology. Vol. 5, p. 107-118.
- Hey, K. et Perera, R. (2005). « Quit and win contests for smoking cessation ». The Cochrane database of systematic reviews. Issue 2. Art. N° : CD004986.pub.2. DOI :10.1002/14651858.CD004896.pub.2.
- Hjalmarson, A., Nilsson, F., Sjostrom, L. et coll. (1997). « The nicotine inhaler in smoking cessation ». Archives of Internal Medicine. Vol. 157 (15), p. 1721-1728.
- Hughes, J.R., Goldstein, M.G., Hurt, R.D. et coll. (1999). « Recent advances in the pharmacotherapy of smoking ». Journal of the American Medical Association. Vol. 281 (1), p. 72-76.
- Hughes, J.R., Gulliver, S.B., Fenwick, J.W. et coll. (1992). « Smoking cessation among self-quitters ». Health Psychology. Vol. 11 (5), p. 331-335.
- Hughes, J.R., Keely, J. et Naud, S. (2004). « Shape of the relapse curve and long-term abstinence among untreated smokers ». Addiction. Vol. 99 (1), p. 29-38.
- Jiménez-Ruiz, C.A., de Granda Orive, J.I., Solano Reina, S. et coll. (2003). « Recomendaciones para el tratamiento del tabaquismo ». Archivos de Bronconeumología. Vol. 39 (1), p. 514-523.
- Johnson, B.A. (2006). « New weapon to curb smoking. No more excuses to delay treatment ». Archives of Internal Medicine. Vol. 166, p. 1547-1550.
- Jorenby, D.E., Hays, J.T., Rigotti, N.A. et coll. (2006). « Efficacy of varenicline, an α4β2 nicotinic acetylcholine receptor partial agonist, vs placebo on sustained-release bupropion for smoking cessation. A randomized controlled trial ». JAMA. Vol. 296 (1), p. 56-63.
- Krumpe, P., Malani, N., Adler, J. et coll. (1989). « Efficacy of transdermal nicotine administration as an adjunct for smoking cessation in heavily nicotine addicted smokers ». American Review of Respiratory Disease. Vol. 139, p. A 337.
- Lagrue, G., Le Foll, B., Melihan-Cheinin, P. et coll. (2004). « Recommandation de bonne pratique : Les stratégies thérapeutiques médicamenteuses et non médicamenteuses de l’aide à l’arrêt du tabac ». Gynécologie Obstétrique et Fertilité. Vol. 32, p. 451-470.
- Lancaster, T. et Stead, L.F. (2005). « Self-help interventions or smoking cessation ». The Cochrane database of systematic reviews. Issue 2. Art. N° : CD001118.pub.2 DOI :10.11002/14651858.CD001118.pub.2.
- Lebargy, F. (2004). « Addictions et conduites dopantes. Épidémiologie, prévention, dépistage, morbidité, comorbidité et complications. Prise en charge, traitements, substituts et sevrage. 1re partie : tabac ». La Revue du Praticien. Vol. 54, p. 1225-1232.
- Le Foll, B., Melihan-Cheinin, P., Rostoker, G. et coll. (2005). « Smoking cessation guidelines: evidence-based recommendations of the French Health Products Safety Agency ». European Psychiatry. Vol. 20 (5-6), p. 431-441.
- Légaré, N. (2006). « Chapitre 6 : Propriétés pharmacologiques ». [In M. Ben Amar et N. Légaré (sous la direction) : Le tabac à l’aube du 21e siècle. Mise à jour des connaissances] Montréal : Centre québécois de lutte aux dépendances, p. 55-72.
- Le Houezec, J. et Säwe, U. (2003). « Réduction de consommation tabagique et abstinence temporaire : de nouvelles approches pour l’arrêt du tabac ». Journal des maladies vasculaires. Vol. 28 (5), p. 293-300.
- Leischow, S.J., Nilsson, F., Franzon, M. et coll. (1996). « Efficacy of the nicotine inhaler as an adjunct to smoking cessation ». American Journal of Health and Behavior. Vol. 20, p. 364-371.
- Lerman, C., Patterson, F. et Berretini, W. (2005). « Treating tobacco dependence. State of the science and new directions ». Journal of Clinical Oncology. Vol. 23 (2), p. 311-323.
- Marlow, S.P. et Stoller, J.K. (2003). « Smoking cessation ». Respiratory Care. Vol. 48, p.1238-1254.
- Maurer, P., Jennings, G.T., Willers, J. et coll. (2005). « A therapeutic vaccine for nicotine dependence: preclinical efficacy, and phase I safety and immunogenicity ». European Journal of Immunology. Vol. 35 (7), p. 2031-2040.
- Molyneux, A. (2004). « ABC of smoking cessation: nicotine replacement therapy ». British Medical Journal. Vol. 328 (7437), p 454-456.
- Montgomery, S.A. (2005). « Antidepressants and seizures: emphasis on new agents and clinical implications ». International Journal of Clinical Practice. Vol. 59 (12), p. 1435-1440.
- Morales-Suárez-Varela, M.M., Bille, C., Christensen, K. et coll. (2006). « Smoking habits, nicotine use, and congenital malformations ». Obstetrics & Gynecology. Vol. 107 (1), p. 51-57.
- Nides, M., Oncken, C., Gonzales, D. et coll. (2006). « Smoking cessation with varenicline, a selective a4b2 nicotinic receptor partial agonist. Results from a 7-week, randomized, placebo – and bupropion – controlled trial with 1-year follow-up ». Archives of Internal Medicine. Vol. 166, p. 1561-1568.
- Noble, F. (2002). « Bupropion : risques et avantages de son utilisation. Que dit la recherche pré-clinique ? ». Annales de Médecine Interne. Vol. 153 (suppl. 7), p. 2S37-2S41.
- O’Brien, C.P. (2006). « Chapitre 23 : Drug addiction and drug abuse ». [In Goodman & Gilman’s: The Pharmacological Basis of Therapeutics, 11e edition] New York : Mc Graw-Hill, p. 607-627.
- Oncken, C., Gonzales, D., Nides, M. et coll. (2006). « Efficacity and safety of the novel selective nicotinic acetylcholine receptor partial agonist, varenicline, for smoking cessation ». Archives of Internal Medicine. Vol. 166 (15), p. 1571-1577.
- Ontario Medical Association (OMA). (1999). Rethinking stop-smoking medications: myths and facts. 15 p.
- Organisation mondiale de la Santé (OMS). (2003). Convention-cadre de l’OMS pour la lutte antitabac. Genève, Suisse. 37 p.
- Rehm, J., Baliunas, D., Brochu, S. et coll. (2006). The cost of substance abuse in Canada 2002. Ottawa : Canadian Centre on Substance Abuse, 131 p.
- Richmond, R.L., Kehoe, L. et De Almeida Neto, A.C. (1997). « Three year continuous abstinence in a smoking cessation study using the nicotine transdermal patch ». Heart. Vol. 78 (6), p. 617-618.
- Rigotti, N.A. (2002). « Treatment of tobacco use and dependence ». New England Journal of Medicine. Vol. 346 (7), p. 506-512.
- Roy, J.P. (2001). « La neurobiologie de la dépendance à la nicotine ». L’Actualité Médicale. Vol. 22 (5), p. 32-33.
- Sampablo Lauro, I. et Angrill Paxeras, J. (2004). « Actualización en el tratamiento del tabaquismo ». Archivos de Bronconeumología. Vol. 40 (3), p. 123-132.
- Schmitz, J.M., Schneider, N.G. et Jarvik, M.E. (1997). « Chapitre» 25 : Nicotine ». [In J.H. Lowinson, P. Ruiz, R.B. Millman et J.G. Langrod (sous la direction de) : Substance Abuse. A Comprehensive Textbook, 3e édition] Baltimore : William & Wilkins, p. 276-294.
- Schneider, N.G., Jarvik, M.E., Forsythe, A.B. et coll. (1983). « Nicotine gum in smoking cessation: a placebo-controlled double-blind trial ». Addictive Behaviors. Vol. 8 (3), p. 253-261.
- Schneider, N.G., Olmstead, R.E., Nides, M. et coll. (2004). « Comparative testing of 5 nicotine systems: initial use and preferences ». American Journal of Health Behavior. Volume 28 (1), p. 72-86.
- Schneider, N.G., Olmstead, R.E., Nilsson, F., et coll. (1996). « Efficacy of a nicotine inhaler in smoking cessation ; a double-blind, placebo-controlled trial ». Addiction. Vol. 91 (9), p. 1293-1306.
- Shiffman, S., Dresler, C.M., Hajek, P. et coll. (2002). « Efficacity of a nicotine lozenge for smoking cessation ». Archives of Internal Medicine. Vol. 162 (11), p. 1267-1276.
- Silagy, C., Lancaster, T., Stead, L. et coll. (2005). « Nicotine replacement therapy for smoking cessation (The Cochrane database of systematic reviews) ». [In The Cochrane Library, volume 1. Oxford, Update Software] Site Web : http://www.update-software.com/abstracts/ab000146.htm.
- Sims, T.H. et Fiore, M.C. (2002). « Pharmacotherapy for treating tobacco dependence. What is the ideal duration of therapy ? ». CNS Drugs. Vol. 16 (10), p. 653-662.
- Snyder, F.R. et Henningfield, J.E. (1989). « Effects of nicotine administration following 12 hours of tobacco deprivation: assessment on computerized performance tasks ». Psychopharmacology. Vol. 97 (1), p. 17-21.
- Statistique Canada. (2003). Enquête sur la santé des collectivités canadiennes 2003. Ottawa : Gouvernement du Canada, Statistique Canada.
- Stead, L.F., Perera, R. et Lancaster, T. (2006). « Telephone counseling for smoking cessation ». The Cochrane database of systematic reviews. Issue 3. Art. N° : CD008250. DOI : 10.1002/14651858.CD008250.pub.2.
- Stead, L.F. et Lancaster, T. (2005). « Group behaviour therapy programmes for smoking cessation ». The Cochrane database of systematic reviews. Issue 2. Art. NO. : CD001007.pub2. DOI : 10.1002/14651858. CD001007.pub.2.
- Sutherland, G., Stapleton, J.A., Russell, M.A.H. et coll. (1992). « Randomised controlled trial of nasal nicotine spray in smoking cessation ». Lancet. Vol. 340 (8815), p. 324-329.
- Tønnesen, P., Nørregaard, G., Mikkelsen, K. et coll. (1993). « A double-blind trial of a nicotine inhaler for smoking cessation ». Journal of the American Medical Association. Vol. 269 (10), p. 1268-1271.
- Tonstad, S., Tønnesen, P., Hajek, P. et coll. (2006). « Effect of maintenance therapy with varenicline on smoking cessation. A randomized controlled trial ». JAMA. Vol. 296 (1), p. 64-71.
- Tremblay, M. et Gervais, A. (2001). Interventions en matière de cessation tabagique : description, efficacité, impact, coûts estimés pour le Québec. Institut national de santé publique du Québec. 52 p.
- U.S. Department of Health and Human Services. (2000). Reducing tobacco use: a report of the Surgeon general. Atlanta Georgia : U.S. Department of health and human services, Centers for Disease control and prevention, National center for chronic disease prevention and health promotion, Office on smoking and health.
- Wallstrom, M., Nilsson, F. et Hirsch, J.M. (2000). « A randomized, double-blind, placebo-controlled clinical evaluation of a nicotine sublingual tablet in smoking cessation ». Addiction. Vol. 95 (8), p. 1161-1171.
- Walsh, M.M. et Ellison, J.A. (2005). « Treatment of tobacco use and dependence: the role of the dental professional ». Journal of Dental Education. Vol. 69 (5), p. 521-537.
- White, A.R., Rampes, H., Campbell, J.L. (2006). « Acupuncture and related interventions for smoking cessation ». The Cochrane database of systematic reviews. Issue 1. Art. No : CD000009. DOI : 10.1002/14651858. CD000009.pub.2.
List of tables
Tableau 1
Taux d’abandon du tabac, à au moins cinq mois, de l’intervention de counseling en fonction de la durée : méta-analyse de 43 études (Fiore et coll., 2000)
Tableau 2
Taux d’abandon du tabac, à au moins cinq mois, de l’intervention de counseling en fonction du temps total de contact entre le fumeur et le clinicien : méta-analyse de 35 études (Fiore et coll., 2000)
Tableau 3
Taux d’abandon du tabac, à au moins cinq mois, de l’intervention de counseling en fonction du nombre de rencontres : méta-analyse de 45 études (Fiore et coll., 2000)
Tableau 4
Comparaison des traitements pharmacologiques du tabagisme disponibles au Québec et au Canada
Tableau 5
Test de Fagerström de dépendance à la nicotine